基于政府集体行为的中国卫生政策分析
2019-02-20严晶晶
严晶晶
南开大学,天津,300350
近代中国的国民健康和综合国力与国家医疗卫生政策的成败有着千丝万缕的联系。本文将研究的背景置于政府抵御疾病的集体行动中,认为政府在医疗卫生领域的具体行动策略可以用“方针性的、原则性的”政策和“针对性的、行动性的”政策组合来解释。本研究要解决的问题是:解释政府抵御疾病的集体行动的逻辑有哪些可能的视角,在政策视角下,当代中国医疗卫生领域的社会形态在不同的阶段变化的逻辑,在此基础上,对医疗卫生领域的公共政策进行分析,描述医疗卫生政策的成功和不成功的过程,尝试性地发现和提炼更为契合的认知概念和研究工具,厘清针对不同类型的医疗卫生问题共享的制度逻辑。
1 研究的语境:政府抵御疾病的集体行动
在征服疾病的庞杂过程中,医疗活动被视为专业的知识和技术,由于知识的垄断和医者的精英地位,医疗活动渐渐地占据了知识生产和制度建设的主导地位,并不断地与政治活动产生关联[1]。到20世纪,医生在疾病防治中取得的成就,使得医疗活动逐渐进化成为整个社会肩负的责任,权威的医学知识更成为扩大国家权力的某种基础,几乎不论具有什么特定的意识形态立场,政府都成为为防治疾病的集体动员中的主要代表者。
知识界开始不断地把眼光投向政府抵御疾病的场景,期冀从中探索政府抵御疾病的现象背后是否存在着某种稳定的政府集体行动的逻辑,关于这类的探讨大致分为3类主题。
1.1 政治机会说
疾病严重的社会及其经济影响可能会加剧政治权力争夺控制国家资源的斗争。疾病会对现代国家安全产生重大影响,包括潜在的社会、军事、经济和政治影响。为了防止疾病蔓延而遭受损失,权力之间相互博弈,争夺国家资源的政治争斗不断升级。因此,以政治接触渠道、精英关系、政治联盟以及国家的镇压能力与意图等,以国家为中心的变量组合的“政治机会”,触发了政府预防疾病的集体行动。这被视为是政治过程的动态机制,在不同的情形和次序排列组合中的相互作用,产生某类重复再现的动因,导致了有迹可循的结果[2]。
1.2 系统结构说
疾病会对现有的社会秩序造成重大影响。当一个社会因传染病流行而退化时,民众会对似乎无法控制疾病的政府失去信心,而信心的丧失会导致政府合法性的削弱。作为以经济社会问题为中心的整体性的系统,政府对疾病的防治不善,可能会对现有社会秩序的产生重大挑战,催化地区的不稳定性。政府为了应对外部疾病流行和内部政治压力采取主动措施控制疾病,对疾病防治的具体的措施和成效将取决于政府的组织结构和能力[3]。
1.3 制度杠杆说
制度杠杆是政府防治疾病的集体行动的主要形式[4]。政治系统和官僚体系事实上无处不在,并现身于大量的局部规则之中,社会成员通过规则建立相互联合和合作关系,构建集体行动的逻辑[5]。因此,几乎所有的组织都是通过规定一系列必须,并以一定顺序完成的活动来建构的,组织的核心也包括活动规则的变迁。在抵御疾病的过程中,高度政治化的判断被编码在密集、复杂、技术性的官僚结构中,引发一连串适度的、零碎的规则和程序[6]。本文的观点倾向于第三类,认为国家的运行过程是建立在一系列的制度设施之上,这其中也包括政府解决问题的能力与方式、应对危机的抉择等。
2 研究的案例:我国当代医疗卫生的政策逻辑
在当代中国,医疗卫生领域的经验事实为公共政策研究提供了丰富的资料。建国初期国家人口为5.49亿,传染病、地方病严重威胁健康,人口死亡率为25‰,产妇死亡率达15‰,婴儿死亡率高达200‰[7]。疾病导致家庭的生产力下降,治疗疾病致使家庭赤贫,某些传染性疾病和地方病一旦暴发蔓延甚至引发绝户惨况。为了维护和巩固新生政权,提高人口健康水平的任务迫在眉睫。建国初,我国卫生技术落后于发达国家,自主研发能力弱,缺医少药、设备空缺,人们没有卫生条件预防疾病,得了病又无力医治。仅仅用了30年的时间,政府便独立建立了完备的卫生防疫和医疗体系,一些政策方案更是为中国初期的医疗卫生工作争取了世界医疗卫生体系的话语权,其中三级医疗卫生保健网的建立被世界卫生组织肯定为全世界范围内卫生工作的创造性重要经验[8],爱国卫生运动被世界卫生组织誉为中国的国宝、最具中国特色的卫生防疫工作方式[9],农村合作医疗制度受到世界银行和世卫组织认可,称之为发展中国家群众解决卫生经费的唯一范例[10]。
在快速发展的制度建设和政策体系下,中国居民的平均预期寿命从1949年的35岁增长到1978年的68岁,迅速达到当时发达国家的水平。在此期间,中国卫生总费用仅占GDP的3%,人均医疗卫生支出不足11.5元/年。正如阿马蒂亚·森对在北大演讲时对这个阶段的中国卫生体系的高度称赞,“用了最少的资源,解决了最多的人口的基本医疗服务”。见图1。
十一届三中全会拉开改革开放的大幕,各行业开始了经济管理体制的改革探索,医疗卫生事业也有了空前的发展,各项发展指标进入快速增长期。1978-2002年,全国医疗机构数从169732家增长到306038家,翻了近1倍,每千人口卫生技术人员数从1.08增长到1.69,每千人口卫生机构床位数从1.54增长到2.32。此外,医疗设备拥有率大幅度增长,民营医疗卫生服务机构发展迅速。在城市,计划经济时期的公费医疗和劳保医疗向社会化的城镇职工基本医疗保障逐步转轨,广大农村地区,新型农村合作医疗和城镇居民基本医疗保险逐渐推广。
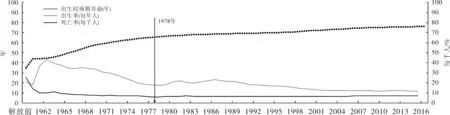
图1全国人口出生率、死亡率、预期寿命
注:数据来源于世界银行,1949-2016。
然而,发展的代价是昂贵的。1978-2002年,我国卫生总费用从110.2亿元猛增长到5790亿元,人均医疗卫生支出也从11.5元长到450.7元。卫生费用中,政府负担的比例不断下降,从1978年的32.16%下降到2002年的15.69%,个人负担的比例节节攀升,从1978年20.43%上升到2001年59.97%。而1978-2002年的25年间,我国人均预期寿命只增长了3岁,而同期底数比中国还高的韩国、新加坡、新西兰、马来西亚分别增长了9岁、9岁、6岁和5岁,之前远低于中国的印度也增长了8岁,有人称之为,健康绩效的增长速度和经济奇迹不相匹配。在不到20年的时间里,备受称赞的“负担得起”的基本卫生保健和预防体系,变成“看病难、看病贵”、“因病致贫、因病返贫”的新时代压倒人们的大山。医疗行为变得严重依赖于患者的支付能力,人们可享受到的医疗资源变得严重不平等,经济发展滞后的农村地区和中西部地区受到的冲击尤为严重。2000年世界卫生组织对全球191个成员国的卫生筹资与分配公平、卫生总体绩效进行了排序,中国分别仅排在188和144位。对此,世界卫生专家遗憾总结:由于没有及时出台与经济社会发展相配套的医疗卫生政策,医疗服务受到日益增长的营利性市场行为的严重影响,导致了成本的快速上升和医患矛盾的不断加剧[11]。见图2-图3。
2003年发生的“非典”公共卫生事件,将整个中国卫生体系的脆弱性在公众面前暴露出来,瞬时打开了多年来积累的医疗矛盾的窗口:医疗事业总量迅速发展的同时,看病难和看病贵的结构性矛盾不断突出,医疗费用超常快速增长、医疗费用负担不公平、低收入人群医疗可及性下降,医疗市场化改革的缺陷不断暴露。然而,危机和契机似乎只有一墙之隔,政府开始审视卫生体制的问题,一时间强化“政府责任”成为医疗卫生改革的代名词,政府大幅度提高对公共卫生的投入,加强财政转移支付,加强农村医疗服务能力建设,大力发展社区医疗服务,加强药品生产流通管理,加强医德医风建设等措施。2009年政府承诺在3年内投入8500亿元,至2016年各级政府已经累计投入近7万亿元,爆发式的增速连年超过20%[12]。
然而,改革的另一面是缺乏适当的竞争和市场机制。由于政府在医疗卫生领域的“越位”和“缺位”,中国的医疗卫生出现了“过度市场化”和“市场化不足”并存的怪相。直到2005年,国务院研究中心的医改研究报告声称“中国医改基本不成功”,给声势浩荡的医疗改革敲来了当头一棒。医改之帆应向何处扬去,各界的讨论再次甚嚣尘上。在严峻挑战面前,中国政府将注意力从经济政策转向社会政策,如何科学有效地制定重大医疗政策,成为当代中国政治的新气象。2006年末,国务院成立医改部际协调小组,2007年初,协调小组委托6家包含政府研究机构、学术研究机构、国际组织、私立咨询机构和外国政策专家在内的政策研究群体,开展“中国医药卫生体制改革总体思路和框架设计”的研究。至2009年4月,最终新医改方案正式公布,提出了包括推进基本医疗保障制度建设、国家基本药物制度、健全基层医疗卫生服务体系、促进公共卫生服务均等化、推进公立医院改革试点等方案。深化医改方案正式出台,2005年3月-2009年4月,新一轮医疗体制改革历时4年,先后11个部门参与、有10套方案参与角逐,成为是中国近年来“最为公开、审慎和重大的一次公共政策决策过程”,被知识界誉为“执政党和政府共同的政治承诺”[13]。
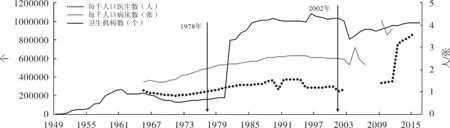
图2卫生机构数,每千人口医生/病床数
注:数据来源于《中国计划生育和卫生统计年鉴》,1949-2016。
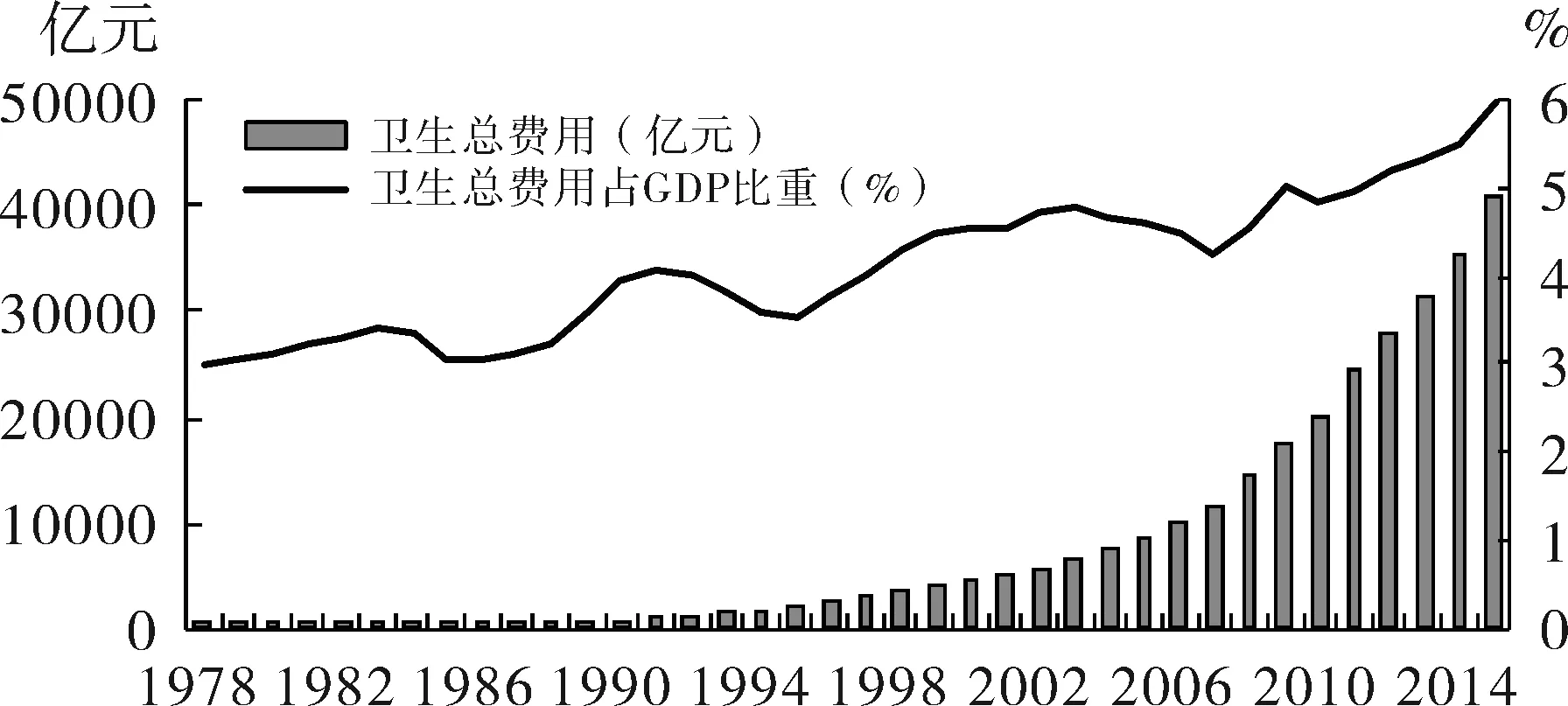
图3卫生总费用
注:数据来源于《中国计划生育和卫生统计年鉴》,1978-2016。
3 讨论:规范的政策和行动的政策
可以说,人类历史上几乎各种类型的医疗卫生政策在中国都试验过了,由于各种限制发达国家没有条件进行的政策尝试在我国也层出不穷。而事实上,政权的正当性(Legitimacy)向来由政府综合运用各种资源和策略从而解决各种实际问题能力中获致[14],尽管在前进的道路上也遇到了一些挫折,但我国当代医疗卫生事业无可质疑地取得了举世瞩目的成就。在具体的规则层面,政策被认为是医疗事业迅猛发展的威力强大的推进器,更进一步的观点,“政策决定论”认为正确的决策产生了巨大的效果,其他因素是伴随着这些政策的出台而发生作用、产生影响的[15]。本文的研究在于探索较为中层的制度问题,认为具体的政策安排,即我国政府在防治疾病过程中解决问题的行为策略和行动方案,塑造了医疗卫生领域的社会形态。
在医疗卫生领域发展背景的梳理中,可以看出我国政府的当代医疗卫生事业政策既有针对某一卫生问题的关于“具体行动”的策略,如建国初期,为改变国民环境和精神卫生风貌,消灭、预防传染病而开展的爱国卫生运动,在农业化合作时期,基于农村集体经济基础产生的的农民卫生筹资方式——农村合作医疗制度;也有当形势不确定,难以达成一致而保持谨慎态度的“原则性和方向性”的政策,如建国初期卫生形势严峻,卫生工作千头万绪时提出的“四大卫生工作方针”,21世纪初卫生工作一度陷入费用攀升、矛盾不断时提出的“坚持公共医疗卫生的公益性质”原则。“原则性、规范性”的医疗卫生政策和“针对性、行动性”的医疗卫生政策,分别代表了当代医疗卫生事业中的两类政策形态。①由于医疗卫生问题的多样性、复杂性,如医药、医院、医保、公共卫生等具体问题领域的政策需求,需要在具体的问题上采取不同的政策措施,这就是行动的政策。②由于医疗卫生问题的本质的不可预测性和变动性,如变化的疾病谱、精进的医疗技术和日益增长的健康需求,需要在政府的公益性和责任角度作出方向性的指导,这就是规范的政策[16]。在此基础上,本文认为“规范的政策”和“行动的政策”解释和描述了我国政府抵御疾病共享的制度安排和相应的策略逻辑。
从理论来源上看,奥斯特罗姆在多层次制度分析理论中曾指出,“操作层次的规则(Operational rules)”是指那些直接影响参与者的日常决策,变化的速度相对较快的规则;而“集体选择的规则(Collective-choice rules)”指影响操作活动和结果,决定谁有资格参加,以及在更改业务规则时要使用的具体规则,相对变化速度较慢[17]。着手提炼和关注“规范的政策”和“行动的政策”的现实价值在于,“规范的政策”保障不同类别的大量的具体医疗卫生政策能够统一在一个改革方向和价值观念的指导下,在目前来说就是在宏观层面,医疗卫生事业主要是实现和完善基础服务的公益性。“行动的政策”能够确保各类具体的细化的医疗卫生问题的政策契合更为专业化的业务发展的需要,即在微观领域采用何种政策方案指导医疗事业科学化现代化的进程。因此,在政策机制的中层语境下,“规范的政策”和“行动的政策”,一个从宏观出发,作为医疗政策变动的内因,围绕医疗体制改革的总体要求;一个从微观入手,是政策变迁的外在表现,迎刃破解时下具体医疗卫生问题。
