结核性脑膜炎的MRI表现
2019-02-13陈雨琪邹秋婷
陈雨琪 ,邹秋婷 ,尼 玛
(1.西藏大学医学院影像医学与核医学研究生,西藏 拉萨 850000;2.西藏自治区人民医院影像科,西藏 拉萨 850000)
结核性脑膜炎(tuberculous meningitis,TBM)较少见,但近年来由于抗生素、激素滥用严重及急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)、HIV等免疫缺陷人群的大量增加,TBM发病率及病死率呈上升趋势。早期诊断、及时治疗是提高TBM预后的关键,因此,掌握诊断TBM的首选影像学检查方法尤为重要。
1 资料与方法
1.1 一般资料 选择西藏自治区人民医院2014年6月至2017年12月收治的TBM患者36例,其中男21例,女15例;年龄10~68岁,平均26.12岁。临床主要变现为头痛、脑膜刺激征等非特异性表现;28例经脑脊液确诊,8例经手术病理证实。其中合并肺结核15例,脊髓结核6例,肠结核和淋巴结结核2例。
1.2 仪器与方法 所有患者均行常规脑部MRI平扫及动态增强扫描。采用Siemens 3.0 T skyro MRI扫描仪及头部线圈。患者取仰卧位,扫描中心位于双侧眉弓连线中点。扫描层厚5 mm,层距1.5 mm。脑部MRI平扫包括轴位、矢状位T1WI TR 260 ms、TE 3 ms,轴位 T2WI TR 4 200 ms、TE 93 ms,轴位 DWI(b=0、1 000 s/mm2);增强扫描序列包括轴位、矢状位及冠状位T1WI。使用对比剂Gd-DTPA,注射流率2 mL/s,剂量0.1 mmol/kg体质量。
2 结果
36例中,单纯性TBM 14例,单纯性结核瘤10例,结核瘤伴脑膜炎12例。
2.1 单纯性TBM的MRI表现 14例,病灶主要分布于环池、外侧裂池、鞍上池、大脑镰及天幕;MRI平扫表现为阴性或T1WI呈等信号,脑底部脑池及外侧裂池模糊、变窄,T2WI呈稍高信号,信号强度低于邻近脑脊液。增强扫描示脑底池及外侧裂池软脑膜及大脑镰、天幕呈线样或条带状、小结节状强化(图1)。软脑膜受累程度依次为环池11例,外侧裂池11例,鞍上池7例,大脑镰及天幕5例,大脑凸面脑沟4例。有并发症8例,其中合并脑梗死6例,MRI表现为单侧丘脑、基底节区或双侧辐射冠、半卵圆中心斑点状T1WI等、低信号,T2WI高信号;合并脑积水8例,MRI表现为幕上脑室系统明显扩大,以双侧脑室为显著。
2.2 单纯性结核瘤的MRI表现 10例,均为多发,分布广泛,双侧大脑半球、小脑半球、脑干、延髓、基底节区均有受累。按其表现可分为3类:①结节状T1WI低信号、T2WI高信号,病变周围可见较明显水肿,增强扫描病变呈环状强化;②多发圆形或类圆形结节病灶(图 2),T1WI呈等、稍低信号,T2WI呈低或稍高信号,病变大小不一,粟粒状病灶直径0.1~0.5 cm,病灶最大1.2 cm×2.0 cm,部分病灶相互融合。增强扫描病变明显强化,呈弥漫性粟粒状结节强化或环形及花环状强化为主。③多个大小不等类圆形T1WI等信号,而T2WI病变中心呈高信号,外周可见低信号环,病变周围可见不同程度的水肿,增强扫描呈明显的环状强化。10例中,存在并发症4例,其中合并脑梗死2例,脑积水2例。
2.3 结核瘤伴脑膜炎的MRI表现 12例,同时出现上述2种表现,存在并发症8例,其中脑积水2例,脑梗死6例。
3 讨论
TBM主要由身体其他部位结核灶经血液循环播散至颅内引起,是一种中枢神经系统性疾病,约占全身结核病的 6%[1]。 近年来,其发病率呈上升趋势[2-3]。该病早期症状不明显,且发展迅速,临床诊疗较困难,致残率、致死率均较高,严重危害人们的生命安全[4]。因此,早发现、早治疗,是治愈该病及改善预后的关键。西藏由于地域偏远,医疗条件相对滞后,TBM较为常见。
TBM可分为沿大脑镰、天幕曲线样强化的硬脑膜-蛛网膜型及紧贴大脑表面及深入脑沟的细线样强化,有时可勾画出脑沟、脑池形态的软脑膜-蛛网膜型[5]。本组14例单纯性TBM中,除6例增强扫描可见大脑镰、天幕线样强化外,其他均为软脑膜-蛛网膜型强化改变。其病理基础为结核杆菌经血液循环侵入颅内后沉积在软脑膜或室管膜上,导致软脑膜弥漫性充血、水肿及炎性渗出,而这些胶冻样沉积物主要积聚在脑基底池。MRI平扫时脑沟内的软脑膜异常通常无法显示,增强扫描后发生病变的炎性软脑膜T1WI呈线样及条带状异常高信号改变,而正常软脑膜无强化,因此增强扫描是临床怀疑TBM时的最佳检查方法,它还可显示平扫遗漏的病变。当炎性渗出物包埋、侵犯脑沟、脑池内血管、神经时,可引起血管炎及神经炎。发生血管炎的血管管腔变窄甚至闭塞,可引起局部脑组织缺血,从而形成脑梗死,表现为斑点状T1WI低信号、T2WI高信号影,增强扫描无强化。早期由于渗出物填塞或脑膜炎粘连,导致脑脊液回收障碍或分泌异常,引起非梗阻性脑积水;晚期炎性肉芽肿等填塞或脑膜粘连中脑导水管或室间孔引起梗阻性脑积水。
结核瘤是由多个粟粒性结节不断融合而形成的,可发生于脑实质及脑膜任何部位。国内部分学者[6]将结核瘤分为成熟型与未成熟型;成熟型结核瘤是结核瘤内发生干酪坏死或干酪伴实性中心,依据病变内成分表现为T2WI低信号(病变中心为干酪样物)及T2WI高信号(病变中心为液化坏死物质)等不同信号改变;而未成熟型结核瘤发生于病变早期,是增生性结核结节,病变中心还未形成干酪坏死,T1WI呈低信号、T2WI呈高信号,病变周围水肿较重。成熟型结核瘤T2WI呈低信号改变,对病变定性诊断较有特征性。
鉴别诊断:①颅内多发结核瘤主要应与颅内其他多发性病变鉴别,a.转移瘤,通常水肿较重,典型者呈小瘤大水肿改变,增强扫描呈明显环状强化,患者常有原发肿瘤病史;b.颅内隐球菌感染,常从基底池开始,MRI特征性表现为多发的囊性病灶,增强扫描常表现为硬脑膜-蛛网膜强化方式[7-8];c.颅内多发脑囊虫病变内呈囊性T1WI低信号、T2WI高信号影,囊腔内可见头节影;d.脑脓肿,通常有较明显的头痛、发热、高烧等临床症状,增强扫描典型者呈薄而光滑的环状强化,周围伴水肿,结合感染史较易诊断。②当结核瘤合并脑膜炎时应注意与血源性脑膜转移鉴别,后者主要表现为软脑膜-蛛网膜下腔型脑膜强化,可分布于脑膜的任何部位,幕上多于幕下,以额顶颞部多见,肿瘤直接侵犯脑膜常见的MRI征象为脑膜的尾状或结节状强化,弥漫性强化提示肿瘤的广泛转移,临床预后差[9]。本组36例中,平扫均为阴性,增强扫描发现病变11例,均为单纯性TBM;增强扫描病变较平扫时明显增多者共13例,说明增强扫描可明显提高病变的检出率,增强MRI检查是临床怀疑TBM时首选的影像学检查方法。
总之,MRI以其多方位、多参数及软组织分辨力高、无后颅窝颅骨伪影等特点,能够清晰显示脑实质内的病变,特别是增强扫描,可显示平扫未显示的微小遗漏病变,成为临床TBM的首选影像学检查方法。
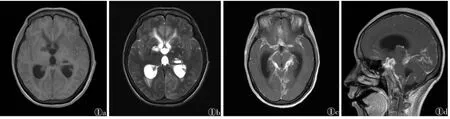
图1 男,57岁 图1a T1WI呈等灰质信号影,双侧侧脑室旁低信号影 图1b T2WI示大脑镰旁脑沟稍高信号影,双侧侧脑室旁高信号影 图1c,1d T1WI轴位、矢状位增强扫描示外侧裂池及脑沟、环池、四叠体池脑膜线样强化
