幽门螺杆菌根除后早期胃癌的临床特点
2019-01-24徐勤伟
徐勤伟,胥 明
同济大学附属上海东方医院消化内科,上海 210000
胃癌是最致命的恶性肿瘤之一,全世界每年有100万例恶性肿瘤患者。过去,标准的治愈性治疗是手术切除加淋巴结清扫,因为该疾病通常出现症状时多处于晚期。为了改善胃癌的预后,相关的胃癌早期诊断设备不断被开发出来,其中内镜检查是早期诊断胃癌的方法之一。幽门螺杆菌被认为是胃癌的第1类致癌物。MASSARRAT[1]从患有胃炎的胃组织中分离出幽门螺杆菌。最初主要是研究其在消化性溃疡患者中的发病机理,对这种病原体的进一步研究揭示了其与慢性胃炎和胃癌相关的发病机制,早期研究表明幽门螺杆菌感染增加了罹患胃癌的风险。UEMURA等[2]对胃癌的内镜监测进行了一项队列研究,结果发现队列中所有胃癌的发生都是幽门螺杆菌感染的受试者。LEE等[3]对根除幽门螺杆菌以预防胃癌发生的有效性综合了24项研究,对48 064个病例的大样本进行了Meta分析,结果显示,根除幽门螺杆菌能够有效降低胃癌发病的风险(IRR=0.53,95%CI:0.44~0.64),并在分层分析中指出胃癌发病高危因素的人群根除幽门螺杆菌获益更大。根据1992年CORREA等[4]提出的Correa级联反应模式,即肠型胃癌发生可以简单概括为幽门螺杆菌感染之后,经过微小黏膜病变发展为非萎缩性胃炎-萎缩性胃炎-肠上皮化生-异型增生-肠型胃癌。然而,这种序贯模型不适用于弥漫型胃癌,尽管弥漫型胃癌也与幽门螺杆菌感染有关。
虽然根除幽门螺杆菌可以降低胃癌发病率,然而,即使接受除菌治疗的病例正在增加,但除菌后胃癌病例也不少见。特此,八木一芳等[5]定义了“除菌后发现胃癌”,特指除菌后经过1年以上被发现的胃癌。TAKE等[6]报道根除幽门螺杆菌后胃癌的发病率为每年0.3%,并且癌症可能持续发展根除幽门螺杆菌10年后,即使成功根除后仍需进行仔细的内镜检查。胃癌通常具有较长的自然过程,相对较长的倍增时间为1.4年。根据先前的内镜筛查,在根除后1年内发现的大多数胃癌可能是被漏诊的病例。那么除菌后胃癌有哪些特点,如何早期发现该型胃癌有利于极大程度改善患者的预后。本文概述了近期的几篇相关文献。
1 除菌后胃癌的流行病学
FUKASE等[7]报道在开放标签多中心随机对照试验中,内镜下切除早期胃癌后根除幽门螺杆菌可降低胃癌的异时发展。CHEY等[8]进行了一项前瞻性、随机对照研究以检查原发性胃癌与根除幽门螺杆菌的关系。在该研究中,根除组和安慰剂组之间胃癌发展的发生率相似。然而,在没有癌前病变的亚组中,根除组显著地降低胃癌的发生率。这些关于根除幽门螺杆菌对胃癌影响的报道也阐明了另一个重要的事实,在幽门螺杆菌根除后的患者中也存在胃癌,从根除幽门螺杆菌到癌症发生的时间从几个月到十多年不等。
2 除菌后胃癌与内镜下胃萎缩严重程度的关系
2.1萎缩性胃炎及早期胃癌基础知识
2.1.1 萎缩性胃炎的分级:GRAHAMD等[9]根据内镜检查结果将胃黏膜萎缩分为6级(C-Ⅰ,C-Ⅱ,C-Ⅲ,O-Ⅰ,O-Ⅱ和O-Ⅲ)。萎缩边界是幽门和胃底腺区域之间的边界,其可以基于边界两侧的胃黏膜的颜色和高度的差异通过内镜识别。已经证明,黏膜萎缩从C-Ⅰ逐步进展到O-Ⅲ,这种内镜分类与悉尼系统[10]对胃萎缩的分类是一致的。如果胃萎缩的边界仅在胃的小弯侧,则定义为闭合型(C-Ⅰ,C-Ⅱ,C-Ⅲ)。如果边界向两侧移动且不局限于小弯,则将其定义为开放型(O-Ⅰ,O-Ⅱ,O-Ⅲ)。
2.1.2 肿瘤浸润的深度:分为四类:M(肿瘤局限于黏膜)、SM(黏膜下浸润)、MP(固有肌层浸润)和SS(浆膜浸润)。
2.1.3 早晚期胃癌的定义:早期胃癌被定义为局限于黏膜和/或黏膜下层的浸润性癌。晚期胃癌被定义为侵入黏膜下层甚至更深的胃癌。
2.1.4 胃癌的病理分型:胃癌根据Lauren分类系统将肿瘤分为肠型或弥漫型肿瘤。
3 严重的萎缩提示除菌后胃癌发生风险较高
UEMURA等[2]报道幽门螺杆菌在胃癌发生过程中的重要作用,严重的内镜萎缩是幽门螺杆菌感染病例中胃癌发展的危险因素。对于根除幽门螺杆菌的患者,TAKE等[6]研究了1 342例幽门螺杆菌根除消化性溃疡患者胃癌发生相关的危险因素。在幽门螺杆菌根除术后的平均5.6年的随访期间,他们发现28例胃癌患者,平均年龄为51岁。除菌前轻度(C-Ⅰ和C-Ⅱ)、中度(C-Ⅲ和O-Ⅰ)和重度(O-Ⅱ和O-Ⅲ)萎缩患者患胃癌的风险分别为每年0.04%、0.28%、0.62%。在上述研究中多变量分析显示组织学上的肠上皮化生和严重的内镜萎缩是胃癌发展的独立风险。除菌后重度萎缩发生胃癌的风险是无萎缩或轻度萎缩的9.3倍。许多其他队列研究和病例对照研究显示了类似的结果,严重的内镜萎缩与幽门螺杆菌根除患者的胃癌发展有关。
4 内镜下特点
4.1凹陷样外观KAMADA等[11]报道在幽门螺杆菌根除后患者中发现的20例胃癌病例,90%(18例)为溃疡型。近期一些研究表表明早期胃癌在除菌后患者中81%(78/96)为凹陷型,而幽门螺杆菌阳性患者中凹陷型仅为53%(51/96)。许多病例报道或病例对照研究也表明,在幽门螺杆菌根除病例中早期胃癌多为凹陷型或溃疡型(0-Ⅱc)。在一项后续研究中,KAMADA等[11]发现,根除幽门螺杆菌后发现的胃癌的特点是多位于非贲门位置、小病变(≤20 mm)、溃疡型和肠型胃癌。YAMAMOTO等[12]发现,根除幽门螺杆菌后检测到的19例胃癌显示出比幽门螺杆菌阳性胃癌更小的尺寸,多数为凹陷型且Ki-67表达更低。他们推测根除幽门螺杆菌后胃酸分泌的改善可能会阻止胃癌表面的生长。ITO等[13]指出约1/2的隆起型胃癌和腺瘤在幽门螺杆菌根除后1个月变得扁平。他们推测根除幽门螺杆菌可能直接抑制了胃肿瘤的向上(扩张)生长。一项多中心倾向评分匹配研究表明,幽门螺杆菌根除后的早期胃癌的特征是凹陷的形态和更容易出现黏膜下侵犯。即使在根除幽门螺杆菌成功的患者中也存在胃癌发展的长期风险。根除幽门螺杆菌后应仔细进行随访内镜检查,特别注意凹陷型胃癌(见图1)。
4.2胃炎样外观最初是由TABATA等[14]报道的。采用放大NBI成像下的“胃炎样”外观的特征是均匀的乳头和/或管状凹陷,边缘发白,有规则或模糊的微血管,分界不清晰,类似于邻近的非癌黏膜。他们回顾性分析了根除前后各50个早期胃癌病例。根除组(22/50)的“胃炎样”外观比对照组(2/50)更常见,“胃炎样”外观与组织学表面分化相关。他们还报告“胃炎样”外观的发展与镜下轻度萎缩有关。这些表型特征或变化使得根除幽门螺杆菌后胃癌的诊断变得困难。事实上,据报道,使用染色内镜检查并未提高根除幽门螺杆菌后胃癌的诊断可靠性。除菌后胃癌的这些内镜特征与被称为“非肿瘤上皮”的组织学特征相关(见图2)。

引自:Endoscopy International Open, 2016, 4: E665-E672。
图1A:染色内镜下局部黏膜发红,轻度凹陷;B:NBI弱放大下病灶表面结构模糊;C~D:进一步放大下见不规则绒毛及不规则微血管,有清
晰边界;E:HE高分化管状腺癌;F:Ki-67免疫组化阳性表达
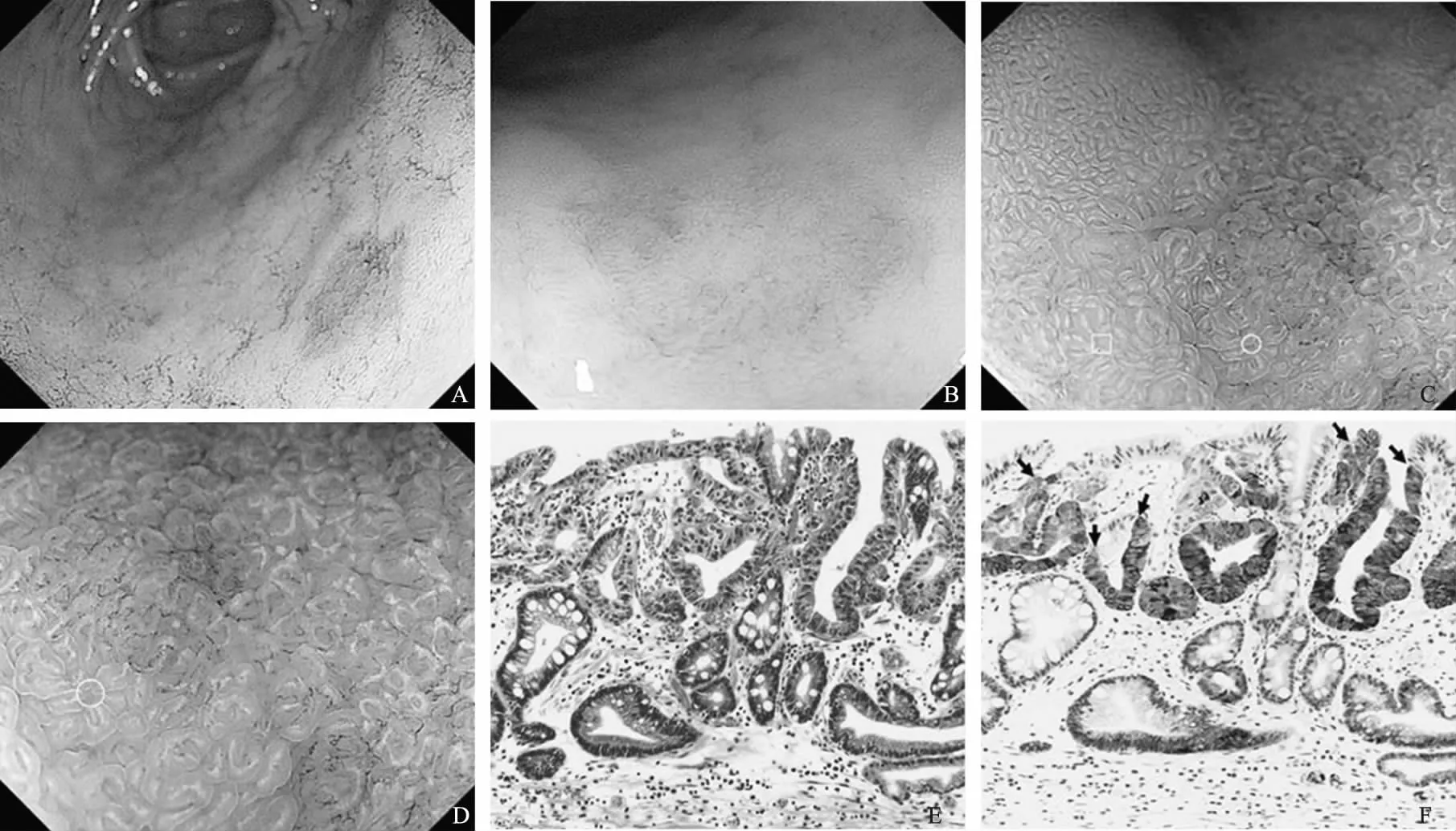
引自:J Gastroenterol, 2013, 48: 1332-1342。图2 A~B:白光和染色内镜下表现局部黏膜发红,轻度凹陷;C~D:NBI-ME显示“胃炎”样改变,相对排列规则的绒毛结构伴有白色不透明的物质(WOS);E:HE 高分化管状腺癌;F:免疫组化MUC6 阳性
4.3非肿瘤上皮覆盖导致除菌后胃癌难以发现早年的一项研究评估了根除幽门螺杆菌后胃肿瘤的组织学变化。他们将非肿瘤性上皮命名为根除后低度异型性(ELA)上皮后经常出现在胃癌表面,在成功根除后的27例胃癌病例中,有22例观察到ELA。有研究[15]比较除菌后检出的59个肿瘤和幽门螺杆菌感染后检测到的152个肿瘤,发现根除组的非肿瘤上皮与肿瘤的组织学长度比为8%,感染组为0。还有研究报道[16]在根除治疗后的短期随访期间,胃腺瘤成功根除治疗后发现腺瘤组织中央被正常小凹上皮覆盖。然而,在腺癌10例患者中观察到具有轻度异型性的上皮覆盖。
早期胃癌通常具有相对较长的自然过程,而KAMADA等[12]报道过胃黏膜癌的倍增时间约为16.6个月。这些研究结果表明,单细胞癌发生和内镜诊断直径约10 mm的肿瘤之间的时间间隔超过10年。为何在除菌后这么短时间内就再次出现了新发的胃癌?推测胃癌在根除治疗之前已经出现,因为根除后的随访时间相对较短(56个月)就已经出现了胃癌。在根除治疗后相对较长的一段时间后才通过内镜检查到胃肿瘤,可能是因为肿瘤表面被ELA掩盖使得通过内镜检查难以检测胃癌。系统评价表明约10%接受根除治疗后的患者被诊断为晚期胃癌而失去治愈性手术机会。临床医师必须更加关注在接受过成功根除治疗的患者筛查内窥镜检查。
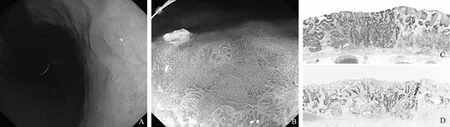
引自:Endoscopy International Open, 2016, 4: E665-E672。图3 A:高分化早期胃癌经历过幽门螺杆菌根除治疗后,胃体后壁的糜烂灶在白光下难以区分良恶性;B:ME+NBI示:病灶内有乳头样结构与周围黏膜类似;C~D:病理示证实为:高分化管状腺癌伴低度异型增生。免疫组化示:Ki-67阳性细胞局限于黏膜的中下层,表明上皮层细胞发育较为成熟
5 除菌后胃癌的组织学特点:Ki-67、MUC2和Wnt5α在除菌后胃癌中表达水平更低
通过组织学评估根除幽门螺杆菌后检测到胃癌以肠型为主:一项对573例幽门螺杆菌根除病例进行了队列研究。在观察期的(6.2±4.8)年期间,在这些幽门螺杆菌根除患者中发现了21例原发性胃癌。在21例肿瘤中,20例(95%)是肠型胃癌,而只有1例是弥漫型。然而,在根除治疗之前肠道和弥漫型胃癌的数量大致相当。推测根除幽门螺杆菌可能导致肠型胃癌的优势。在其他研究中也报道了这种趋势:肠型为主(即弥漫型减少)。然而,也有研究[17]未显示幽门螺杆菌根除和非根除病例之间组织学类型的差异。这些研究仅分析了内镜治疗病例,不可避免地排除了弥漫型癌症。在未来的大规模分析中将阐明通过根除幽门螺杆菌导致弥漫型胃癌减少的原因。有研究评估了Ki-67染色,这是细胞增殖的分子指标,根除组的Ki-67指数低于非根除组。另一项研究调查了除菌后组和幽门螺杆菌感染组患者的胃癌标本中的MUC和Wnt5α表达,结果显示幽门螺杆菌根除患者的胃癌中MUC2和Wnt5α表达显著降低(见图3)。
6 除菌前已经出现肠上皮化生与除菌后胃癌有关
有人提出肠上皮化生在胃癌发展之前,尤其是肠型胃癌。关于这种组织学变化是否为癌前病变或癌旁病变,尚未得到充分澄清。尽管如此,一些观察性研究表明,背景胃组织中存在肠上皮化生,表明伴随或发展为胃癌的风险较高。ASDNUMA等[18]分析了幽门螺杆菌根除后的573例基于内镜检查的监测病例,其中观察到21例胃癌。在除菌之前,已经通过胃窦和胃体活检的评估了肠上皮化生、中性粒细胞浸润及内镜萎缩的程度。与未肠上皮化生的组相比,限于胃窦的化生组患者的风险增加4.5倍,而胃体中的化生患者在单变量分析中的风险增加7.6倍。多变量分析显示组织学肠上皮化生的存在是胃癌发展的独立风险。
YAMAOKA等[19]对幽门螺杆菌根除队列进行了横断面和病例对照分析,并报告胃癌组织中的组织学肠上皮化生评分显著高于非癌症对照组。该研究还评估了胃窦中的肠上皮化生评分,两组之间没有显示出差异有统计学意义。总之,肠上皮化生的存在,特别是在胃体中的肠化可能表明发生胃癌的风险更高。
7 长期使用质子泵抑制剂(PPI)与除菌后胃癌的关系
最近报道表明,根据香港的全港健康数据库,长期使用PPI与幽门螺杆菌根除治疗后受试者的胃癌风险增加有关[20]。2003年至2012年接受克拉霉素三联疗法的63 397例符合条件的患者中,2015年之前发生胃癌153例。随着PPI使用的持续时间延长风险增加(使用时间>1年、>2年、>3年的危险比分别为5.0、6.7、8.3)。在该研究后又有更多相关的相同结果或相互矛盾的报道。瑞典另一项以人群为基础的研究[21]也表明,在长期使用PPI治疗中,无论是幽门螺杆菌感染还是根除后的胃癌风险均增加。与之前关于幽门螺杆菌根除病例的研究相反,这项研究未发现胃癌风险并未随着治疗时间的延长而增加。因此,在达成共识之前,该问题仍需要更多的研究。
8 除菌后胃癌PGⅠ/PGⅡ变化特点
胃蛋白酶原(PG)方法临床上常用于胃癌筛查。PGⅠ、Ⅱ是由胃黏膜产生的酶原,可用于评估胃黏膜的功能状态。PGⅠ/PGⅡ≤3与胃体萎缩密切相关。血清G-17与胃窦黏膜有关,严重胃窦萎缩时G-17水平降低。PGⅠ/PGⅡ>3则判定萎缩局限在胃窦,属于癌变低风险组,PGⅠ/PGⅡ≤3,则提示萎缩已经同时累及胃窦、胃体,则属于癌变高风险组。已经在多个队列研究中报道了这种筛选方法鉴定胃癌高风险受试者的功效。然而,幽门螺杆菌根除后PG值和比率发生变化,PG方法在幽门螺杆菌根除后的患者中的有效性不明显。HANEDA等[22]检查有和没有胃癌的根除后病例的PG水平,发现PGⅠ/Ⅱ的最佳临界值是4.5(而不是通常的3.0)。临床实践中这种临界值的实用性需要在队列研究或前瞻性研究中得到证实。
9 除菌后第1年的内镜精查非常重要
即使在根除幽门螺杆菌后,定期内镜下随访对于检测早期胃癌也很重要。ASAKA等[23]提出了根除术后的内镜随访计划:对于萎缩性胃炎患者,建议1年后进行内镜随访。NISHIZAWA等[24]也支持1年后内镜随访的建议。根除幽门螺杆菌1年内检测到的胃癌比根除后1年或更长时间检测到的胃癌更大、侵袭性更强。这些数据表明幽门螺杆菌可能对癌细胞的增殖动力学有直接影响,且幽门螺杆菌根除可能抑制增殖能力。而成功根除后1年内发现的大多数胃癌可能在根除前已经发生,因此,成功根除后1年内检测到的胃癌特征可能与幽门螺杆菌感染期间检测到的胃癌相似。因此,根除幽门螺杆菌后的内镜随访策略应包括除菌后第1年更精细的内镜检查。
本文回顾了根除幽门螺杆菌后胃癌的特征和预测因素,建议对高危幽门螺杆菌根除患者进行定期内镜监测。掌握除菌后胃癌内镜特征:如凹陷型、胃炎样外观及非肿瘤性上皮覆盖,将有助于提升除菌后患者的胃癌的检出率。至于预测因子,严重的内镜萎缩(O-Ⅱ或O-Ⅲ)、根除前的组织学肠化生和PPI使用是根除后胃癌发展的危险因素。具有这些危险因素的病例应通过内窥镜检查进行仔细跟踪,并特别注意上述特征性内镜检查结果。
