颅后窝实质性血管母细胞瘤的显微外科治疗
2019-01-09李润明唐俊李劲松张航
李润明 唐俊 李劲松 张航
(解放军第205医院神经外科,辽宁 锦州 121001)
血管母细胞瘤(hemangioblastoma, HB)是良性肿瘤,约占所有中枢神经系统肿瘤的0.9%~2.1%[1-4],生长部位以颅后窝居多,占颅后窝肿瘤的7.3%[5]。实质性血管母细胞瘤较囊性少见,约占全部血管母细胞瘤的22.3%[6-7]。肿瘤多为散发或合并身体其他位置病变,如肾脏、胰腺及视网膜等部位,称为von Hipple-Lindau (VHL)病,为一种常染色体显性遗传疾病[8]。随着显微外科技术的进展,血管母细胞瘤的手术死亡率已从50%下降到36%左右[9]及致残率均明显下降,但对位于重要功能区或尤其是血供丰富的实质性血管母细胞瘤手术仍存在一定困难。本文回顾性分析我科2001年至2017年收治的8例颅后窝实质性血管母细胞瘤患者资料,将其临床特征及显微外科手术治疗效果分析总结如下。
一、对象与方法
1.一般资料:我院2001年至2017年收治的8例实质性血管母细胞瘤患者,其中男3例,女5例,年龄38~52(平均42)岁。病程3个月~2年,平均7个月。
2.临床表现:8例均表现为头痛头晕,共济失调4例;走路不稳3例;视乳头水肿2例;眼球震颤3例;吞咽困难2例;颈项强直1例;合并甲亢1例。8例均无von Hippel-Lindau病、不伴有红细胞增多典型病例表现。
3.影像学检查:8例术前均行CT、6例MRI增强扫描,3例作DSA检查,1例术前行肿瘤供血动脉栓塞。位于小脑半球3例、小脑半球及蚓部2例,桥脑小脑角1例,第四脑室延髓背侧2例。实质性肿瘤在CT上呈现局部球形占位病变,边界清楚,增强扫描病灶明显强化;MRI上显示呈圆形或卵圆形,边界清楚,周边无水肿带,T1呈等或低信号,T2呈等或稍高信号,肿瘤内或周边可见匍行的血管流空现象,增强可见显著不均匀强化(见图1A)。DSA可见肿瘤供血动脉来源于小脑下后动脉或小脑前下动脉、小脑上动脉及引流静脉途径为术前栓塞或手术提供依据(见图1B、1D)。
4.手术治疗:1例合并甲亢患者经内分泌科会诊治疗后稳定,术前1 d行脑室持续外引流。1例术前行供血动脉栓塞术。8例手术均于全麻下在显微镜下操作,手术入路均采取枕下后正中入路。肿瘤为类圆形或结节状、团块状蔓状血管团,有包膜,与周边脑组织分界清,血供极其丰富,表面有明显迂曲、形似蚯蚓状扩张引流静脉,供血动脉多在肿瘤深面及两侧。手术操作时应先沿肿瘤边界以微弱电流电凝动脉血管,逐渐缩小瘤体扩大操作空间,找到供瘤血管电凝或夹闭后再切断引流静脉,最后方可完整切除肿瘤,不可在切断供血动脉之前贸然行囊内或分块切除.以防出现不可控制的大出血。2例术后行腰大池持续外引流。
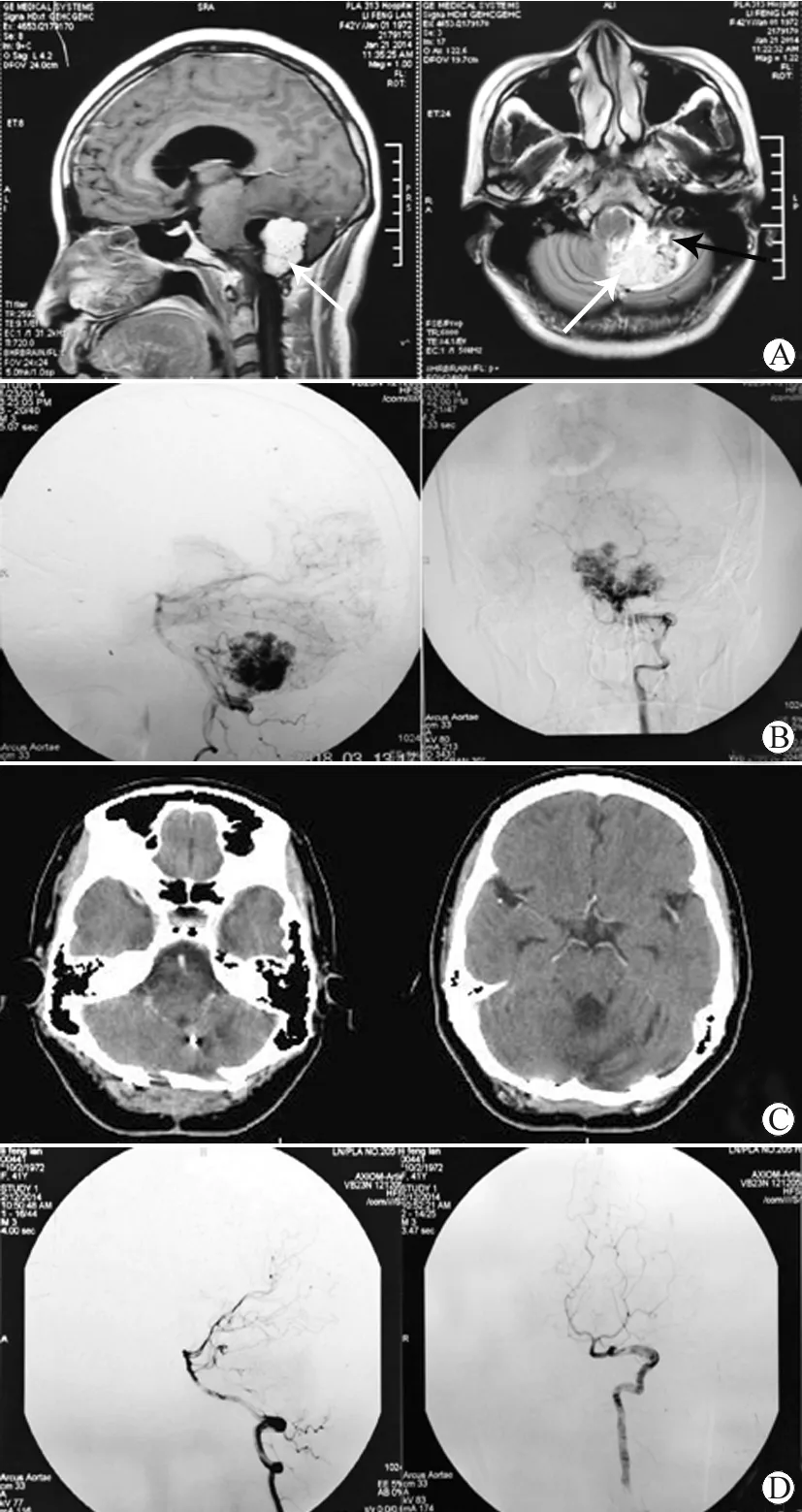
图1 显微外科治疗颅后窝实质性血管母细胞瘤的术前、术后影像学表现
A: T1加权/T2加权MRI提示巨大(4.5 cm×4.0 cm×4.0 cm),颅后窝血管母细胞瘤(白色箭头)位于延髓背侧,黑色箭头提示血管流空;B:DSA提示血管母细胞瘤供血丰富并显示小脑后下动脉供血,向横窦、乙状窦引流;C:术后复查头颅CT提示肿瘤切除完全;D:术后复查DSA未见后循环肿瘤染色,提示肿瘤切除完全
5.病理检查:大体标本:肿瘤色泽暗红色,质地柔韧,切面呈淡红或灰红色,包膜完整,血供丰富。镜下:肿瘤细胞由大量不规则毛细血管及血窦组成,有较多血管母细胞,部分核大有异形并深染。
二、结果
8例肿瘤均完整全切除(见图1C),术后神经系统症状明显改善,8例均得到随访,术后均恢复正常工作生活,术后经病理证实均为血管母细胞瘤。
三、讨论
1.诊断及鉴别诊断:颅后窝实质性血管母细胞瘤的诊断主要基于症状体征及影像学表现等方面。临床表现为进行性颅内压增高,小脑性共济失调,后组颅神经及脑干受累等。CT作为普及率较高的诊断手段对于早期发现本病有积极意义,而MRI目前已成为诊断该病的首要检查措施,血管流空信号为本病的MRI特征性表现,常出现在肿瘤实质内及瘤周[10],行DSA检查有助于进一步确定肿瘤供血动脉及引流途径,如果肿瘤供血丰富可视情行供血动脉栓塞减少血供,提高手术安全性。实质性HB须与脑膜瘤、听神经瘤及动静脉畸形(arteriovenous malformation, AVM)相鉴别。脑膜瘤多与硬脑膜宽基底相连,MRI增强上可见脑膜尾征,无明显迂曲的血管流空影像。AVM多位于大血管供血的皮髓交界区,无占位效应。听神经瘤:因肿瘤血液供应明显少于本病,其CT及MRI强化现象不如本病明显。
2.治疗:实质性血管母细胞瘤对常规放、化疗不敏感,显微外科手术是本病的主要治疗方法[11],随着显微外科手术技术的不断进步,血管母细胞瘤的手术致死率及致残率正逐年下降。手术死亡率已从50%下降到36%左右[9]。术前处理:①根据患者颅内压力增高临床表现及影像学检查提示脑积水严重者,可于术前1~2 d行脑室外引流已保证降低颅内压力,防止突发枕骨大孔疝丧失手术时机。②术前行DSA检查,便于确定肿瘤供血动脉及引流途径,如早期见肿瘤染色提示肿瘤血供丰富,可行选择性供血动脉栓塞治疗,可有效减少术中出血,助于肿瘤全切。如下情况应于术前行供血动脉的栓塞:a: 肿瘤位置较深,且供血动脉很难在术野中被找到并得到有效控制;b: 肿瘤为多根供血动脉,且与肿瘤关系密切。③备足血源,有条件医院应用自体血液回输技术。术中处理:对于实质性血管母细胞瘤的切除原则应遵循动静脉畸形的手术原则进行。术前仔细阅片,确定肿瘤的供血动脉走向、支数及引流静脉途径,做到心中有数,术中显露肿瘤后仔细辨认供血动脉,电凝或结扎处理供血动脉后然后再处理畸形的引流静脉。过早的阻断引流静脉将导致瘤体肿胀或引发灾难性出血。肿瘤通常有包膜,供血动脉常来源于深面及两侧,粗大回流静脉多匍行于肿瘤表面,宜应用弱电流电凝包膜表面较细小动脉分支,逐渐缩小肿瘤体积,扩大操作空间,显露出深面或两侧主要供血动脉予与电凝或夹闭后,可见静脉血管张力变小,肿瘤颜色由红色转为暗红色,切断引流静脉后即可完整切除肿瘤。避免在处理主要供血动脉前试图分块切除肿瘤,以免出现灾难性的大出血造成预后不良。一般情况下,引流静脉的管径通常较供血动脉粗大,且引流静脉多较迂曲。分辨困难时,采取以下几种方法来区分:①可以应用临时阻断夹试阻断,观察肿瘤是否肿胀,若肿瘤出现皱缩则为供血动脉,若肿瘤肿胀则为引流静脉。②动脉应有搏动,无搏动的则为引流静脉。术后处理:带气管插管回ICU,备呼吸机,防止继发脑干水肿、出血导致呼吸障碍,待其完全清醒,无呼吸困难及呛咳后拔出;腰大池持续外引流,便于引流出血性脑脊液,降低颅内压力,减少蛛网膜粘连;本组8例肿瘤全切,术后无明显并发症,术后可恢复日常生活能力,应与术中注重显微技术操作,强化围手术期管理有关。本组病例表明,实质性血管母细胞瘤的显微外科治疗安全有效。
