椎体骨折评估在绝经后女性骨质疏松诊断中的应用价值
2018-12-18何小波蔡思清李毅中颜丽笙
何小波 蔡思清* 李毅中 颜丽笙
1. 福建医科大学附属第二医院放射科,福建 泉州 362000 2. 福建医科大学附属第二医院骨科,福建 泉州 362000
骨质疏松症(osteoporosis,OP)是一种以骨强度降低所致骨折风险增加的进行性、全身性骨骼疾病。女性在绝经后体内雌激素大幅度的减少和年龄增加是导致该病的主要原因,因此绝经后女性是骨质疏松的好发人群。骨质疏松的最大危害是骨质疏松性骨折,常导致高发的致死率及致残率,其常见的骨折部位是椎体、髋部和前臂远端,其中椎体骨折是最常见的骨折类型[1-3],值得一提的是,椎体脆性骨折是骨质疏松症的一项独立的诊断标准[4],故临床上不仅应根据患者的骨密度检测结果还要结合是否存在脆性骨折进行骨质疏松的诊断,才能提高骨质疏松的正确诊断率,减少漏诊率,椎体骨折相对于其他骨折部位的临床表现不明显。据相关研究报道,年龄大于50岁的绝经后女性椎体脆性骨折率可达到30%~50%,但仅有30%的椎体骨折的患者得到发现和医治,发生过椎体骨折的患者发生再次骨折的风险将会增加,及时的药物干预可以降低患者再发骨折的风险[5-9]。因此,及时发现椎体骨折具有十分重要的临床意义。双能X线骨密度吸收仪(dual-energy X-ray absorptiometry,DXA)扫描的脊柱影像,利用其自带椎体骨折评估(vertebral fracture assessment,VFA)软件进行定量椎体形态学评估,判断椎体骨折;其椎体骨折评估的敏感性及特异性与传统X线脊柱侧位片相比不断地趋于一致[2,10]。本研究以50岁以上绝经后女性作为研究对象,采用VFA评估,分析其对椎体骨折诊断率和脆性骨折诊断率以及骨质疏松诊断率和严重骨质疏松诊断率的影响。
1 材料和方法
1.1 病例选择
选择2013年3月-2016年3月连续来福建医科大学附属第二医院放射科进行双能X线骨密度检查和椎体骨折评估的绝经后妇女为受试对象,入选合格研究对象499例。纳入标准:年龄在50岁及以上的绝经后的女性;无外伤史或仅有轻微外伤史(如跌倒等)。排除标准:有明确高能量外伤史(如车祸或高空坠落引起骨折);长期服用激素、慢性肾病、原发性甲状腺功能亢进症(甲状旁腺亢进症)等继发性骨质疏松症。
1.2 分组方法及例数
按年龄分为3组,以10岁为组距,其中<60岁有135例,60~69岁有174例,70岁及以上有190例。按绝经年限分为3组,以10年为组距,其中<10年的有147例,10~19年的有138例,20年及以上的有214例。按原国家卫生与计划生育委员会发布的成人体重判定标准将体质量指数(body mass index,BMI)分为3组(体重过低:BMI<18.5 kg/m2,体重正常:18.5 kg/m2≤BMI<24.0 kg/m2,体重过高:BMI≥24 kg/m2),其中BMI<18.5 kg/m2的有44例,18.5 kg/m2≤BMI<24.0 kg/m2的有277例,BMI≥24 kg/m2的有178例。
1.3 其他相关定义
脆性骨折史:在未行VFA之前,该研究对象通过病史、临床表现、其他影像学检查就已经确诊为脆性骨折。
1.4 仪器与方法
骨密度(bone mineral density,BMD)及VFA均应用Hologic Discovery-A型双能X线骨密度仪(DXA)进行测定。该仪器已获得美国食品药物管理局认证,仪器精度为1%,重复测量误差<1%,累计CV值为0.242%。每天开机后用厂家提供的模块进行仪器校验,并由获得国际临床骨密度测量学会培训证书的临床骨密度测量技师负责测量及临床骨密度评价医师负责诊断。
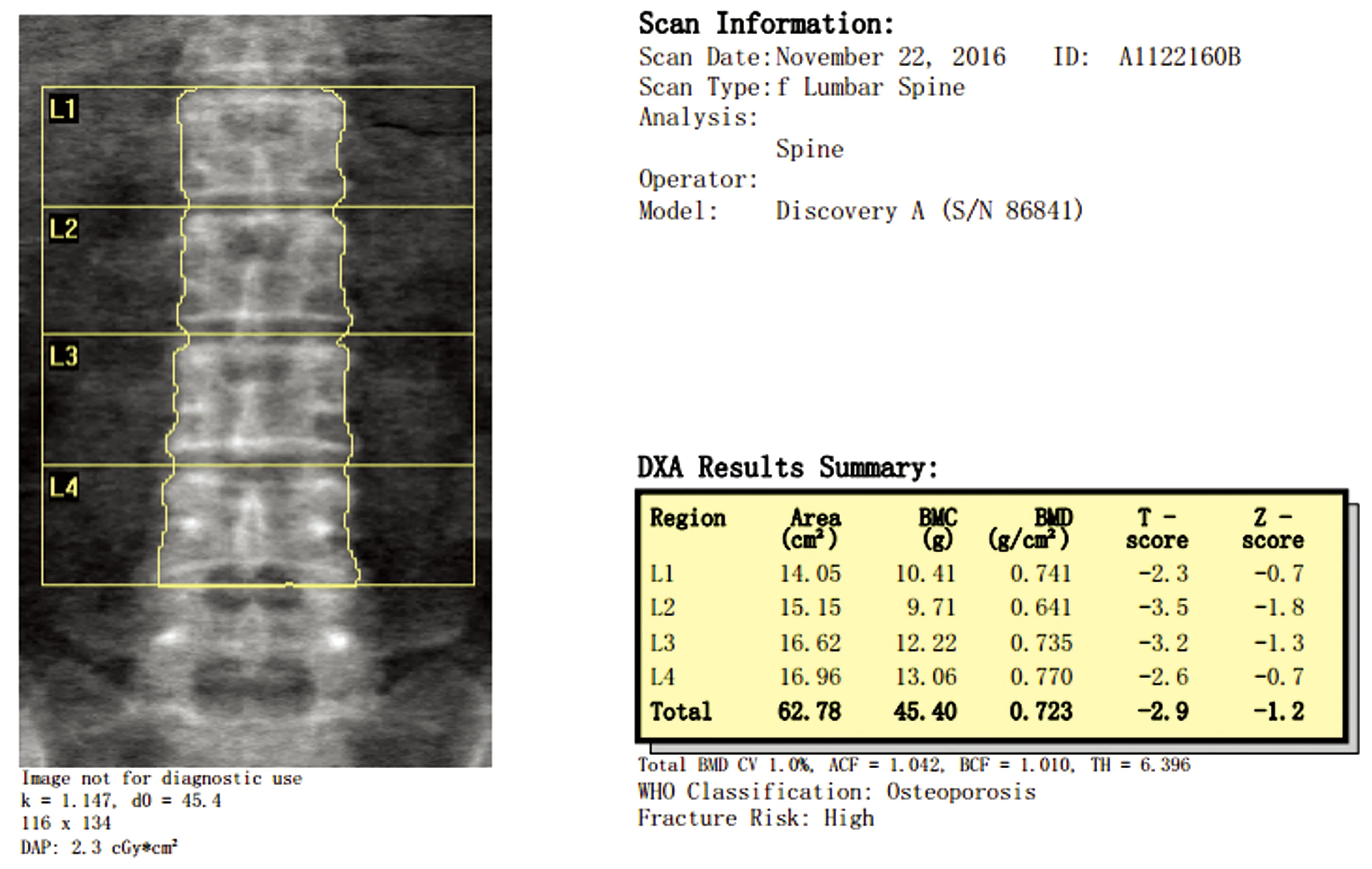
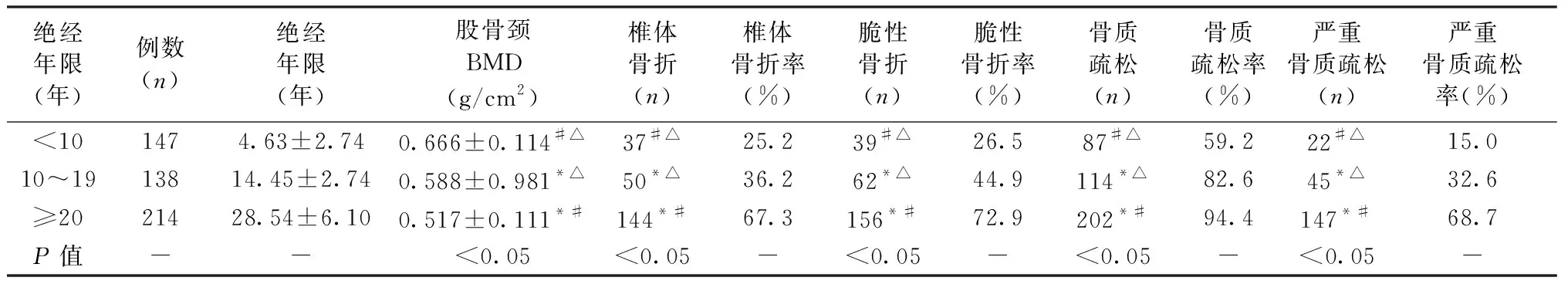
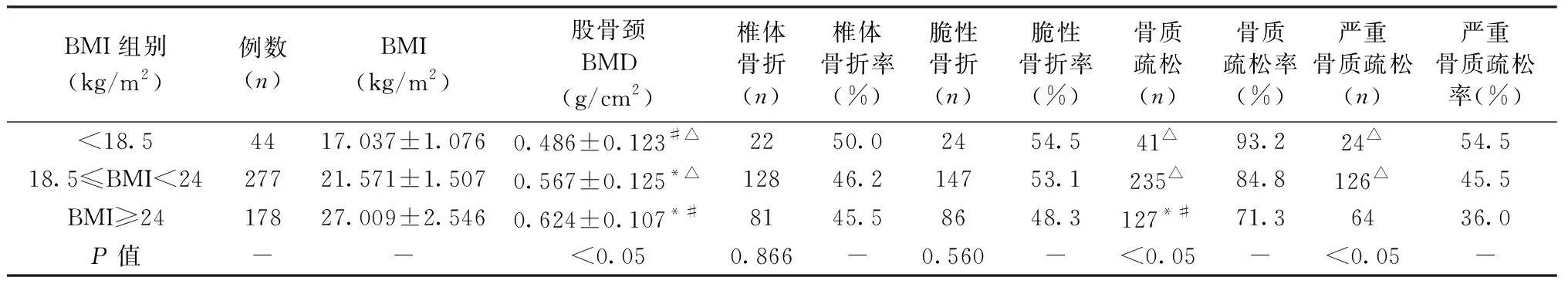
1.4.1BMD测量:腰椎进行BMD扫描时,研究对象仰卧于扫描床上,患者中轴线与扫描床的中轴线一致,并抬高双腿置于摆位装置上,扫描出来的图像示(图1):脊柱位于图像的中心、垂直,两侧髂嵴可见,扫描部位包括L5中部至T12中部即为标准图像。髋部BMD扫描时,研究对象仰卧在扫描台上的中线上,将足置于固定装置上,股骨干的长轴应与扫描台的长轴平行,内旋全腿至15°~25°,髋部理想扫描图像(图2):股骨干垂直,股骨颈大转子及股骨头清晰完整,小转子小或不可见。所有患者的腰椎骨密度、股骨颈骨密度及全髋骨密度均由专业技术人员来操作,得出各部位的结果以T值表示,并根据世界卫生组织诊断标准进行诊断(T≥-1为正常骨量;-2.5 图1 髋部理想扫描图像Fig.1 Standard scan image of hip 图2 腰椎理想扫描图像Fig.2 Standard scan image of lumbar spine 图3 T4~L4椎体侧位图像Fig.3 Lateral view of T4-L4 1.4.2椎体骨折评估(VFA):研究对象仰卧在扫描台上的中线轴与扫描床的中线轴一致,双下肢屈膝屈髋约至90°并置于专用定位装置,头部置于专用定位装置,双手上举置于头部两侧,扫描范围:T4~L5,获得胸腰椎T4~L4侧位清晰图像(图3)。由专业人员对T4~L4椎体先行目测判断可疑骨折椎体,再利用VFA软件进行定量椎体骨折评估,得到椎体骨折的压缩分类及压缩程度的诊断。定量形态测量法是测量每个椎体前、中、后高度,计算椎体压缩程度,VFA软件可以自动放置上下终板前、中、后共6个点,并需要有专业人员根据经验判断终板位置,调整6个点的放置位置,通过测量可自动计算椎体高度减少百分比。当椎体高度减少≥20%即诊断为椎体骨折,若经VFA软件评估后得出所摄入椎体有骨折,即可诊断骨质疏松,同时骨密度T≤-2.5,即可诊断为严重骨质疏松。 将所有数据通过SPSS 19.0统计软件处理进行数据分析。计量资料用均数±标准差表示,组间数据采用采用单因素方差分析,组内两两比较用 LSD 检验,P<0.05为差异有统计学意义;计数资料用百分率表示,组间数据差异的比较采用Pearsonχ2检验,P<0.05为差异有统计学意义,多组间数据的率采用χ2分割法进行两两比较,P<0.05为差异有统计学意义。 499例绝经后女性通过DXA骨密度检测后,骨密度T>-2.5的有139例,T≤-2.5的有360例。通过脆性骨折史发现脆性骨折的有81例,其中椎体骨折的有26例(5例椎体骨折合并其他部位脆性骨折,有3例椎体骨折T>-2.5,有23例T≤-2.5),仅其他部位骨折有55例。81例脆性骨折中,T≤-2.5有69例,T>-2.5有12例。通过骨密度结果结合脆性骨折史,诊断骨质疏松有372例,严重骨质疏松有69例。通过VFA进行椎体骨折评估新发现椎体骨折有205例(其中29例已有非椎体脆性骨折史,有32例新发现椎体骨折T>-2.5,有173例新发现椎体骨折T≤-2.5),故新发现的脆性骨折有176例,其中T>-2.5有31例,T≤-2.5有145例,使获得椎体骨折诊断患者从单纯依靠脆性骨折史诊断的26例提高到231例,脆性骨折患者从81例提高到257例,椎体骨折率从5.2%提高到46.3%,脆性骨折率从16.2%提高到51.5%。有31例骨密度检测结果未达到T≤-2.5,通过VFA评估后发现椎体脆性骨折而获得骨质疏松的诊断,获得骨质疏松诊断达403例。有145例患者骨密度结果T≤-2.5,通过VFA评估后而获得严重骨质疏松的诊断。 骨质疏松及严重骨质疏松的诊断率在两种不同的诊断方法间的差异具有统计学意义(P<0.05),联合VFA进行诊断可使骨质疏松诊断率提高了6.3%,严重骨质疏松诊断率提高了29.1%。详见表1。 表1 不同诊断方法对骨质疏松、严重骨质疏松的诊断率比较Table 1 Comparison of diagnostic rate of osteoporosis and serious osteoporosis between different diagnostic methods 椎体骨折发生率在骨密度达到骨质疏松阈值与骨密度未达骨质疏松阈值组间的差异具有统计学意义(P<0.05);当骨密度达到骨质疏松阈值时,椎体骨折率明显升高,较骨密度未达到骨质疏松阈值的椎体骨折发生率提高了29.2%。详见表2。 随着年龄增加,骨密度越来越低,组间差异具有统计学意义(P<0.05)。椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率在不同年龄组之间差异具有统计学意义(P<0.05)。随着年龄的增加,椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率也增加,年龄在70岁及以上的较年龄在60~69岁患椎体骨折、脆性骨折、骨质疏松、严重骨质疏松的风险分别高出了26.6%、26.0%、16%、31.7%;年龄在60~69岁的较年龄<60岁患椎体骨折、脆性骨折、骨质疏松、严重骨质疏松的风险分别高出了15%、18.5%、17.1%、19.9%;年龄在70岁及以上的较年龄<60岁患椎体骨折、脆性骨折、骨质疏松、严重骨质疏松的风险分别高出了41.6%、44.5%、33.1%、51.6%。详见表3。 表2 骨密度与椎体骨折的关系 Table 2 The relationship between bone mineral density and vertebral fracture 表3 不同年龄段与椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率的关系 Table 3 The incidence of vertebral fracture, fragility fracture, osteoporosis and serious osteoporosis in different age groups 注:3组组间两两比较,与<60岁组相比,差异有统计学意义(P<0.05),以*标注;与60~69岁组相比,差异有统计学意义(P<0.05),以#标注;与70岁及以上组相比,差异具有统计学意义(P<0.05),以△标注。 随着绝经年限的延长,骨密度越来越低,组间差异具有统计学意义(P<0.05)。椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率在不同绝经年限组之间差异具有统计学意义(P<0.05),随着绝经年限的延长椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率也增加,绝经年限在20年及以上的较绝经年限在10~19年之间患椎体骨折、脆性骨折、骨质疏松、严重骨质疏松的风险分别高出了31.1%、28%、11.8%、36.1%。绝经年限在10~19年之间的较绝经年限<10年患脆性骨折、骨质疏松、严重骨质疏松的风险分别高出了18.4%、23.4%、17.6%。绝经年限在20年及以上的较绝经年限<10年患椎体骨折、脆性骨折、骨质疏松、严重骨质疏松的风险分别高出了42.1%、46.4%、35.2%、53.7%。详见表4。 随着BMI的降低,骨密度越来越低,组间差异具有统计学意义(P<0.05)。椎体骨折、脆性骨折、严重骨质疏松的发生率在BMI各组间的差异无统计学意义(P>0.05)。骨质疏松率在BMI<18.5 kg/m2与18.5 kg/m2≤BMI<24 kg/m2两组组间比较差异无统计学意义(P>0.05),而在BMI<18.5 kg/m2与BMI≥24 kg/m2和18.5 kg/m2≤BMI<24 kg/m2与BMI≥24 kg/m2两组组间差异有统计学意义(P<0.05),骨质疏松率在BMI≥24 kg/m2组比在18.5 kg/m2≤BMI<24 kg/m2组少13.5%,骨质疏松率在BMI≥24 kg/m2组比在BMI<18.5 kg/m2组少21.9%。详见表5。 表4 不同绝经年限组与椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率的关系 Table 4 The incidence of vertebral fracture, fragility fracture, osteoporosis and serious osteoporosis in different menopause duration groups 注:3组组间两两比较,与<10年组相比,差异有统计学意义(P<0.05),以*标注;与10~19年组相比,差异有统计学意义(P<0.05),以#标注;与20年及以上组相比,差异具有统计学意义(P<0.05),以△标注。 表5 不同BMI组与椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率的关系 Table 5 The incidence of vertebral fracture, fragility fracture, osteoporosis and serious osteoporosis in different body mass index groups 注:3组组间两两比较,与BMI<18.5组相比,差异有统计学意义(P<0.05),以*标注;与18.5≤BMI<24组相比,差异有统计学意义(P<0.05),以#标注;与BMI≥24组相比,差异具有统计学意义(P<0.05),以△标注。 全球人口老龄化日趋严重,骨质疏松症患病率也跟着不断地上升,特别对于绝经后的女性来说,患有心梗、脑卒中和乳腺癌的总人数还不及患骨质疏松症的总人数[11]。本研究显示,88.7%的椎体骨折是经由VFA软件进行椎体骨折评估后才得到诊断的,仅11.3%的椎体骨折经临床表现结合其他影像学方法得以诊断,结果也表明了若仅仅通过脆性骨折史来诊断椎体骨折,漏诊率是非常高的,进而导致骨质疏松症的高漏诊。国外相关学者Gehlbach等[12]的研究显示,当地医院住院年龄>60岁的女性共有934例,在X线检查中,有30%~50%的女性会发现椎体脆性骨折,仅有50%的检查报告描述中提到椎体骨折,23%的患者的报告总结中提到椎体骨折。蔡思清等[13]的研究显示,66%的椎体脆性骨折是行VFA后才得到诊断的,仅34%的椎体脆性骨折经临床表现结合其他影像学方法得以诊断。 如何尽早发现及诊断椎体脆性骨折,减少骨质疏松漏诊率,以便及时治疗骨质疏松症和降低再发骨折的风险已成为我国乃至全球的都值得关注的一个健康问题。近年来许多研究表明,在进行DXA骨密度检测联合VFA对椎体进行骨折评估可以提高骨质疏松的诊断率,本研究通过VFA软件行椎体骨折评估, 椎体骨折诊断率提高了41.1%,脆性骨折诊断率提高了35.3%,骨质疏松症的诊断率提高了6.3%,严重骨质疏松症的诊断率提高了29.1%。研究证实VFA可以发现临床上忽视的椎体骨折,显著提高椎体骨折、骨质疏松和严重骨质疏松的诊断率。Jager等[14]报告双能X射线骨密度仪骨密度测定结合VFA,可以将单纯依靠骨密度的26.7%骨质疏松症诊断率提高到40.1%。Mrgan等[15]的研究也提出DXA进行骨密度测定联合VFA,骨质疏松诊断率提高了9.8%。蔡思清等[13]的研究也提出骨密度结合椎体骨折评估诊断骨质疏松,比单纯依靠骨密度提高12.4%。 根据FRAX骨折风险评估工具可知骨量和年龄及绝经年限等是骨质疏松的危险因素[16]。BMD及年龄既是椎体骨折的主要危险因素,又是骨质疏松的独立危险因素[17]。有研究证明每当BMD值降低一个标准差时,椎体骨折风险增加1.7~2.3倍[18],本研究结果显示当骨量达到骨质疏松阈值较未达骨质疏松阈值时,椎体骨折率增加29.2%(P<0.05);年龄作为椎体骨折另一独立危险因素,随着年龄的增加、绝经年限的延长,导致女性体内雌激素水平迅速降低,降低了机体对体内破骨细胞的抑制作用,导致骨吸收大于骨形成,甲状旁腺功能的减退,继发性1,25(OH)2D3水平下降和钙吸收减少,最终导致骨量的减少及骨折风险的增加。一项欧洲骨质疏松性骨折的前瞻性研究报告称,年龄在50岁及以上女性每年椎体骨折率为1.07%,并随着年龄增加而升高,从50~54岁发病率为0.58%到年龄75~79岁发病率为2.61%[19]。本研究结果显示,随着年龄增加和绝经年限的延长,骨密度随着降低,椎体骨折发生率也不断增加,说明年龄及绝经年限是影响骨量、椎体脆性骨折的重要因素。此外,本研究还发现随着年龄的增加、绝经年限的延长,脆性骨折、骨质疏松及严重骨质疏松的发生率也随着增加。 BMI也被认为是影响骨密度的危险因素之一,郑昱新等[20]认为体重越大,骨骼、肌肉所占的体重比例越高,骨骼作为机体应力结构所承受的负荷也越大,从而有较高的骨密度。Reid等[21-22]在研究白人和日本人的时候发现体重较高的人群,其骨量丢失较少,降低骨质疏松的风险。本研究结果显示骨密度及骨质疏松的发生率在BMI组间的差异具有统计学意义(P<0.05),即随着BMI的降低,骨量也随着降低,骨质疏松的风险随之增加,说明低BMI是导致骨密度降低的危险因素。但高BMI是否可以降低脆性骨折风险目前尚存在争议,国内外许多研究报告结果并不一致[23],我国原发性骨质疏松症诊治指南提到当BMI低于19 kg/m2时,骨折风险增加[4]。Kim等[24]认为高体重或BMI与骨质疏松的关系应该分为两种情况:一种是以肌肉为主的高体重人群,其体重越高对保护骨组织减少骨量丢失产生积极作用;另一种是以脂肪比重为主的高体重或高BMI的人群,其脂肪比重越高反而会增加骨量的丢失和骨折风险。Scott等[25]研究也表明肌少症的肥胖人群会增加骨质疏松和骨质疏松性骨折的风险。因此,建议老年人应适当锻炼减少全身体重的脂肪比,增加肌肉组织含量,可能有利于增加骨量和减少患骨质疏松的风险,具体有待进一步研究及临床验证。 综上所述,提高椎体脆性骨折的诊断率有助于提高骨质疏松诊断率和治疗率。本研究结果表明,随着年龄的增加、绝经年限的延长,会增加椎体脆性骨折、骨质疏松、严重骨质疏松的风险。此外,随着BMI的降低,骨密度就越低,而骨质疏松的发生率就越高,建议BMI较低、年龄较大、绝经年限较长的老年人在进行骨质疏松症诊治中,不仅仅要进行骨密度检测,还要进行椎体骨折评估,以减少椎体骨折和骨质疏松及严重骨质疏松的漏诊率,提高骨质疏松的治疗率。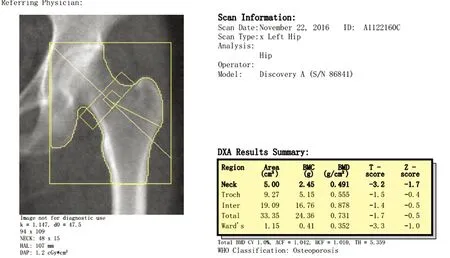

1.5 统计学方法
2 结果
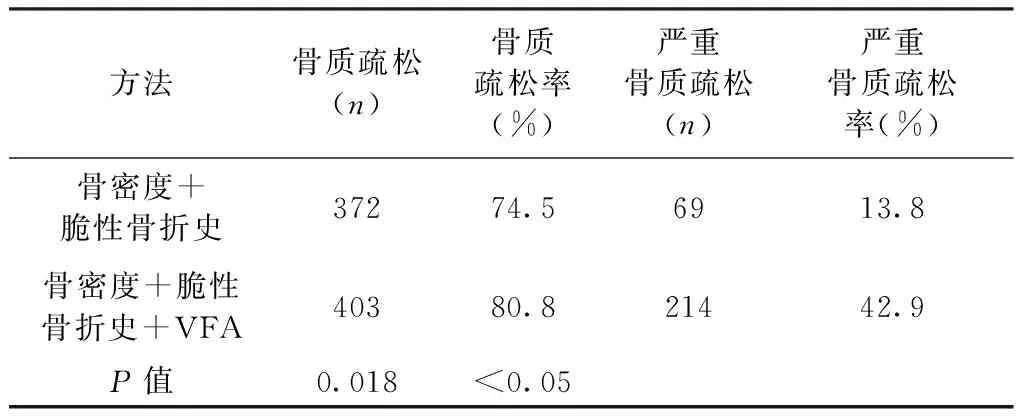
2.1 VFA对骨质疏松及严重骨质疏松诊断率的影响
2.2 骨密度对椎体骨折的影响
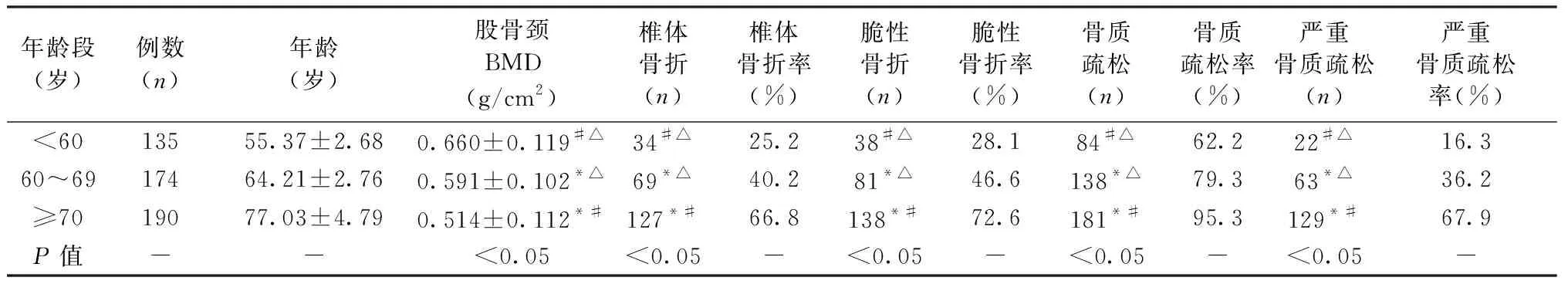
2.3 年龄对骨密度、椎体骨折、脆性骨折、骨质疏松及严重骨质疏松发生率的影响

2.4 绝经年限对骨密度、椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率的影响
2.5 BMI对骨密度、椎体骨折、脆性骨折、骨质疏松及严重骨质疏松的发生率的影响
3 讨论
