可除颤心律的心搏骤停患者肾上腺素首次给药时机探讨
2018-11-28翟雅婷
翟雅婷,苗 瑾,王 艳
心搏骤停是临床常见的急危重症,需及时抢救,否则易引发多器官功能衰竭,病死率超过20%[1]。心肺复苏(CPR)是抢救心搏骤停的重要措施,能够恢复心脏规律舒缩与泵血功能。肾上腺素被广泛应用于CPR的抢救中,美国心脏协会及欧洲复苏委员会指出,对于不可除颤心律的心搏骤停患者,早期使用肾上腺素有助于达到ROSC以及提高存活率,这基本已无争议。然而对于可除颤心律,包括室颤(心室颤动)、室扑(心室扑动)、无脉性室速,美国心脏协会在2015年发布的CPR和心血管病急救指南更新(以下简称指南)中提出,肾上腺素应在第2次电除颤后使用[2]。然而据国外一项大样本调查显示,可除颤心律的心搏骤停患者首次电除颤后即开始使用肾上腺素的比例从2006~2012年在一直不断增加,2012年达60%[3]。对于可除颤心律的心搏骤停患者,早期应用肾上腺素可能会改善预后,但目前国内尚无相关报道。为此,本研究探讨了肾上腺素治疗可除颤心律的心搏骤停患者的首次给药时机,报道如下。
1 对象与方法
1.1 研究对象 回顾性分析2015年1月~2017年12月本院收治的86例可除颤心律的心搏骤停患者的临床资料,按抢救过程中肾上腺素首次给药时机分为对研究组49例与对照组37例。研究组男28 例,女 21 例;年龄 22~73(45.73±4.64)岁;心搏骤停原因:急性心肌梗死21例,恶性心律失常15例,呼吸衰竭10例,心肌病3例。对照组男20例,女17例;年龄 19~72(43.29±5.17)岁;心搏骤停原因:急性心肌梗死17例,恶性心律失常11例,呼吸衰竭8例,心肌病1例。两组一般资料比较无统计学差异(P> 0.05),具有可比性。
1.2 纳入及排除标准 纳入标准:院内发生的心搏骤停:(1)突发神志丧失;(2)心音、颈动脉、股动脉搏动消失;(3)呼吸停止;(4)心电图示直线或室颤波;(5)瞳孔散大,光反射减弱或消失。排除标准:(1)年龄≤12岁及年龄≥75岁;(2)在注射肾上腺素之前,经胸外按压及电除颤即恢复自主心律及有效循环;(3)脑出血、动脉瘤破裂者。
1.3 抢救方法 患者心搏骤停后,立即开始抢救,患者取CPR体位,根据患者情况予以胸外心脏按压(≥100次/min)、开放气道、人工呼吸、加压面罩给氧、电击除颤等基础生命支持措施。对照组于第1次电除颤后,首次静脉推注肾上腺素0.5 mg;研究组于第2次电除颤后首次静脉推注肾上腺素0.5 mg。此后两组均根据患者心跳恢复情况追加给药。
1.4 观察指标 (1)自主循环恢复(ROSC)率:恢复自主心律、停止心脏按压后,患者平均动脉压(MAP)可保持>50 mmHg;(2)从CPR开始到恢复 ROSC所需时间;(3)整个抢救过程中肾上腺素总用量;(4)抢救结束后24 h存活率;(5)ROSC后即刻与24 h的格拉斯哥昏迷量表(GCS)评分;(6)ROSC 后即刻与24 h 脑电双频指数(BIS)值;(7)复苏后多脏器功能障碍综合征(PR-MODS)发生率;(8)ROSC 后即刻与24 h抽取患者外周静脉血5 ml,检测血清NSE、IL-6、TNF-α 及乳酸值。
1.5 统计学方法 应用SPSS19.0统计软件分析数据,计量资料以±s表示,组间比较行t检验;计数资料以频数和百分率表示,行χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组ROSC率、从CPR开始到恢复ROSC所需时间、肾上腺素总用量比较 两组ROSC率、从CPR开始到恢复ROSC所需时间、肾上腺素总用量、24 h存活率比较均无统计学差异(P>0.05,表1)。

表1 两组ROSC率、恢复ROSC所需时间、肾上腺素总用量比较
2.2 两组ROSC后即刻与24 h的GCS评分、BIS值及PR-MODS发生率比较 研究组ROSC后即刻与24 h的GCS评分和BIS值均明显高于对照组(P<0.05),两组PR-MODS发生率比较无显著差异(P>0.05)。 见表 2。
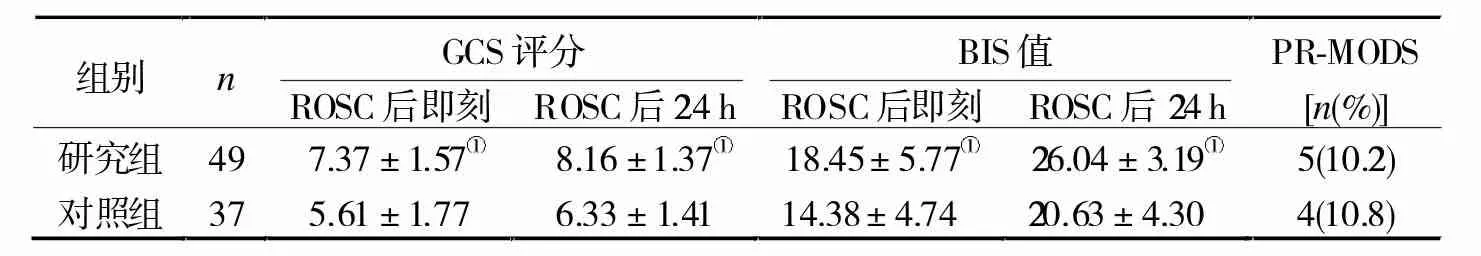
表2 两组ROSC后即刻与24h的GCS评分、BIS值及PR-MODS发生率比较
2.3 两组ROSC后即刻与24 h血清NSE、乳酸值、IL-6、TNF-α水平比较 研究组ROSC后即刻与24 h血清NSE、乳酸值、IL-6、TNF-α水平明显低于对照组(P< 0.05,表 3)。
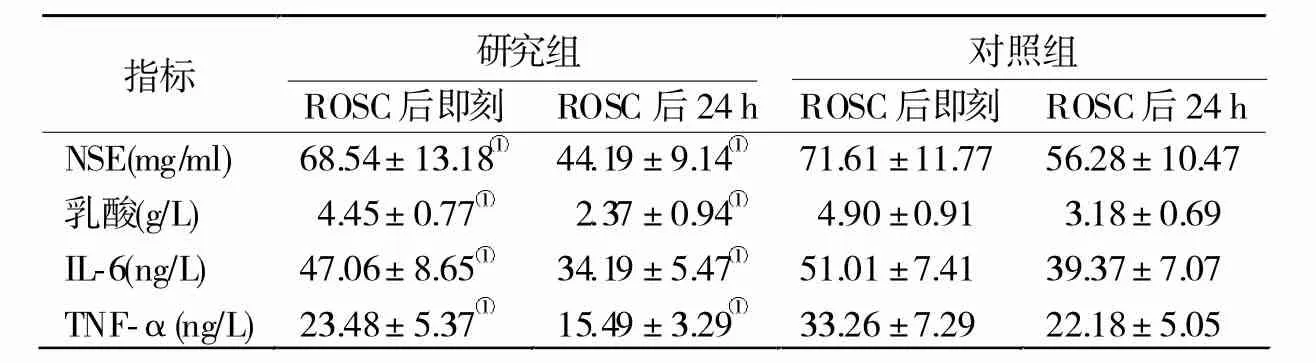
表3 两组ROSC后即刻与24h血清NSE、乳酸值、IL-6、TNF-a水平比较
3 讨论
肾上腺素是CPR过程中首选的急救用药,它能通过激动α、β受体发挥血管收缩效应,加快呼吸与心率,促进血流,从而使心脏复跳,并增强心脏自身的收缩性与自律性;此外,还能使室颤波同步去极化,提高电除颤的效果。肾上腺素的作用呈高度的剂量依赖性,大剂量可使心肌耗氧量提高、外周阻力增加,从而损害心功能和神经功能[4]。
目前基本已认同,对于不可除颤的心脏骤停患者,肾上腺素给药越早越好,有利于促进ROSC,提高存活率,改善神经功能[5]。电除颤是终止室颤/无脉性室速最有效的方法,合理使用肾上腺素可提高除颤的成功率。但是对于可除颤心率,肾上腺素的给药时间存在争议。张桂玲等[6]对健康杂种犬进行的CPR实验表明,无论何时开始CPR,都应尽早使用肾上腺素,有助于使复苏效果达到最佳。金周晟等[7]在布比卡因致心脏停搏大鼠模型中,推注脂肪乳剂后延迟60 s应用肾上腺素与即刻应用肾上腺素相比,不利于心脏早期复跳,降低了CPR成功率。而国外研究表明,对于可除颤心率患者,早期予以肾上腺素对30 d内的存活率有影响[8]。
ROSC是CPR抢救的基本要求,是指全身停止的血液循环重新自主恢复。本研究分别在第1次、第2次电除颤后首次应用肾上腺素,结果显示,两组ROSC率、从CPR开始到恢复ROSC的时间均无显著差异,表明肾上腺素首次给药时机对ROSC并无明显影响。两组24 h存活率、出院后3个月内的预后无显著差异,表明分别在第1次、第2次电除颤后首次应用肾上腺素对患者存活率及出院后预后并无明显影响。肾上腺素是心脏复苏过程中的首选急救药物,有助于恢复心脏停搏患者的自主循环[9]。但有研究表明,减少肾上腺素的剂量对CPR预后有利,大剂量肾上腺素的使用可使患者心内膜下血管收缩,进一步增加心肌耗氧,不利于抢救[10]。本研究中两组抢救过程中肾上腺素总用量比较无明显差异,表明首次给药时机的不同并不会对肾上腺素的总用量造成明显的影响。
CPR后组织器官再灌注产生大量有害自由基,释放炎性细胞活性因子,导致肠道黏膜屏障功能丧失,肠道细菌及内毒素会进入血液中,使机体遭受二重打击,从而出现PR-MODS,PR-MODS是导致CPR预后不佳的重要原因[11]。本研究中两组的PRMODS发生率比较无显著差异,表明首次应用肾上腺素的时机对患者PR-MODS并无明显影响,第2次电除颤后首次应用肾上腺素并没有减少PRMODS发生率,降低CPR预后不佳的危险因素。研究组ROSC后即刻与24 h的乳酸值、IL-6、TNF-α水平明显低于对照组,表明第2次电除颤后首次应用肾上腺素可有效降低患者机体微炎症反应,但由上述结果可知,与机体炎症反应有关的PR-MODS发生率并无明显减少,因此,相关机制还需进一步研究。
CPR后患者易出现神经功能损伤,会导致肢体偏瘫或认知障碍等神经后遗症。GCS评分、脑电图、头颅CT/MRI、体感诱发电位等是评价神经功能的常用手段,但要么主观性强,要么重复性差。大量研究表明,BIS与血清NSE是评价心搏骤停患者神经功能预后的比较灵敏、客观的指标[12-13]。本研究中研究组ROSC后即刻与24 h的GCS评分、BIS值明显高于对照组,血清NSE显著低于对照组,表明第2次电除颤后首次应用肾上腺素可降低患者的神经功能损伤。
综上所述,在可除颤心律的心搏骤停患者心肺复苏中,肾上腺素于第2次电除颤后首次给药,可降低患者神经功能损伤,减少机体微炎症反应,但对CPR成功率、患者存活率并无明显影响。
