肝硬化并自发性腹膜炎96例临床诊治探讨
2018-11-24张天洪陈婧万雪梅
张天洪,陈婧,万雪梅
(成都中医药大学附属医院·四川省中医院感染科,四川成都 610075)
肝硬化是由各种原因导致的以肝脏弥漫性纤维化、假小叶或再生结节形成为特征的一种慢性进展性肝脏疾病。肝硬化早期可无明显症状,肝硬化失代偿期可出现各种各样的并发症,而腹水是肝硬化失代偿期患者常见且严重的并发症之一,一旦出现腹水,1年病死率约15%,5年病死率为44%~85%[1-2]。自发性腹膜炎又称为自发性细菌性腹膜炎,是肝硬化合并腹水的基础上,在没有明确腹腔内脏器感染的情况下引发腹膜和腹水的细菌感染。有文献表明,严重肝损害患者自发性腹膜炎在肝硬化腹水中的发生率为10%~30%[3]。自发性腹膜炎临床症状常常不典型,如不及时治疗,极易发展为感染性休克、肝肾综合征等严重并发症而危及生命。本研究通过回顾性分析我院2014年12月至2017年12月的96例肝硬化腹水并发自发性腹膜炎患者,对该类患者的易患因素、临床表现、实验室检测、腹水细菌培养及治疗结果进行分析,以提高该病的诊治水平。
1 资料与方法
1.1 一般资料
选取2014年12月至2017年12月我院住院治疗的肝硬化腹水并发自发性腹膜炎患者96例,其中男性72例,女性24例,男女比例约为3∶1,患者年龄为29~78岁,平均年龄为(47.8±11.5)岁。其中乙型肝炎后肝硬化52例,丙型肝炎后肝硬化12例,自身免疫性肝硬化5例,原发性胆汁性肝硬化6例,酒精性肝硬化15例,隐源性肝硬化6例。按Child-Pugh分级,肝功能A级4例,肝功能B级为27例,C级为65例。
1.2 诊断标准
1.2.1 肝硬化诊断标准
均符合2000年中华医学会传染病与寄生虫病学分会、肝病学分会西安会议修订的《病毒性肝炎防治方案》[4]中的诊断标准。
1.2.2 自发性腹膜炎诊断标准
目前,自发性腹膜炎尚无统一诊断标准,但主要依赖于诊断于诊断学腹腔穿刺后的腹水细胞学及腹水病原学检查,参考近年相关文献,本文自发性细菌性腹膜炎的诊断标准依据为[5]:①急性腹膜炎:腹痛、腹部压痛、反跳痛,腹肌紧张;②全身炎症反应综合征的表现或休克:发热或体温不升、寒战、心动过速、呼吸急促、血压下降等;③无明显诱因肝功能恶化;④顽固性腹水或对利尿剂突发无反应或肾功能衰竭;⑥腹水常规检查:腹水白细胞>500×109/L或腹水白细胞<500×106/L,但多型核中性粒细胞(PMN)>250×106/L;⑦腹水培养发现致病菌;⑧降钙素原(PCT)>0.5 ng/mL。
1.2.3 排除标准
①继发性腹膜炎,如消化道穿孔引起的腹膜炎;②肝硬化合并结核性腹膜炎;③癌性腹水。
1.3 研究方法
采用回顾性分析,查阅相关住院病历,凡符合纳入标准者填写调查表,肝硬化并发自发性腹膜炎患者的发病诱因、病史、症状、体征、实验室结果,诊治经过和治疗结果。
1.4 疗效判定标准
参考《药物临床研究指导原则》相关内容拟定疗效评价标准:①治愈为患者症状消失,腹水消退,感染控制,实验室检查恢复正常;②有效为患者症状、体征好转,腹水中PMN细胞下降>50%;③无效为症状及体征无明显好转,甚至出现加重,腹水PMN、血常规白细胞及中性粒细胞百分百、降钙素原等指标升高,或出现肝肾综合征、感染性休克等严重并发症。
1.5 治疗方案
①常规治疗:保肝、利尿、维持水电解质平衡、纠正酸碱失衡、人血白蛋白支持治疗及补充足够热量等对症支持治疗;②抗感染治疗:根据腹水培养及药敏结果选择1~2种抗菌药物抗感染治疗,疗程至少14 d,若腹水培养未出结果,可经验性选择与头孢三代、四代抗生素抗感染治疗,遵循早期、足量、足疗程、广谱等原则;③若患者症状明显,感染严重,可行腹腔穿刺放液术或腹腔灌洗术;④治疗过程中,密切观察及处理各种并发症,如消化道出血、肝肾综合征、肝性脑病等;⑤给予肠道微生态制剂。⑥中药健脾利水、针灸等治疗;
1.6 数据分析
统计方法采用SPSS 22.0软件,计数资料采用χ2检验,P<0.05为有统计学意义。
2 结 果
2.1 性别年龄分布特点
在96例自发性腹膜炎患者中,男性及女性均按照青年(18~40岁)、中年(40~65岁)、老年(>65岁)分为三组,三组年龄组男女分布差异无统计学意义(P > 0.05),见表1。
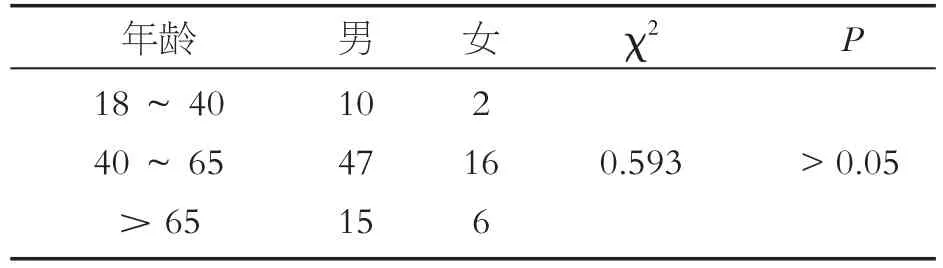
表1 男女患者年龄分布情况
2.2 临床特点
自发性腹膜炎临床表现差异明显,主要临床表现为腹胀81例(84.3%),腹部压痛68例(70.8%),肠鸣音减弱63例(65.6%),反跳痛44例(45.8%),发热47例(49%),尿量减少46例(47.9%),具体见表2。
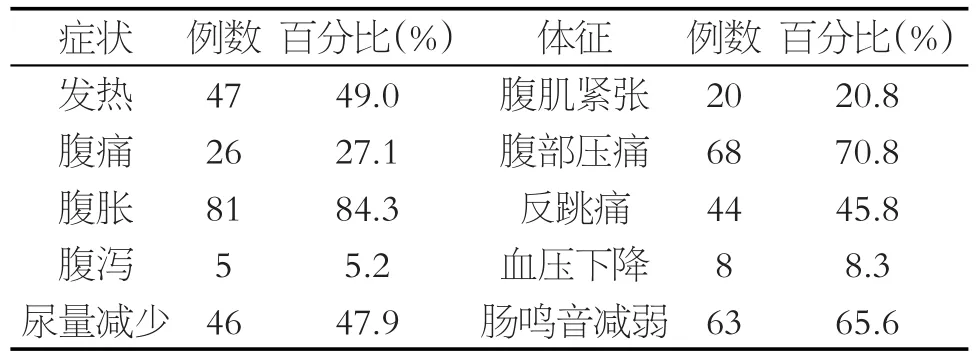
表2 肝硬化并自发性腹膜炎的临床特征
2.3 实验室检查结果
肝硬化并发行腹膜炎的实验室检查结果显示:血液检查:白细胞升高者44例(45.8%),降钙素原>0.5 ng/mL者92例(95.8%),血培养阳性者5例(5.2%);腹水检查:腹水白细胞≥500×106/L者79例(82.3%),PMN≥250×106/L者84例(87.5%),腹水培养阳性者36例(37.5%),腹水粘蛋白阳性者62例(64.6%),腹水白蛋白<10 g/L者57例(59.4%),相关结果总结见表3。
2.4 腹水培养结果
其中36例腹水培养阳性,阳性率为37.5%,其中5例腹水培养与血培养结果相一致,培养结果中革兰阴性菌25例(69.4%),革兰阳性菌11例(30.6%),其中主要以大肠埃希菌为主,占38.9%,详见表4。

表3 肝硬化并自发性腹膜炎的实验室检查

表4 肝硬化并自发性腹膜炎腹水培养结果
2.5 治疗结果
经过保肝、利尿、抗感染等对症支持治疗2~4周后,治愈40例(41.7%),好转37例(38.5%),无效19例(19.8%),总体有效率为80.2%。血总胆红素<51 umol/L治疗有效率大于血总胆红素≥51 umol/L者,差异具有统计学意义(P<0.05);血钠≥135 mmol/L者的治疗有效率高于血钠<135 mmol/L者,差异具有统计学意义(P<0.05);无并发症者的治疗有效率高于有并发症者,差异具有统计学意义(P<0.05)详见表5、表6、表7。

表5 血总胆红素与预后的关系

表6 低钠血症与预后的关系

表7 并发症与预后的关系
3 讨论
肝硬化并发自发性腹膜炎治疗难度大,住院周期长,预后差。近年来有研究报道,失代偿期肝硬化患者出现自发性腹膜炎的发病率为4.0%~9.0%,而男性发病率高于女性,出现自发性腹膜炎后若不及时采取有效治疗,病死率可达10.0%~20.0%[6]。
本研究中自发性腹膜炎患病男女之比约为3∶1,考虑可能与酒精性肝硬化或肝炎肝硬化多见于男性,这也符合我国流行病学特征。男女发病年龄无统计学差异,自发性腹膜炎患者发病的平均年龄为(47.8±11.5)岁,考虑随着患者年龄增大,机体免疫力越差,越易发生感染。据本研究病因学统计,最常见的为肝炎后肝硬化(66.7%),其中主要为乙型肝炎后肝硬化,这主要与我国乙型病毒性肝炎的高发病率有关,其次为酒精性肝硬化(15.6%),由于乙醇及其代谢物抑制机体免疫力,肝脏Kupffer细胞的活性被抑制,从而导致感染。
自发性腹膜炎的发病机制十分复杂,目前尚未完全清楚,但主要与肠道功能障碍、肠道菌群失调、肠道菌群异位及机体免疫功能低下等因素有关,另外,肝硬化门静脉高压,侧枝循环建立,使得胃肠道进入血液循环的细菌部分绕过肝单核巨噬细胞系统,且晚期肝硬化患者全身营养状况差,肝单核巨噬细胞吞噬功能低下,免疫力差,极易合并消化道、呼吸道、泌尿道感染,细菌入侵机会明显增加[7-9]。自发性腹膜炎临床表现及体征差异大,典型表现以畏寒、发热、腹痛、腹部压痛、反跳痛,不典型者无明显发热、腹痛等表现,以顽固性腹腔积液、肝功进行性恶化等为表现,甚至小部分患者无明显临床症状,特别是自发性腹膜炎早期,故容易造成误诊、漏诊,这对其早期临床诊断、早期病原学诊断及早期经验性抗生素的使用造成临床上的巨大挑战[10]。国内一些研究报道[11],患者体温、腹部压痛、外周血中性粒细胞百分百、胆红素、腹水白细胞及中性粒细胞计数、腹水粘蛋白等指标对早期筛查自发性腹膜炎有一定应用价值。另外,近年来有文献提出,对于肝硬化腹水患者,无论其是否有腹膜感染征象,都应进行诊断性腹腔穿刺,送检腹水常规、腹水生化、腹水细菌培养,以便及时诊断自发性腹膜炎,一方面获得诊断依据,另一方面可以通过培养取得病原学证据从而指导治疗[5]。在本研究中腹水送检为在床旁取得腹水后立即注入血培养瓶,阳性率约为37.5%,其中主要是革兰阴性菌,以大肠埃希菌最为主,占38.9%,与曾娟和张龙琪的报道相符合[12-13]。由于肝硬化患者合并自发性腹膜炎病死率较高,如不及时治疗,可能诱发消化道出血、肝肾综合征、肝性脑病等并发症的出现,故早期经验性正确使用抗生素,对降低其死亡率有至关重要的作用[14]。治疗上应用第三代头孢菌素的治疗效果比较理想[15],但是随着目前产ESBLS细菌的增多,建议选用第三代头孢加酶抑制剂的抗生素,且目前耐药越来越广泛,建议规范使用抗生素,早期、联合、足量,根据药敏结果及时调整抗生素的使用。为了实现可能病原菌的经验性覆盖用药,有文献建议使用广谱抗革兰氏阴性菌与厌氧菌的多种抗生素联合用药,必要时可加用替加环素或黏菌素类药物[16],有文献表示,院内获得性自发性腹膜炎经验性抗感染治疗首选碳青霉烯类抗生素,可降低患者死亡率[5]。另外,自发性腹膜炎患者自身常合并肠道菌群失调,且长期使用抗生素,故口服补充肠道微生态制剂对自发性腹膜炎也有帮助。研究[17-19]表明,肠道微生态制剂可以恢复肠道生态平衡,改善肠道屏障功能,减少肠源性内毒素及炎症因子的产生,减少自发性腹膜炎及肝性脑病的发生率。
本研究表明,自发性腹膜炎患者的颈后与其血总胆红素水平,血钠水平有无并发症有密切相关。本研究中血清总胆红素升高提示肝细胞受到损害,并发自发性腹膜炎后可能会进一步加重肝脏损伤,进一步加剧肝功恶化,导致各种并发症发生而加重病情,增加死亡率。当胆红素升高到一定程度时,大量胆红素在肾小管内积聚可形成胆栓,从而诱发肾损伤加重。有文献表明[20],低钠血症与自发性腹膜炎、肝性脑病、肝肾综合征等并发症的发生呈正相关,影响其预后。肝肾综合症、消化道出血、肝性脑病等并发症是肝硬化腹水患者常见的严重并发症,它们与自发性腹膜炎关联密切,互为因果,互相加重,影响自发性腹膜炎患者的预后。本研究分析发现,并发症在自发性腹膜炎患者的死亡组和存活组的差异具有统计学意义。
肝硬化并自发性腹膜炎在中医古代文献上多与“臌胀”、“积聚”等相对应,其病机主要是肝脾肾三脏功能失调,导致气滞、血淤、水停,三者互结于腹中,初期以邪实为主,中后期为虚实夹杂,正虚邪恋,治以疏肝健脾,化瘀利水。本研究中以参苓白术散为基础加减运用,其中白术、茯苓、白扁豆健脾利水,莪术、桃仁等活血化瘀,猪苓等利尿消肿,大腹皮、葶苈子等行气利水……现代药理研究证实,白术、茯苓具有促进钠离子排泄,且不会引起电解质紊乱,黄芪、白术、茯苓还可以升高白蛋白调节机体免疫力,增强肝单核巨噬细胞吞噬功能等[21]。针灸选取水分、水道、足三里、三阴交等行健脾利水之功。
4 结 论
肝硬化并自发性腹膜炎发病率及死亡率高,肝硬化腹水患者建议入院后行诊断性腹腔穿刺明确腹水性质。自发性腹膜炎确诊或疑似患者建议尽早予经验性抗感染治疗,待药敏结果回示后调整用药,改善肝脏功能,纠正电解质紊乱,积极防治并发症,可给予肠道微生态制剂调节肠道生态环境。另外,中医药对防治自发性腹膜炎也有着重要作用。多种治疗手段综合使用以提高自发性腹膜炎患者治愈率。
