新形势下我国医保治理模式的选择
2018-11-12王震
王 震
(中国社会科学院经济研究所 北京 100836)
国家医疗保障局的成立标志着我国医药卫生体制改革进入了一个新阶段,同时也进一步明确了我国医疗保障的主体制度模式是社会医疗保险模式。社会医疗保险的制度安排要求社会化的治理模式,在处理医保与服务供给方的关系上以购买服务为主,与服务供给方形成平等的社会交易关系。由此,也必然要求供给方的多元供给与竞争。但是,我国医疗服务供给的治理模式仍然带有计划经济的色彩,具有行政化治理的特征。医保的社会化治理模式与医疗服务供给方行政化的治理模式之间的冲突构成了过去20年间我国医药卫生体制改革的主线索。
国家医保局成立后,作为筹资方的医保与服务供给方之间在治理模式上如何选择?医保治理模式将走向何方?这直接关系着医保资金以及医疗资源的使用效率。基于此,本文将从“三医联动”的角度对治理模式冲突带来的激励机制扭曲进行分析,对新形势下我国医保治理模式的选择给出判断,并对下一步形成社会化的治理模式提出相关政策建议。
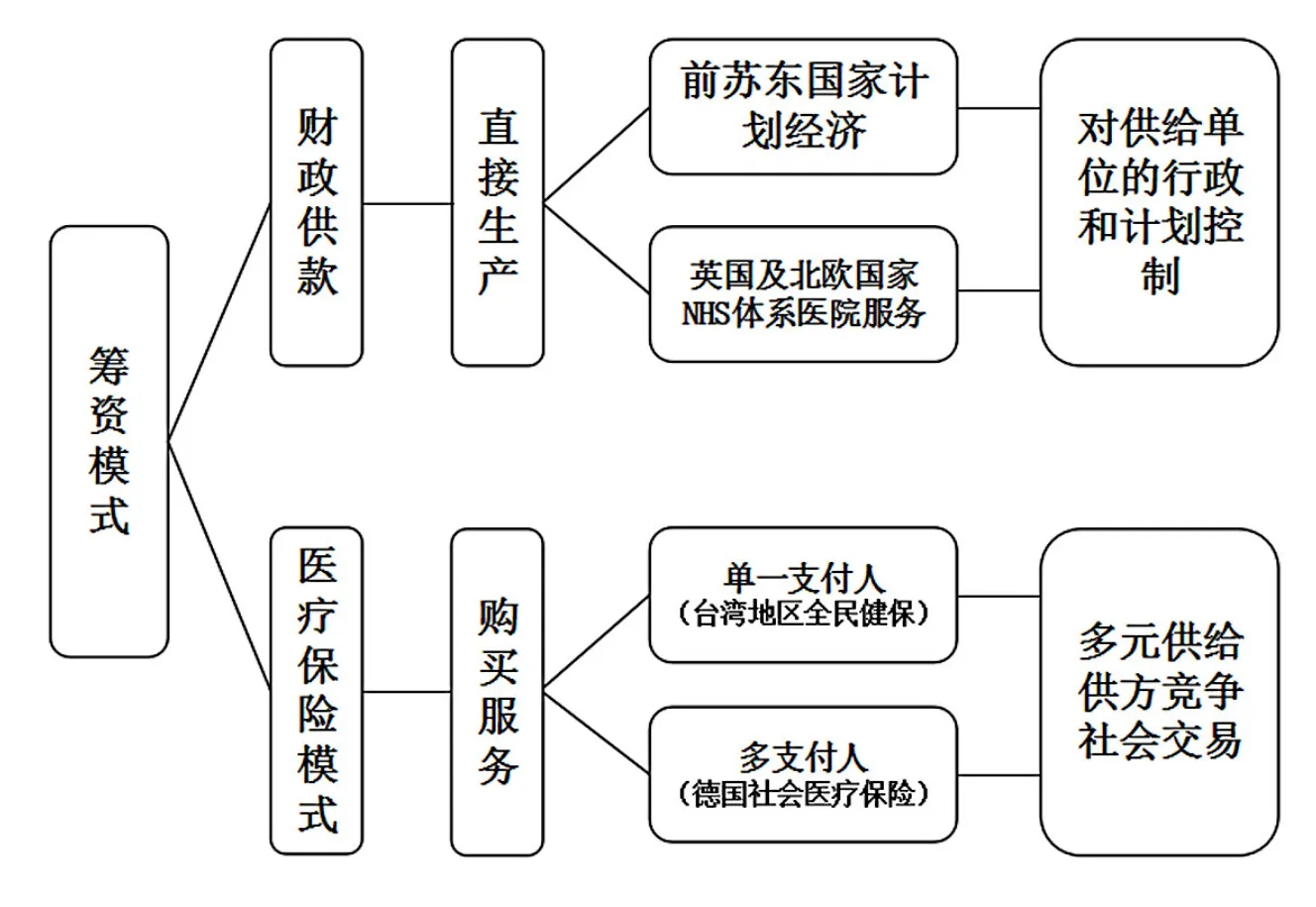
图1 不同筹资制度安排下的医疗保障治理模式
1 我国医保治理模式的特征
1.1 治理与治理模式
“治理”指的是一个行业或领域内相关利益方处理和协调相互关系的方式和方法。这些方式和方法综合在一起就构成了一个行业、领域或社会的治理模式或治理结构。借鉴奥斯特罗姆(Ostrom, 1990)的分类,“治理”的模式或结构可以分为基于政府直接控制的行政化治理模式、基于私人市场经济的市场化治理模式以及介于二者之间的基于社会自治和社会谈判的社会化治理模式。
在医疗保障领域,治理模式的一个核心要素是医疗保障的筹资方与服务供给方之间的关系。从不同国家医疗保障治理模式的选择看,医保的治理模式与筹资模式的制度安排密切相关(见图1)。以税收筹资并且财政直接供款的模式一般采用直接建立公立机构提供的模式,对医疗服务的供给单位实行计划控制和行政控制,并为居民提供医疗服务。这一治理模式可以称之为行政化(计划化)的治理模式,或直接生产模式。前苏联东欧国家,包括改革开放前我国的医疗保障模式,以及目前英国及北欧国家的NHS(国民健康体系)的医院服务(注:NHS国家的全科医生服务(GP)或社区医疗卫生服务仍然是购买服务为主),都是这种直接生产模式。
与之相对应的是社会保险的筹资模式,通过参保人缴费形成医疗保险基金。社会医疗保险的筹资模式一般对应的是购买服务的治理模式。
从医疗保险模式的具体管理体制而言,又可分为单一支付人体制(例如我国台湾的全民健保)以及医保基金分为多个相对独立的运营主体的多支付人体制(例如德国法定医疗保险)。但不论是单一支付人还是多支付人,这一治理方式强调医保基金与医疗服务供给方之间的平等交易关系,通过市场选择以及社会谈判确定双方的交易条件,而不是对供方进行直接的行政控制。这就必然要求供给方形成多元供给、供方竞争的格局。因为只有在多元供给、供方竞争的格局下,作为筹资方和服务购买方的医保才有可能在不同供给方之间进行选择,并通过选择形成均衡的交易条件(价格)。同时,因为社会医疗保险都带有公共基金的性质,医疗服务的供给方也多为非营利性机构,这也导致这种购买服务的模式与完全的市场化交易有所区别。相对于完全市场化的交易,医保的服务购买模式更强调购买方与服务提供方之间的粘性以及长期交易的稳定性。因此,这一治理模式可称之为社会化的治理模式。
1.2 我国的医保治理模式
我国在1998年决定建立城镇职工医疗保险时就已经决定了我国医保的治理模式不是行政化的模式,而是基于多元供给的社会化治理模式。这一点在当时的政策文件和中央领导的讲话中是非常明确的。2000年全国城镇职工基本医疗保险制度和医药卫生体制改革工作会议上,当时负责医改工作的李岚清同志明确指出“医疗保险制度改革的核心是建立分担机制,医疗机构和药品生产流通体制改革的核心是引入竞争机制”,要“打破垄断,引入竞争机制,遏制医药费用不合理的攀升”“病人和医疗保险经办机构,可以选择若干家医院、药店作为定点医院、定点药店,病人看病可以选择医院、选择医生,促进医院之间、药店与药房之间、医生之间的竞争”“卫生行政管理部门要从‘办医院’转向‘管医院’,不当医院的‘总院长’,实行全行业宏观管理,认真管好医疗机构和医务人员的准入”。
上述讲话的关键词有三:一是竞争,在医疗服务供给中引入竞争;二是选择,医保基金以及患者都可以在不同医疗机构根据自己的情况进行选择;三是管办分开,卫生行政部门不再是医院的“老板”。这三个关键词实际上就确定了我国医保的治理模式是购买服务、平等交易的社会化治理模式。
2 治理模式冲突与“三医联动”改革
2.1 “三医”之间的治理模式冲突
自1998年建立城镇职工医疗保险以来,在涉医的三个领域,即医药供应、医疗保险和医疗服务供给三方,并未实现治理模式的趋同。可以说,20多年来医药卫生领域的种种弊病以及改革都是围绕“三医”的治理模式冲突产生的。
在药品供应领域,早在上世纪90年代就形成了完全市场化的治理模式,药品生产企业都是自负盈亏的、以营利为目标的市场化的企业。但是,在医疗服务的供给方仍然是公立医疗机构为主,而且公立医疗机构仍然是行政化的治理模式。卫生行政部门不仅是全行业的监管者,而且也是公立医疗机构的所有者和运营者,管办合一、政事合一,形成了实际上的行政垄断格局。
这种行政化的治理模式要求与筹资方之间形成资金补偿模式而不是服务购买模式,即按照计划指令,根据医疗机构的成本消耗由筹资方划拨资金补偿医疗机构,以维持机构的运转。这与平等交易下的服务购买关系是截然不同的两种模式。在购买服务模式下,筹资方根据供方竞争以及双方谈判的结果确定支付标准以及均衡价格,服务提供方能否实现收支平衡并不构成筹资方支付标准的影响因素。也就是说,在购买服务的模式下,服务供给方是否实现收支平衡,以及是否能够维持运转并不是筹资方需要考虑的。筹资方需要考虑的是如何在现有支出下通过选择不同的服务供给方实现资金的最大化效用以及最优的使用效率。从这个角度,社会化的治理模式必然要求多元化的供给,以及供方之间的竞争。如果供方是垄断的,那么医保就无法在不同供给方之间进行选择,也就难以实现服务的合理购买。最终的结果只能是转回到资金补偿的模式,丧失了社会医疗保险的主要特征。
2.2 治理模式冲突与“三医联动”
我国自建立社会医疗保险制度以来的20年间,虽然在治理模式选择上确定了社会化的方向,而且在运作中也确实朝着社会化治理模式的方向发展,但现实情况是并未形成社会化的治理模式。由于供方强大的行政垄断,导致医保在治理过程中难以顺利实现服务的购买。而且医保自身的经办管理也由于种种原因并未实现社会化,而是带有浓厚的行政化色彩。这就导致在现实运作中,医保管理方与医疗服务机构的管理方二者之间的冲突。由于二者都带有行政化色彩,都是行政部门的一部分,因此二者之间的冲突也更多带有两个行政部门之间冲突的性质。
这种冲突导致在医疗服务的实际提供过程中,以及医保的实际支付过程中产生种种的弊端。比如,医保支付方式的改革。从国际经验看,医保支付方式从后付制走向预付制是个大的趋势,也有利于医保资金以及医疗资源的使用效率的提高。但我国医保支付方式的改革,并未取得相应的效果。这其中的根源就在于要求社会化治理的医保管理方与要求行政化治理的医疗服务供给方之间的冲突。在行政化治理的公立医疗机构看来,不管是何种支付方式,都应该按照计划价格补偿医疗机构的成本消耗。即使是预付制,也不过是资金清算的时间点不同而已,资金清算的标准仍然是计划价格。而从社会化治理或购买服务的角度,预付制本身就是已经通过谈判形成的价格,能否补偿医疗机构的成本消耗不是医保基金需要考虑的事情,医保基金需要考虑的是能否以合理的价格购买到所需的服务。由于供方行政垄断的存在,导致预付制根本无法改变医疗机构和医生的行为模式,无法起到提升资金使用效率的作用。这一冲突甚至直接涉及到对医保应付账款的理解问题:在预付制下,超过预付总额的部分,医疗机构认为这是“应收账款”,是医保基金对医院的欠账;但从预付制的理论来说,这本就是医疗机构应该承担的部分。
2.3 福建三明“三医联动”改革与医保治理模式选择
这种冲突以及带来的问题在2009年新一轮医改的政策设计中被认为是行政权力的分割所致,即所谓的“九龙治水”导致的政策层面的冲突所致。因此,“三医联动”改革被提了出来作为解决问题的突破口。由于药品的生产领域已经实现了市场化,并不存在政策调整的问题,因此所谓的“三医联动”实际上主要是医保管理方和卫生服务供给方之间的联动。
在这方面,福建三明的改革成为了各方关注的一个焦点。三明的改革,一是归并、统一了医疗保障的基金管理职责,并提高了其在行政格局中的地位,将之转入财政部门代为管理;二是强化了对医疗服务供给方以及药品供应的行政管控。从治理模式选择的角度,三明的这种做法实际上是从社会化治理模式转向计划化和行政化的治理模式。在三明的改革中,医疗保险所要求的购买服务,以及多元供给、供方竞争、社会谈判等功能与特征都被极大削弱乃至消除,其与医疗服务供给方之间的关系演变成资金补偿关系,医疗保险基金的功能演变为第二财政。
一些观点认为国家医疗保障局的成立是复制了三明的模式。但从治理模式选择的角度,二者是南辕北辙的:三明改革在治理模式上的取向是直接生产模式,是行政化、计划化管控医疗服务供给方的模式。在这一模式下,医保基金的功能向财政直接供款的模式转变,成为第二财政,按照医疗机构的成本消耗状况为医疗机构提供补偿。而国家医保局的成立重新明确了社会医疗保险的模式,与医疗服务供给方之间形成服务购买的关系。由此,对医疗服务供给格局的要求必然是多元供给、供方竞争。
3 新形势下我国医保治理模式的选择
作为“三医联动”改革的具体成果之一,国家医疗保障局的成立整合了医疗保障的相关职能,是管理体制的大变革。在治理模式的选择上,经过20多年的反复,国家医保局的成立重新明确了我国医保治理模式是走向社会化的治理模式,形成医保基金与医疗服务供给方之间购买服务的模式。这同时也要求多元供给、供方竞争,以及主要通过市场手段和社会谈判达成交易的模式。这个大方向是明确的,但是在具体的演进路径方面,仍然存在一些障碍,仍然有不同的路径选择。但不管何种路径选择,改革的核心和关键点都在公立医疗机构的改革上。
从我国医疗保险体制所确定的治理模式走向上,公立医疗机构应该走向去行政化,实现政事分开、管办分开。实际上这两个“分开”也是2009年新医改确定的方向。但自2009年以来,管办分开并未落实到位,多数地区的管办分开成为不伦不类的“管办分开不分家”,公立医疗机构仍然是卫生行政部门的附属物,仍然拥有强大的行政垄断地位。
如果公立医疗机构的改革不能在去行政化上迈出实质性的步伐,那么医保治理模式将有两种走向:一是仍然处于行政部门分割的状态,与公立医疗机构之间形成部门冲突的局面。这仍然是回到国家医保局成立之前的局面。二是取代卫生行政部门,通过价格、药品采购等职能的扩大,掌控公立医疗机构,形成对公立医疗机构的行政化管控。这一走向实际上就是福建三明的模式,社会医疗保险逐渐转向财政直接供款、直接生产的模式。
如果公立医疗机构能够在去行政化改革上迈出实质性的步伐,实现多元供给、供方竞争,但是医保的经办管理是行政化的、单一的,那么这一走向就类似于我国台湾地区全民健保的单一支付人体制。我国台湾地区全民健保的管理体制特征,是公办公营,决策权、行政管理权,以及基金的管理和经办服务合一,并且在全台只有一家经办机构(见图2)。而如果医保的经办管理走向社会化,实现医保的管办分离,那么这一走向就类似德国的社会化的多支付人体制。德国社会医疗保险管理体制的特征是有多个社会自治、自求收支平衡的非营利的疾病基金作为经办主体,与多元化的医疗服务供给方进行购买服务的交易(见图3)。
4 政策建议
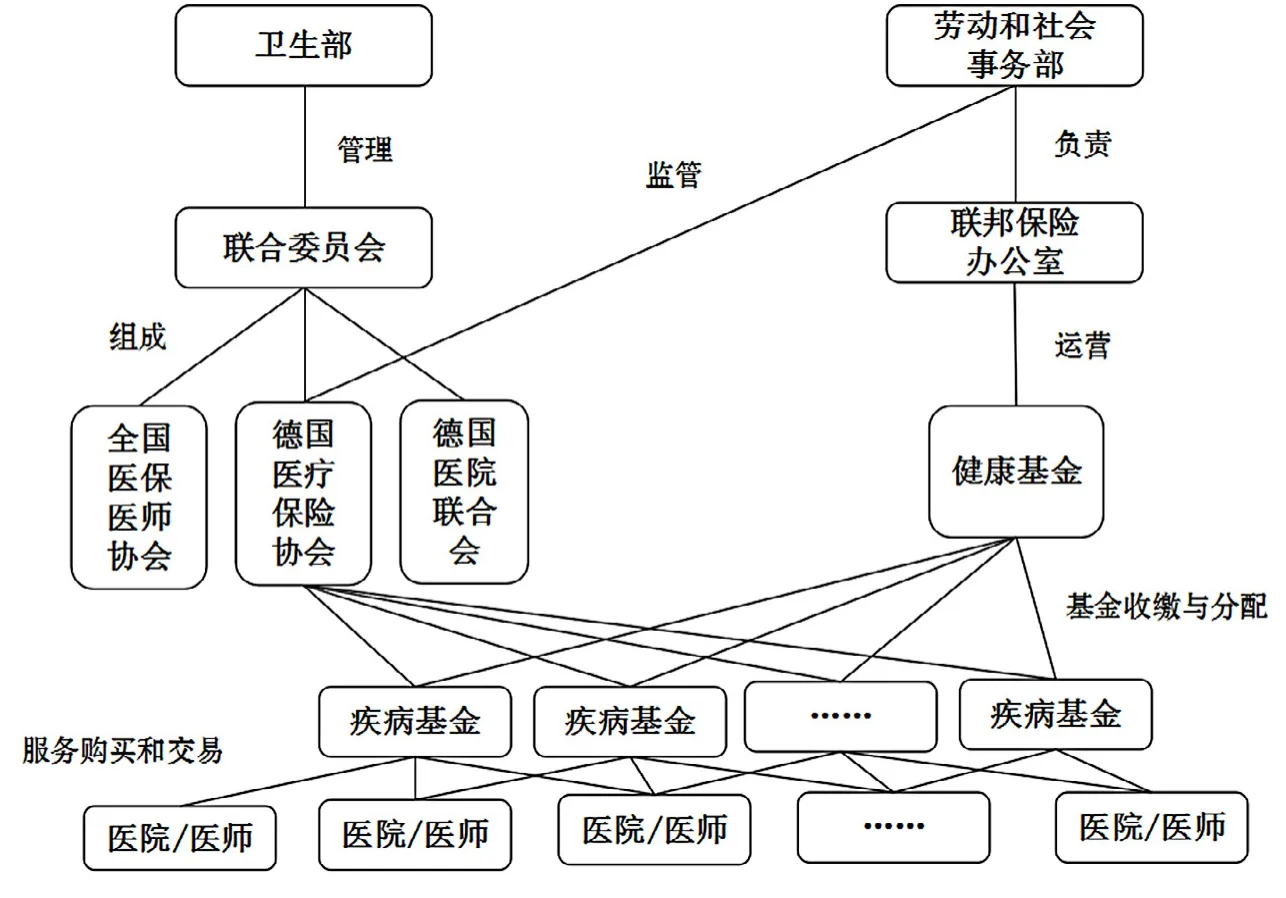
图2 我国台湾地区全民健保的管理体制
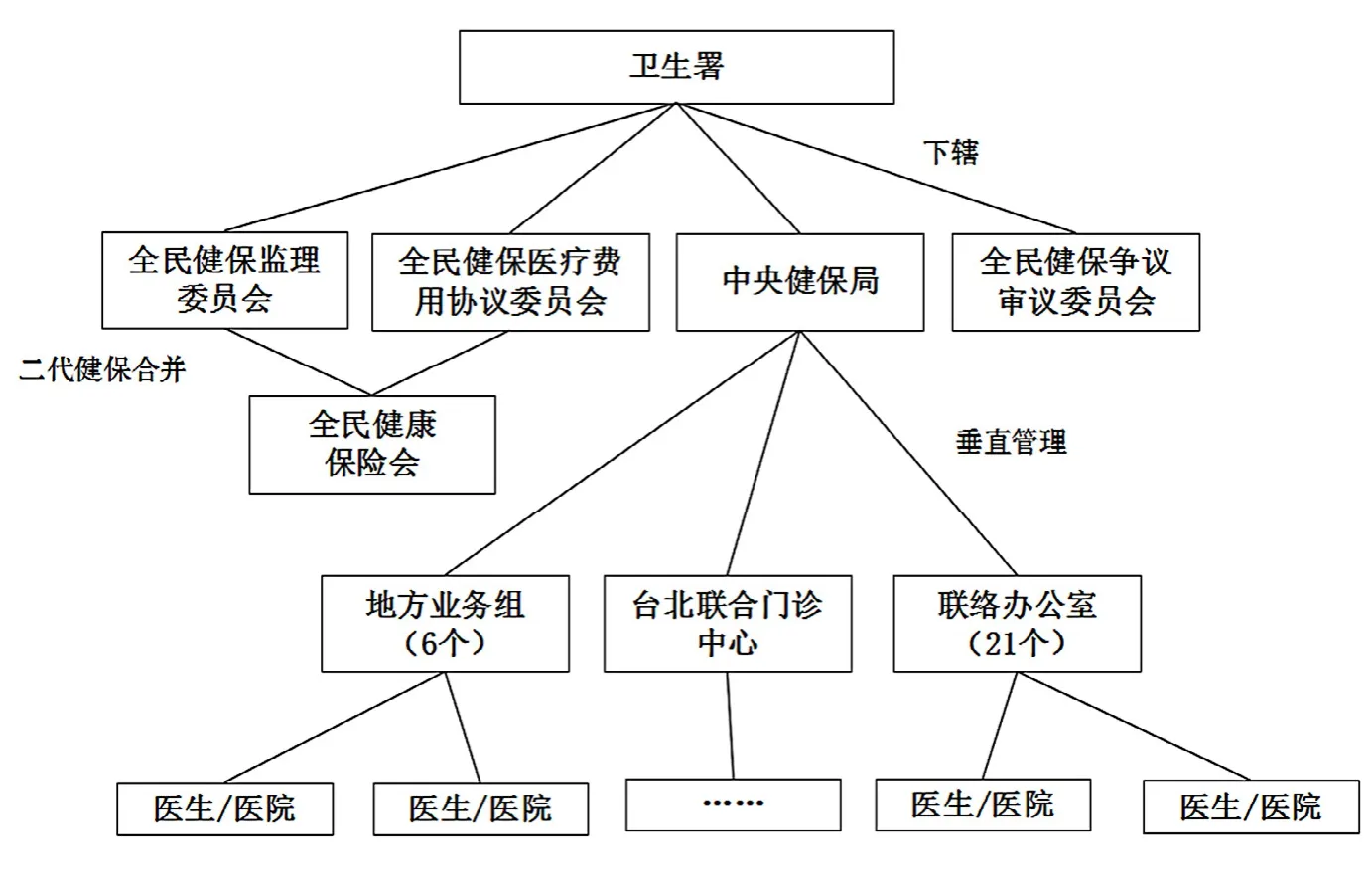
图3 德国社会医疗保险的管理体制
成立国家医保局的一个重大政策含义是重新确定我国医疗保障的主体是医疗保险;而医疗保险的制度安排要求在治理上实现社会化的治理模式,要求购买服务的模式,要求多元供给、供方竞争,以及平等交易和社会谈判。而要实现社会化治理模式,核心和关键点是医疗服务供给方的去行政化改革。在这方面医保方作为筹资方应该发挥应有的作用,推动公立医疗机构的去行政化改革。这不仅是医保治理的内在要求,而且也是提高医疗资源使用效率以及提升我国公共服务供给效率的内在要求。医师,建立医保直接与医师形成定点协议的机制。这样做的好处,一是突出医师的主体地位。医疗服务供给的核心是医师,医保购买的服务也主要是医师提供的服务。另一方面,考虑到我国的实际情况,公立医疗机构的管办分开改革仍面临一些实质性障碍,难以在短期内实现。一个突破口就是实现医师的社会化,从单位人变为社会人,从而实现医疗服务的多元供给。从可操作性层面,现在正在推动的医师多点执业,既需要医保的支持,也为医保实现多元供给提供了契机,而医保医师制度建立,也成为推动多点执业的主要推手之一。
二是要推动医保药师建设。社会化治理模式下,医保直接同药品供应商通过谈判等方式建立药品的支付标准是常态。而这样做的前提是实现医疗服务与药品供应的彻底分离。但真正实现医药分离,医保需要一支高素质药师队伍。当前正在推行的公立医院医药分开改革和药品零加成政策为此提供了契机。药品零加成使得医院门诊药房变成医院的成本来源,其在医院的地位尴尬。而医保要建立的社会化的药品供应体制正好需要这支队伍。在这样的情况下,可以考虑建立医保的药师制度。
从可操作性的角度,推动供方的去行政化改革,形成多元供给、供方竞争的格局,从医保的角度,一是要推动医保医师建设。医保要逐渐将协议定点的对象从机构转向
