功能保留性胰腺手术治疗胰腺神经内分泌肿瘤患者疗效和预后研究*
2018-11-09杨小勇李文美宋庆伟葛颂李向农
杨小勇,李文美,宋庆伟,葛颂,李向农
胰腺神经内分泌瘤(pancreatic neuroendocrineneoplasm,PNENs)原称为胰岛细胞瘤,是一种少见的原发性胰腺瘤,好发于40~70岁人群[1]。根据患者激素分泌状态和临床表现,一般将PNENs分为功能性和无功能性PNENs[2]。外科手术是唯一可能治愈PNENs的方法,也是其他辅助治疗的提前。自Ernseto于1898年提出胰腺肿瘤剜除术以来,随着医疗水平的提高和外科手术越发趋于微创化,PNENs的手术治疗逐渐从胰腺的大范围切除过渡到“以提高手术后生存质量、降低病死率”为核心的功能保留性手术方法[3,4]。但是,肿瘤的位置、大小、个数、细胞分化程度和是否侵犯血管或远处转移均影响着对PNENs患者的手术决策[5]。对于良性或低度恶性肿瘤,在保证切缘阴性的情况下,首选功能性胰腺保留手术[6]。对于局部进展期或转移性PNENs,除严重的急症或需要缓解症状的情况外,即使选择减瘤术或姑息性原发病灶切除也不能延长患者的生存期[7,8]。因此,对PNENs患者采取功能保留性胰腺手术治疗还存在一定的争议。我院选择部分病例进行了相关研究,为临床提高PNENs患者的治疗疗效提供科学依据。
1 对象与方法
1.1 研究对象 2014年3月~2017年2月我科收治的胰腺神经内分泌肿瘤患者67例,男37例,女30例;年龄34~69岁,平均年龄为(49.3±4.7)岁。经血清肿瘤标记物、血清胰岛素、血清胃泌素、增强CT和MRI检查等诊断,并符合“中国胃肠胰神经内分泌肿瘤病理诊断共识”[9]中关于胰腺神经内分泌肿瘤的诊断标准,其中良性胰腺神经内分泌肿瘤64例,低度恶性胰腺神经内分泌瘤3例;病灶部位:胰头部5例,胰颈部13例,胰体部17例,胰尾部28例,胰头、颈部多发4例。均无胰主管或其他血管侵犯,符合功能保留性胰腺手术治疗的适应证。排除标准:①肿瘤与胰腺组织界限模糊,且存在明显的粘连;②肿瘤直径≥2 cm;③存在严重的出血倾向、肝肾功能障碍、其他恶性肿瘤等影响手术疗效的疾病;④预计生存期<3个月,或存在胰腺手术史。
1.2 手术方法 在67例患者中,行功能保留性胰腺手术者33例(研究组),行传统手术者34例(对照组),均按常规行全身麻醉,腹腔探查,结合术前检查结果和探查结果初步确定手术方式。在对照组,实施胰十二指肠切除术(pancreaticoduodenectomy,PD)25例、胰体尾联合脾切除术(distal pancreatectomy with splenectomy,DPS)9例。在行 PD 术时,排除肿瘤转移和组织侵犯后,切开胃结肠韧带,显露胰腺,探查胰腺病变位置、大小及周围组织情况。充分游离胰头和十二指肠,离断胃结肠韧带,剪断横结肠系膜和胰头间的疏松组织。沿胰颈部上方解剖以显露肝总动脉,用血管钳从肠系膜上静脉、门静脉前方贯通胰颈部后方,于门静脉前方离断胰腺,切断胃体。沿肝总动脉解剖,显露胃右血管和胃十二指肠血管,分别予以结扎、切断,常规切除胆囊、横断肝总管,在屈氏韧带下方10~15 cm处切断上段空肠,离断胰腺钩突部。用活检细针穿刺抽取病变组织,行冰冻切片病理学检查。采用胰管空肠黏膜吻合法重建消化道(图1),常规缝合,放置引流管和胃管;在研究组,行肿瘤局部切除术8例、中段胰腺切除术(middle segment pancreatectomy,MSP)11例和保留幽门的胰十二指肠切除术(pylorus preserving pancreaticoduode nectomy,PPPD)14 例。在行肿瘤局部切除术时,常规建立腹腔镜气腹,压力维持在12~15 mmHg。在腹腔镜直视下(图2),在左右腋前线肋缘下2 cm分别置入5 mm套管作为牵引孔。在右侧腹直肌外缘脐上2 cm置入12 mm套管作为主操作孔,在左侧腹直肌外缘脐上2 cm置入5 mm套管作为牵引孔,使5个穿刺孔呈“V”字分布。再次确定肿瘤位置和范围、腹腔内脏器表面有无肿瘤转移情况。用电刀或超声刀游离肿瘤,用4-O Prolene线连续或间断缝合胰腺创面,逐层缝合,留置引流管和胃管。两组术后随访1年。
图1 PD术 行胰管空肠黏膜吻合

图2 腹腔镜直视下行肿瘤局部切除术
1.3 血清学检测 空腹采集外周静脉血2 m l,采用ELISA法检测血清胰高血糖素、胃泌素、生长抑素和胰岛素(上海江莱生物科技有限公司)。
1.4 统计学处理 应用EpiData 3.1软件校正所有数据,应用SPSS 22.00统计学软件进行数据分析与处理,计数资料以百分率“%”表示,行x2检验,等级资料行秩和检验;对符合正态分布的计量资料以(±s)表示,采用 t检验。P<0.05 或 P<0.01 分别表示差异有显著的或非常显著的统计学意义。
2 结果
2.1 两组手术指标和住院情况比较 研究组手术时间、术中出血量、肛门排气时间和住院时间均显著短于或少于对照组(P<0.01或P<0.05,表 1)。
2.2 两组血清激素水平比较 术后1 w,研究组血清生长抑素和胰岛素水平显著高于对照组,而血清胰高血糖素和胃泌素水平显著低于对照组(P<0.01,表 2)。
2.3 两组术后并发症发生情况比较 在对照组,新发糖尿病2例,胰瘘1例,胃肠吻合口瘘1例,腹腔感染2例,门静脉血栓1例,肝肾功能衰竭1例,胃排空功能障碍1例,并发症发生率为26.5%,而在研究组,新发糖尿病2例,发生胃肠吻合口瘘1例,胃排空功能障碍1例,并发症发生率为12.1%,显著低于对照组(P<0.05)。
表1 两组手术指标(±s)比较
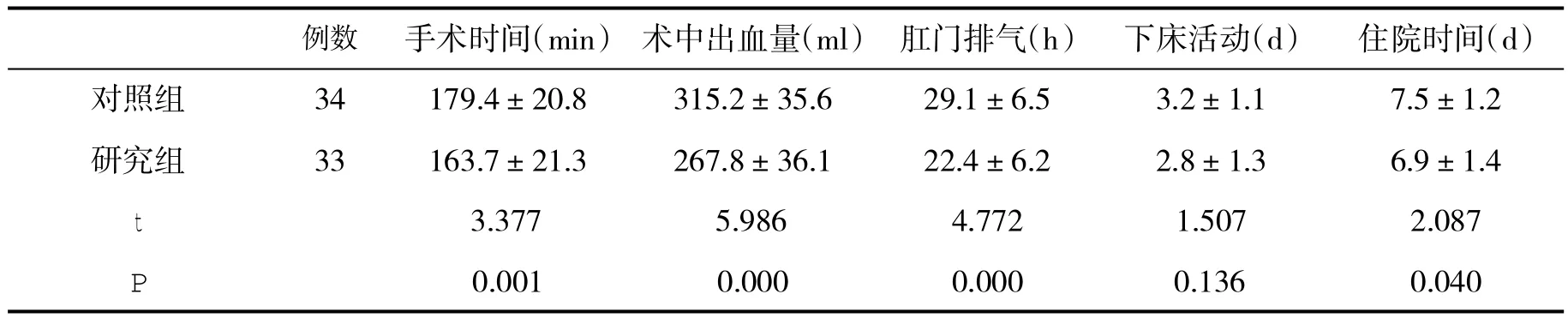
表1 两组手术指标(±s)比较
例数 手术时间(min) 术中出血量(m l) 肛门排气(h) 下床活动(d) 住院时间(d)对照组 34 179.4±20.8 315.2±35.6 29.1±6.5 3.2±1.1 7.5±1.2研究组 33 163.7±21.3 267.8±36.1 22.4±6.2 2.8±1.3 6.9±1.4 t 3.377 5.986 4.772 1.507 2.087 P 0.001 0.000 0.000 0.136 0.040
表2 两组血清激素水平(±s)比较

表2 两组血清激素水平(±s)比较
与对照组比,①P<0.01
例数 胰高血糖素(ng/L) 胃泌素(pg/L) 生长抑素(ng/L) 胰岛素(μU/m l)对照组 术前 34 247.5±43.7 657.2±68.7 28.5±5.5 3.1±1.0术后 34 175.3±44.2 435.9±63.3 42.1±5.8 7.6±1.4研究组 术前 33 246.1±44.1 655.8±69.3 29.2±5.6 3.2±1.0术后 33 134.9±44.8① 354.6±62.7① 59.0±5.4① 9.8±1.5①
2.4 随访情况 在随访1年末,对照组失访2例,死亡2例,肿瘤复发6例(17.6%),而在研究组,失访2例,死亡2例,肿瘤复发3例(9.1%),两组肿瘤复发率无显著性差异(P>0.05)。
3 讨论
传统手术常采取PD和DPS等对PNENs病灶进行大范围切除,对于良性或低分化恶性PNENs而言,这不仅无法保留较多的正常胰腺组织,影响患者术后的消化功能和内分泌功能,还会引起胰腺周围器官组织损伤,增加术后出血、腹腔感染、胰瘘、胆瘘等几率,甚至会引起肝肾功能衰竭[10-12]。
生长抑素在神经系统中具有递质或调节的功能,对胃肠运动和消化道激素的分泌均有抑制作用[13-15]。通过对生长抑素的检查和运用,可为PNENs患者提供有效的辅助治疗,减少胰腺内外分泌、降低酶活性,从而保护胰腺细胞[16-19]。比较两组血清激素水平发现,两组术后生长抑素均有显著上升,但研究组的改善更加明显,分析可能是功能保留性胰腺手术尽可能地避免了损伤胰腺组织。同时,胃泌素作为一种重要的胃肠激素,主要分布在胃窦部,其次是胃底、十二指肠,通过刺激胃泌酸腺区黏膜和十二指肠黏膜蛋白质合成,从而促进胃肠道黏膜生长[20]。胃泌素瘤患者血清胃泌素水平可高达1000 pg/L,且多伴有胃粘膜的增生、肥厚,是PNENs最常见的临床类型[21]。所以,控制胃泌素含量,对提高患者预后,减少死亡有重要的意义。但胃泌素对整个胃肠道均有作用,其整体效能是使胃排空减慢,长期处于过低水平,或一次性下降过低,就有可能引起胃黏膜萎缩[22]。由此可见,在采用功能保留性手术治疗PNENs患者时,还需严格监控患者各项血清指标,避免引起严重并发症的发生。
