肠梗阻的CT影像学表现及CT与X线诊断价值探讨
2018-11-05杨新勇
杨新勇
(江苏省昆山市花桥人民医院放射科,江苏 昆山 215300)
肠梗阻具有病情复杂、起病急、变化快、发病率高等特点,是临床常见的急腹症。通常情况下,通过及时诊断和积极治疗,大部分患者均可治愈,但若诊疗不及时或失误,极易诱发肠穿孔、休克等并发症,甚至可导致死亡。对于此类急症,临床救治的关键是扼制病情进展,尽快明确病因以对症施治。近年来,随着医疗诊断器械的开发和利用,肠梗阻早期诊断率有所提升。为进一步明确CT与X线在肠梗阻诊断中的应用价值,扩大CT在肠梗阻临床诊断中的普及范围,提高肠梗阻早期临床明确诊断率,本院开展了对照研究并总结了肠梗阻CT影像学特点。现报道如下。
1 资料与方法
1.1 一般资料
取2016年1月~2018年6月本院收治的肠梗阻患者50例作为研究对象,其中,男30例,女20例,年龄31~75岁,平均(45.05±3.70)岁。所有患者经临床、相关检查、治疗及病理,均证实为肠梗阻,临床表现有所侧重,其中24例伴恶心呕吐,19例停止肛门排气/便,25例腹部现肠型,31例腹部压痛明显,17例腹部反跳痛严重,20例肠鸣音减弱,23例腹部肌张力增高,2例休克。经筛查,入选者中19例曾行腹部手术,手术类型包括妇科手术,小肠、胆囊、脾胃、阑尾切除术和胃大部分切除术。
1.2 医疗器械
本研究所用CT机为西门子Emotion16层螺旋CT。X线机为飞利浦平板数字化X线摄影机。
1.3 方法
入选者均接受CT和X线检查。①CT检查:开启CT机,调整电流和电压分别为200 mA、120 kV,取仰卧位,将扫描探头放置在患者腹部,由膈顶顺沿向耻骨联合下缘移动,将扫描的层厚设置为5 mm,间距调整为5 mm。平扫完成后,部分患者实施了增强扫描,造影剂选用碘海醇,注射速率每秒为2.5~4.0 mL,总量为70~110 mL,上述扫描均为4期。增强扫描完毕后,需要重建处理原始数据,处理过程中应用对应薄层,层厚为0.75 mm,层距为0.5 mm。②X线检查:在胃肠减压处理前行腹部X线检查,检查前精准定位,协助患者维持仰卧前后位以及站立位,分别摄取X线片。上述像片由放射科和胃肠外科医师共同阅览、分析。
1.4 观察指标
统计入选者病理诊断结果,对比CT与X线肠梗阻诊断(梗阻部位、原因、类型)符合率,总结肠梗阻CT影像学特点。
1.5 统计学方法
采用SPSS 18.0统计学软件对数据进行处理,计量资料以“±s”表示,采用t检验;计数资料以百分数(%)表示,采用x2检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 入选者病理诊断结果
50例肠梗阻患者,结肠梗阻18例,小肠梗阻32例;梗阻原因分布为肿瘤16例,肠粘连22例,肠套叠12例;单纯性梗阻34例,绞窄性梗阻16例,CT共检出48例,阳性检出率为96.00%,X线检出43例,阳性检出率为86.00%,两组阳性检出率对比,CT呈明显优势,差异有统计学意义(P<0.05)。
2.2 CT与X线肠梗阻诊断符合率对比
X线梗阻部位诊断符合率为72.00%,梗阻原因诊断符合率为66.00%,梗阻类型诊断符合率为76.00%。CT梗阻部位诊断符合率为86.00%,梗阻原因诊断符合率为82.00%,梗阻类型诊断符合率为80.00%。与X线比较,CT梗阻部位和梗阻原因诊断符合率较高,差异有统计学意义(P<0.05),但梗阻类型诊断符合率对比。差异无统计学意义(P>0.05)。见表1。
2.3 肠梗阻CT影像学表现
梗阻部位区分:小肠梗阻者其肠管径明显增大,存在多个液平且长度较短,肠内气柱处于较高水平,肠壁厚度明显变薄,而结肠梗阻者平行于其结肠横径的部位呈现出不连贯条状纹理。不同梗阻诱因差异:肿瘤诱发肠梗阻者,其肠壁明显增厚且不规则,未探及完整的肠周脂肪间隙,部分消失,可见肿大的淋巴结分布,且有软组织肿块投影。肠粘连诱发肠梗阻者,其肠管外围分布有多条长形索影。肠套叠诱发肠梗阻者,其肠管内部可见肠型肿块投影,且存在套鞘积气征。不同梗阻类型表现:单纯性肠梗阻者肠内多有积气,外形弯曲式舒展,存在多个气液平面且长度较短,气柱处于较高水平;绞窄性肠梗阻者肠壁厚度明显增加,且范围较大,伴发腹水,肠系膜不清晰。
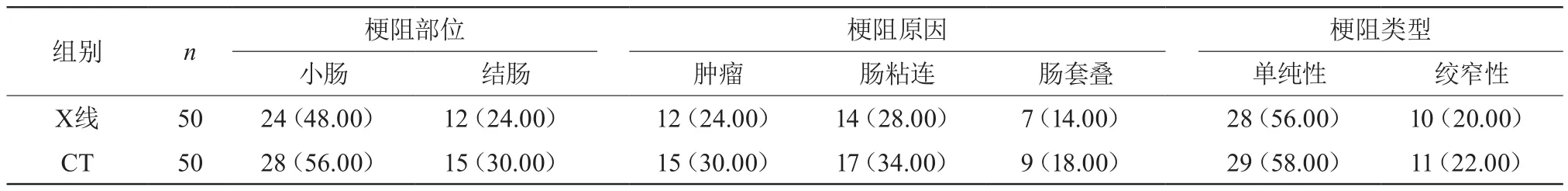
表1 CT与X线肠梗阻诊断符合率 [n(%)]
3 讨 论
肠梗阻指肠腔内容物无法顺利通过肠道障碍造成的梗阻现象,常见诱因包括肠粘连、肿瘤压迫、肠套叠、手术创伤、血管栓塞、肠扭转等。发病后,患者痛苦异常,部分患者或因疼痛不耐受而晕厥。更为严重的是,若延误治疗时机,患者可出现肠穿孔等严重并发症,危急生命安全。有学者明确表示[1],“早期诊断肠梗阻并行针对性治疗方案,可降低患者痛苦程度及死亡率”。在多年的临床实践中笔者发现,明确梗阻为动力性或机械性,高位或低位,完全性或部分梗阻等十分关键,是决定治疗方案的重要环节。可见,早期诊断肠梗阻,明确发病部位、病因、类型等临床意义重大。
通常情况下,梗阻部位集中于小肠或结肠,若高位梗阻则会频繁呕吐,但腹部胀痛不明显,而低位梗阻前期主要表现为腹部胀痛。临床根据肠梗阻典型症状、体征、病史等,并不难诊断肠梗阻是否存在,但若想明确肠梗阻发病原因、发病部位、梗阻类型等还需参考X线、CT等检查结果。既往,临床诊断肠梗阻多采用腹部X线检查,该技术方案操作便利,不会为患者带来较重的医疗负担,且可显示腹腔多器官的形态、密度。但是,近年来X线影像重叠、分辨率不高、易受曝光条件影响的缺陷暴露无遗,显然已无法满足临床的需求。有研究资料提示[2],因肠梗阻与其他急腹症的临床表现多有相似之处,加之X线检查存在明显不足,导致临床误诊、漏诊现象多发,亟需解决。CT检查是医学扫描检查常用的技术手段,其密度分辨率高,可清晰显示病变部位及其周边组织情况。值得一提的是,CT检查可直接显示X线检查无法显示的器官和病变,应用于肠梗阻诊断中具有如下优势:CT检查扫描速度快,不受腹腔条件、曝光条件等的影响,能够清晰展示梗阻肠段及病灶与腹膜、周围肠系膜的解剖关系,为临床提供清晰的原始图像及二维、三维重建图像,从而实现病灶的全方位探查,且可规避组织重叠风险[3-4],这对于提高诊断准确率无疑助益良多。曹奔奔[5]在相关研究中指出,“相较于X线诊断,CT在肠梗阻疾病的临床诊断中应用价值更高,具体表现在对肠梗阻部位及确诊率更高,值得临床进行推广与应用”。
结合临床研究成果及多年工作经验笔者发现,CT检查适用范围广,且不同梗阻类型及病变具有显著的影像学特点。其中,绞窄性肠梗阻CT表现为肠曲活动受到限制,受累的肠壁强化明显,邻近肠系膜出现弥漫性充血肿胀,肠壁增厚水肿,肠腔内大量腹水及系膜血管改变等。不同于绞窄性肠梗阻,单纯性肠梗阻表现为小肠积气、积液,肠管形成明显的“移行带”。小肠梗阻者其肠管径明显增大,存在多个液平且长度较短,肠内气柱处于较高水平,肠壁厚度明显变薄,而结肠梗阻者平行于其结肠横径的部位呈现出不连贯条状纹理。
在本次研究中,CT肠梗阻阳性检出率为96.00%,高于X线的86.00%(P<0.05),提示CT检查诊断肠梗阻优于X线,更符合临床需求。CT梗阻部位诊断符合率为86.00%,梗阻原因诊断符合率为82.00%,依次高于X线的72.00%、66.00%(P<0.05),表明在明确肠梗阻发病部位、原因方面,CT优势明显。CT梗阻类型诊断符合率为80.00%,与X线的76.00%比较差异不明显(P>0.05),提示CT与X线诊断肠梗阻类型的能力相当。由此表明,CT可实现病灶全方位探查,明确病变部位,具有图像清晰、操作便捷等优势,应用于肠梗阻临床诊断可提高诊断符合率,并为病因分析和临床治疗提供可靠的参考依据。
