AIDS相关性卡波西肉瘤并乳糜胸1例
2018-11-02杨彤彤艾尼瓦尔吾拉木何沅鸿宋玉霞鲁晓擘
杨彤彤,艾尼瓦尔·吾拉木,何沅鸿,宋玉霞,鲁晓擘
1 病例报道
患者男性,33岁,农民, HIV确认阳性1年,双下肢水肿6个月,于2016年12月19日来新疆维吾尔自治区第六人民医院就诊。患者自2015年6月开始,无明显诱因出现全身皮疹,始于面部及耳后,并在3个月内逐步扩散,先后于头面、颈胸、四肢等部位出现,并逐渐增大、变多,局部无明显瘙痒、疼痛等不适,不伴出血、水肿、溃烂等。患者于2015年6月就诊于当地医院,查HIV初筛可疑,后经当地CDC确认HIV-1抗体阳性,遂转诊至我院行皮肤活检(图1),后明确诊断为卡波西肉瘤(Kaposi’s sarcoma, KS)。因患者为快速进展性KS,故先行化疗6次(方案:阿霉素25 mg/m2,博来霉素10 mg/m2,长春新碱1.4 mg/m2, 1次/15 d),并于2016年8月化疗结束后开展抗反转录病毒治疗(antiretroviral treatment, ART)(拉米夫定+替诺福韦+克力芝),规律服药1个月后无明显诱因出现双下肢水肿,由双足逐渐蔓延至腰腹部。再次来我院就诊考虑KS相关免疫重建炎性反应综合征,先后在我院接受2次化疗(紫杉醇),同时给予脱水对症治疗后水肿减轻。2016年12月19日因双下肢水肿再次加重就诊。病程中患者神志清,精神欠佳,无明显发热、咳嗽、咳痰、胸闷、气短等,近半年体质量下降约5 kg。

图1 左上肢皮肤活检组织病理图(HE×20)椭圆或梭形细胞浸润并裂隙样病变;淋巴细胞浸润;可见梭形KS细胞Figure 1 Histopathological image of the left upper limb skin biopsy (HE×20)
既往史:平素健康状况尚可,否认病毒性肝炎、肺结核病史;否认高血压、糖尿病、心脏病史;否认外伤、输血、手术史;否认药物、食物过敏史;预防接种按计划进行;无家族遗传病史。
入院时查体:体温36.6 ℃,呼吸20次/min,血压115/80 mmHg(1 mmHg=0.133 kPa) ,身高170 cm,体质量75 kg。神志清,精神欠佳,营养中等。全身皮肤黏膜无黄染,于右眼睑、左耳道、面颈部、胸部、下肢等部位可见数个紫红色结节,尤以双下肢明显,部分融合成片,略高出皮面,最大约15 mm×15 mm,局部无明显压痛,不伴出血、溃烂(见图2)。浅表淋巴结未触及肿大,口腔黏膜未见白斑。双下肺叩诊呈浊音,双下肺呼吸音减低,无干、湿性啰音,无胸膜摩擦音。心率88次/min,律齐,未闻及病理性杂音,无心包摩擦音。腹平软,无压痛、反跳痛,肝脾肋下未触及,移动性浊音阴性,腰部、腹壁、双下肢中度凹陷性水肿。

图2 多部位KSFigure 2 Multi-site KS
肺CT示:①两肺中下野改变,考虑KS;②双侧胸腔中至大量积液,部分趋于包裹改变;③双侧胸膜局部肥厚、粘连(见图3)。胸腔B超:探及右侧胸腔最大深度约80 mm,左侧胸腔最大深度约100 mm的无回声暗区,内透声欠佳。下肢血管彩超:未见明显异常。彩色多普勒血流成像:血流信号通畅,充盈良好。血常规:WBC 9.96×109/L,中性细胞比率71.30,HGB 129 g/L,PLT 78×109/L。ESR 130 mm/h。CRP 23.72 mg/L。血生化:AST 11 U/L,ALT 10 U/L,ALB 34.00 g/L,TBIL 8.60 μmol/L,CRE 59 μmol/L, 尿 素 5.91 mmol/L,ALP 95 U/L,TC 3.79 mmol/L,TG 1.42 mmol/L,LDH 116.13 U/L, 葡 萄 糖 4.54 mmol/L,Na 125 mmol/L,K 3.8 mmol/L。胸水常规:比重1.019,淡粉色乳糜状胸水,未查见抗酸杆菌,未见其他特殊细胞,李他凡试验阳性,多核白细胞比值0.06,单核白细胞比值0.94,WBC 2619×106/L。胸水生化:总蛋白35.3 g/L,腺苷脱氢酶14 U/L,LDH 109 U/L,Cl 113.6 mmol/L,葡萄糖6.18 mmol/L,TC 6.30 mmol/L,TG 11.5 mmol/L。胸水培养阴性。血细菌培养3次均阴性。血清结核感染T细胞检测阴性。HIV-1抗体阳性(+)。CD4+T 细胞计数 280 个 /μl。
诊断为AIDS相关性KS、乳糜胸、低蛋白血症,2016年12月22日行胸腔穿刺置管术,乳糜性胸液初始引流量约800 ml/d,3 d后逐渐减少至400~600 ml/d,同时给予抗炎(头孢匹胺2 g,1次/12 h,静脉滴注)、脱水治疗(螺内酯40 mg,3次/d,口服;双氢克尿噻25 mg,2次/d,口服)。2016年12月30日复查胸腔B超:探及右侧胸腔最大范围约39 mm×19 mm,左侧胸腔最大范围约43 mm×20 mm无回声暗区,内透声欠佳,提示胸水量较前明显减少。于2017年1月13日自动出院。电话随访患者于2017年2月死亡。
2 讨 论
乳糜胸为临床相对少见疾病,且病因复杂、临床症状较重,如不能及时诊断及正确治疗,死亡率较高[1]。一项针对成人乳糜胸水的研究显示,由肿瘤引起的乳糜胸病例最多(3/9)[2]。秦天娥等[3]报道的15例乳糜胸患者中6 例为肿瘤。陈赛娟等[4]报道1例以乳糜胸为首发表现的患者,最后诊断为恶性淋巴瘤。AIDS患者最常见的肿瘤为淋巴瘤和KS[5],多达50%的肺部KS患者可出现胸腔积液,且多为双侧、血性胸水[6],约20%的肺部KS患者胸导管受累[7]。本例患者可能是因KS致淋巴受累、阻塞胸导管导致乳糜胸。
结核病患者也可发生乳糜胸,Kant等[8]报道了1例13岁女性患者,颈部淋巴结结核继发双侧乳糜胸。在HIV感染者中,乳糜胸可作为结核免疫重建炎性反应的一种表现而出现,这种情况在临床中也较罕见[9]。Summachiwakij等[10]报道了1例HIV感染者因缩窄性心包炎而引发乳糜性腹水和乳糜胸。AIDS合并KS累及肺部常见影像表现为肺内可见沿肺支气管血管周围分布的多发结节灶,可同时合并胸腔积液,纵隔淋巴结及腋窝淋巴结肿大[11]。由于病变为典型的血管增生,为避免患者出血通常不行活检,对有症状的肺部疾病行化疗[12]。本例患者肺CT示两肺中下野改变,双侧胸腔中至大量积液,结合病史及临床表现,考虑合并肺KS可能性大。患者接受ART 1个月后出现KS皮疹增多及乳糜胸,初步排除结核、寄生虫病及肿瘤导致的乳糜胸,结合病史考虑发生了KS相关免疫重建炎性反应综合征,此种情况在临床较为罕见。
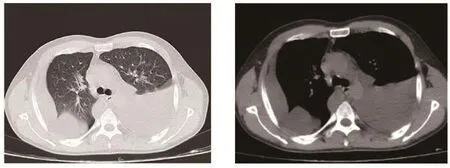
图3 肺部CT(2016年 12月20日)两肺中下野改变,考虑KS;双侧胸腔中至大量积液,部分趋于包裹改变;双侧胸膜局部肥厚、粘连Figure 3 Lung CT (Dec 20, 2016)
及时对KS患者的乳糜胸做出诊断很重要,尽早开始治疗可使患者获益[6]。乳糜胸的症状取决于胸腔中的液体量,大量乳糜泄漏可导致患者营养缺乏、呼吸功能障碍、脱水和免疫功能失调[13]。成人乳糜胸病因较复杂,胸水除常规检查和乳糜试验外,还应做苏丹染色[2],乳糜胸诊断的最佳方法是测定乳糜液中TG的浓度。典型的乳糜胸水外观呈乳白色,静置后表面出现一层奶油层,离心后出现一层乳糜状颗粒,乳糜定性试验阳性。TG浓度>1.24 mmol/L,胸液与血清TG的比例>1.0,胸液与血清胆固醇的比例<1.0,通常可证实为乳糜胸[14]。本例患者无结核病史,临床无结核菌感染相关症状,胸水抗酸染色阴性,血清结核感染T细胞检测阴性,胸水TG11.5 mmol/L,胸液与血清TG的比例>1.0,可排除结核,诊断为乳糜胸。诊断时应首先明确导管破裂或堵塞的部位,常用检查方法有胸片、CT、MRI、淋巴管或淋巴核素显像、淋巴管造影等,淋巴管造影通常能明确淋巴管破裂或梗阻的部位。Liu等[15]报道使用非对比计算机断层扫描的淋巴管造影对特发性乳糜胸的位置和治疗中有决定性价值,可评估胸导管结扎失败的原因并定位乳糜胸泄漏的部位。
乳糜性胸腔积液较少见,治疗难度大,病死率高[16]。生长抑素或奥曲肽生长抑素为作用于胃肠道的内源性激素,此类药物可使内脏循环的血管收缩以减少肠道的血流,从而使淋巴液的生成及流动减少;另一方面,可直接作用于淋巴管腔的生长抑素受体,减少淋巴液流动。建议在饮食控制(食用中链脂肪酸或全胃肠外营养支持)的同时,使用生长抑素或奥曲肽2周或更长时间,除非发生以下情况[13]:平均乳糜损失>1.5 L/d,持续5 d以上,或发生严重的营养并发症。由于每天引流的乳糜量较多,导致大量液体、电解质、蛋白、脂肪、脂溶性维生素以及淋巴细胞(主要为 T 淋巴细胞)丢失,患者可发生严重的营养不良和免疫缺陷,故须监测其体质量、血清ALB、总蛋白和电解质[17]。对量多、漏出较快的乳糜胸患者宜禁食、胃肠减压以减少乳糜液在胃肠的吸收;对肿瘤引起的乳糜胸患者可采取放疗或化疗。
我们对该例患者采取胸腔置管引流、禁食、胃肠外营养等综合治疗,其症状减轻,乳糜量逐渐减少,疗效尚可。罗斯庭等[18]报道了3例乳糜胸病例,其中1例丝虫病乳糜胸、1例结核病乳糜胸、1例未明确病因,2例通过抗丝虫、抗结核及严格的保守治疗、胸腔抽液放置引流管,同时结合中医治疗取得满意疗效。肠休息和全胃肠外营养可能是减少乳糜流的必要条件,并可使患者得到充足的营养[6]。研究显示,低剂量的奥曲肽(瑞士诺华制药有限公司,批号H20090948,1 μg/ kg·d,皮下注射)在治疗先天性乳糜胸中取得了良好的效果[19],但关于奥曲肽在治疗乳糜胸方面的剂量、开始时间、持续时间等仍有待于进一步研究。乳糜瘘愈合的机制是胸膜腔的闭塞粘连,胸膜腔内注入四环素、消毒滑石粉、氮芥、高渗葡萄糖等可起到一定疗效。胸膜腔穿刺或持续胸腔引流,并配以硬化剂治疗,可促进胸膜粘连闭合。如果乳糜胸持续超过4周,应考虑手术探查结扎胸导管[20]。肺部KS合并胸腔积液者生存期显著缩短[21]。本例患者胸部CT提示可能存在肺部KS,从诊断乳糜胸至死亡的时间仅2个月。
饮食控制、胸液引流、胃肠外营养是治疗的基础和关键。因病例有限,胸膜腔注药、手术结扎等疗法对KS引发的乳糜胸的效果有待进一步研究。
