胰岛素泵短期强化治疗初诊2型糖尿病的临床疗效分析
2018-10-15何美艳李冬玲林百润丘志明
何美艳,李 远,李冬玲,林百润,朱 雅,丘志明
(中山大学附属第三医院粤东医院内分泌科,广东 梅州 514000)
加重和诱发2型糖尿病(type 2diabetes mellitus,T2DM)[1]胰岛素β细胞功能衰竭的主要因素为持续高血糖。传统阶梯治疗法虽有一定疗效,但针对空腹血糖高者,无法更为快速且平稳的控制血糖。为此,本研究纳入我院2016年2月~2017年11月期间收治的80例T2DM患者分组讨论胰岛素泵强化治疗的优势。具体报告如下。
1 资料及方法
1.1 一般资料
随机从我院2016年2月~2017年11月期间收治的初诊2型糖尿病患者中抽取80例做回顾分析,依据其治疗方式分组(40例对照组 vs 40例研究组)。入选标准:①患者均满足《中国2型糖尿病防治指南(2017年版)》[2]中T2DM疾病诊断标准;②纳入研讨前未接受胰岛素、调脂药、降糖药等治疗;③未合并急性并发症者;④患者与其家属均知晓此次诊治方案。排除标准:①无自主阅读、理解能力者;②并发糖尿病视网膜病变、糖尿病足者;③尿蛋白检查为阳性者;④严重感染;⑤肝肾、心功能异常者。对照组:男性21例,女性19例,年龄(56.4±1.6)岁,BMI(23.6±3.2)kg/m2;研究组:男性22例,女性18例,年龄(56.5±1.4)岁,BMI(23.8±3.2)kg/m2。两组患者基本资料比较无明显差异(P>0.05),可比较。
1.2 方法
研究组接受胰岛素泵短期强化治疗,按照患者体重计算门冬胰岛素(生物合成人胰岛素注射液,商品名:诺和灵R,丹麦进口药品,注册证号:国药准字J20120026,分装企业:诺和诺德(中国)制药有限公司,药品特性:化学药品,400 IU/10 ml/支)用量,开始给药剂量为0.4 IU/kg~0.6 IU/kg,餐前大剂量与基础量比例为1:1。皮下埋置针头并连接导管,持续皮下输注。把另50%药物量分为3份,于三餐前泵入。
对照组接受多次注射胰岛素治疗,置泵点为两侧脐部,置入Ⅱ型DANA Diabecare胰岛素泵。按照体重,计算胰岛素诺和灵使用量,开始给药剂量为每日0.4 IU/kg~0.6 IU/kg。每日总用量按1:1比例分2份,1份用来睡前皮下注射,另1份分3份,在三餐前皮下注射。
治疗中,两组患者均接受糖尿病健康教育,定时、定量饮食,并适当运动。按照其血糖状况调整给药。两组患者均持续治疗1个月。
1.3 指标判定
抽取患者空腹静脉血液和餐后2 h血液测定其空腹血糖和餐后2 h血糖,并比较。
治疗前后抽取其空腹静脉血液,用免疫比浊法测定C反应蛋白(CRP);同时抽取空腹静脉血液做离心处理,分离血清,放置在-20℃环境中,用放射免疫法测定白细胞介素-6(IL-6)、肿瘤坏死因子(TNF)。并计算胰岛素β细胞功能指标,空腹血糖×空腹胰岛素/22.5=胰岛素抵抗指数(HOMA-IR);20×空腹胰岛素/(空腹血糖-3.5)=胰岛素分泌指数(HOMA-IS)。
1.4 统计学方法
用统计学软件(SPSS 13.0版本)分析数据,x2检验计数资料,表示为%,若P<0.05,则有统计学意义。
2 结 果
2.1 血糖
比较血糖指标,治疗前,组间数据无统计学意义(P>0.05),治疗后,研究组空腹血糖、餐后2 h血糖低于对照组,组间数据有统计学意义(P<0.05)。见表1。
2.2 炎症因子
比较炎症因子(CRP、IL-6、TNF)指标,治疗前,组间数据无明显差异(P>0.05),治疗后,研究组均低于对照组,组间数据有统计学意义(P<0.05)。见表2。
2.3 HOMA-IR、HOMA-IS
比较HOMA-IR、HOMA-IS指标,治疗前,组间数据无统计学意义(P>0.05),治疗后,研究组HOMA-IR低于对照组,HOMA-IS高于对照组,组间数据有统计学意义(P<0.05)。见表3。
表1 比较血糖指标 (±s)
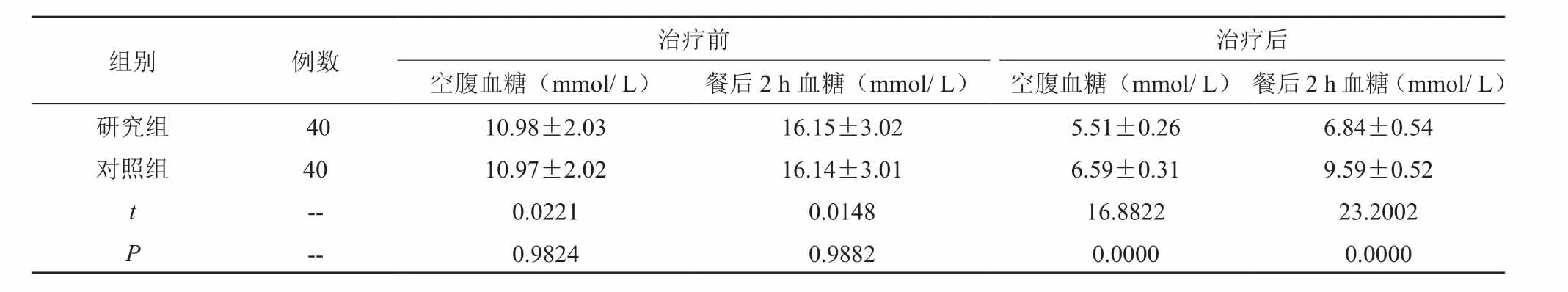
表1 比较血糖指标 (±s)
组别 例数 治疗前治疗后空腹血糖(mmol/ L) 餐后2 h血糖(mmol/ L) 空腹血糖(mmol/ L) 餐后2 h血糖(mmol/ L)研究组 40 10.98±2.03 16.15±3.02 5.51±0.26 6.84±0.54对照组 40 10.97±2.02 16.14±3.01 6.59±0.31 9.59±0.52 t-- 0.0221 0.0148 16.8822 23.2002 P-- 0.9824 0.9882 0.0000 0.0000
表2 比较炎症因子 (±s)
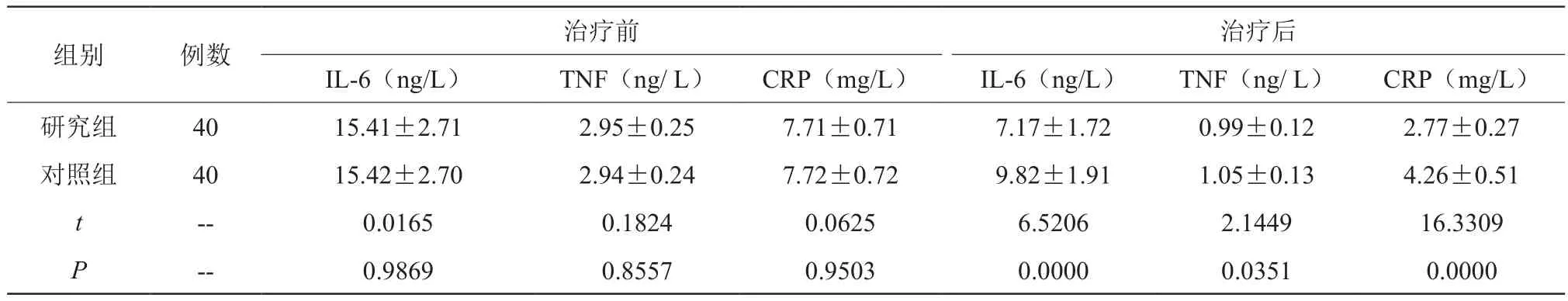
表2 比较炎症因子 (±s)
组别 例数 治疗前治疗后IL-6(ng/L) TNF(ng/ L) CRP(mg/L) IL-6(ng/L) TNF(ng/ L) CRP(mg/L)研究组 40 15.41±2.71 2.95±0.25 7.71±0.71 7.17±1.72 0.99±0.12 2.77±0.27对照组 40 15.42±2.70 2.94±0.24 7.72±0.72 9.82±1.91 1.05±0.13 4.26±0.51 t -- 0.0165 0.1824 0.0625 6.5206 2.1449 16.3309 P -- 0.9869 0.8557 0.9503 0.0000 0.0351 0.0000
表3 比较HOMA-IR、HOMA-IS指标 (±s)
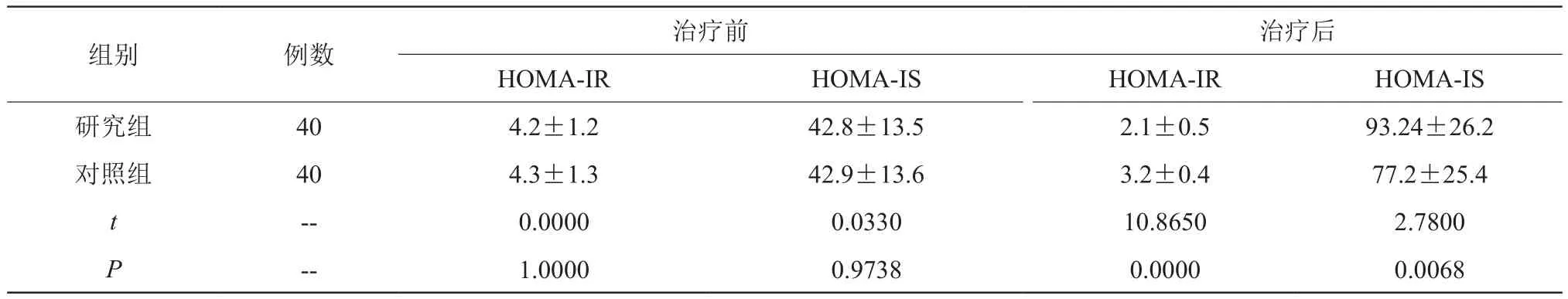
表3 比较HOMA-IR、HOMA-IS指标 (±s)
组别 例数 治疗前治疗后HOMA-IR HOMA-IS HOMA-IR HOMA-IS研究组 40 4.2±1.2 42.8±13.5 2.1±0.5 93.24±26.2对照组 40 4.3±1.3 42.9±13.6 3.2±0.4 77.2±25.4 t-- 0.0000 0.0330 10.8650 2.7800 P-- 1.0000 0.9738 0.0000 0.0068
3 讨 论
2型糖尿病属于缓慢性、终身性疾病,主要表现为胰岛β功能缺陷和胰岛素抵抗。T2DM疾病发生、病情发展中胰岛素抵抗均有参与作用。因病情发展,其主要矛盾为胰岛素分泌缺陷。初诊T2DM患者与正常健康人比较,β细胞功能大约降低50%,且此后逐年降低速度为4~5%[3],也就是说,患T2DM疾病10年后,β细胞则无法分泌出胰岛素。
研究证实[4],初诊T2DM患者合并高血糖症状,其胰岛β细胞功能可通过控制血糖,外源补充胰岛素,逆转胰岛β细胞功能。本研究中纳入80例T2DM患者分组讨论后,研究组HOMA-IR低于对照组,HOMA-IS高于对照组,提示初诊T2DM患者接受胰岛素泵短期强化治疗后,胰岛素抵抗和胰岛β细胞功能均可得到明显改善,此结果与以往研究结果相符。皮下注射胰岛素包含多点注射和胰岛素泵短期强化治疗。多点注射操作复杂,每日睡前和三餐前注射胰岛素,因无法模拟生理胰岛素分泌,发生非生理性高峰[5],所以无法控制夜间高血糖和空腹血糖,还易引发夜间和餐后低血糖,血糖波动大,降低其治疗顺应性。过度血糖波动会损害血管内皮细胞,若引发低血糖,会加大患者心理压力,降低治疗依从性。而胰岛素泵短期强化治疗,则可模拟人体胰腺脉冲式胰岛素分泌,尤其是每日黎明高基础率可对抗胰岛素拮抗激素血糖增高状况。平稳而快速的降低血糖,尤其是空腹血糖,有利于降低餐后血糖[6]。在监测血糖基础上,调整胰岛素使用剂量,段时间中,可将餐后血糖控制在正常范围中,显著降低血糖漂移,进而减少低血糖率。本研究结果中探讨到了血糖控制效果,证实了胰岛素泵短期强化治疗可显著控制其血糖,但因样本量等因素局限,未探讨到低血糖发生率指标,若条件成熟,可进一步拓展。
本研究结果显示,研究组炎性因子指标低于对照组,提示胰岛素泵短期强化治疗可改善T2DM炎性因子。炎性反应的低度、非特异性、慢性炎性反应,与胰岛β细胞和IR有关,T2DM者IL-6、TNF-α、CRP浓度增高。IL-6为病理生理反应和体内炎性反应的重要介质,血糖增高时则为人体分泌IL-6提供了便利,IL-6可降低IRS-1,进而阻碍胰岛素信号,诱发IR[7]。TNF-α有多种生物活性,对多种代谢紊乱和慢性炎症有调节作用,且参与IR中。CRP为炎性反应指标之一,对胰岛素受体有抑制作用,进而加重IR。因此,治疗T2DM考核炎性因子指标,可反应疾病治疗效果。
建议临床治疗初诊2型糖尿病采用胰岛素泵短期强化治疗,可更平稳、更快的改善糖代谢和炎性因子表达,缓解胰岛素抵抗,值得推广。
