剖宫产切口妊娠患者MRI影像特点及临床结局分析
2018-08-08河南科技大学第一附属医院新区医院妇产科河南洛阳471003河南科技大学第一附属医院新区医院影像科河南洛阳471003
1.河南科技大学第一附属医院新区医院妇产科 (河南 洛阳 471003)2.河南科技大学第一附属医院新区医院影像科 (河南 洛阳 471003)
韦昕芳1 赵华山2 姜 陵1薛玲玲1 张 瑞1
剖宫产切口妊娠(cesarean scar pregnancy,CSP)为剖宫产术后并发症之一,是指孕囊或胚胎着床于既往剖宫产子宫切口瘢痕处。既往,CSP是一种相对罕见的异位妊娠,但随着全球剖宫产率逐年增高,其发生率逐渐增高,成为产科面临的棘手问题[1]。CSP诊治不当可致大出血、子宫切除等不良后果,甚至危及产妇生命。早期正确诊断是治疗CSP的关键,详细的诊断信息对临床个体化治疗有着重要指导意义[2]。本研究回顾性收集2015年1月~2017年6月我院收治的34例CSP患者临床资料,分析CSP的MRI影像特点及临床结局,以期提高其临床诊断水平,为实施个体化治疗提供指导,现报告如下。
1 资料与方法
1.1 一般资料 收集2015年1月~2017年6月我院收治的34例CSP患者临床资料。年龄26~41岁,平均(33.15±4.67)岁;停经天数37~72天,平均(50.87±9.13)天;既往剖宫产次数为1次、2次、3次分别19例、12例、3例;前次剖宫产与此次妊娠相隔时间为11~87个月,平均(41.76±13.39)个月;阴道出血26例(其中少量出血23例,大量出血3例,伴腹痛6例),无明显症状8例;所有患者血绒毛膜促性腺激素(β-human chorionic gonadotropin,β~HCG)检测均显示显著增高,达1790~31000 IU/L。所有患者均由超声检查怀疑为CSP(超声显示孕囊或混合回声斑块处于子宫前壁疤痕处),而在7d内另行MRI检查,后采取子宫动脉化疗栓塞或氨甲喋呤全身化疗联合清宫术进行治疗,术后均经病理检查确诊。
1.2 MRI检查方法 采用荷兰飞利浦公司Achieva Nova Dual 1.5T MRI扫描仪及6通道相控阵体部线圈。扫描时,患者行仰卧位,保持平静呼吸,行整个腹腔扫描,平扫:T1加权像横轴位,T2加权像横轴位、矢状位、冠状位,T2WI脂肪抑制横轴位。增强扫描:T1WI横轴位、矢状位、冠状位。扫描序列与相关参数:快速自旋回波T1WI序列(TR、TE分别为1150ms、14ms,层厚为5mm,回波链数为5,矩阵为256×256),TSE T2WI序列(TR、TE分别为3500ms、80ms,层厚为5mm,回波链数为20,矩阵为256×256);T2WI FS应用SPAIR技术进行。对比剂为钆喷酸葡胺(gadoliniumdiethylenetriamine pentaacetic acid,Gd-DTPA),剂量为0.1mmoL/Kg,流率为2.0mL/s,经肘静脉注射,于注射完成后3~10min进行扫描。
1.3 图像分析 由2名具有≥10年影像学诊断经验的妇科医师一同阅片,观察孕囊着床位置、大小、形态、生长方向、与邻近脏器关系等特征,并记录以下指标:(1)孕囊着床位置的疤痕最小厚度。(2)孕囊、疤痕相交处长度。(3)孕囊面积大小,取其最大长度、最大宽度之积。(4)孕囊类型,包括囊状与包块型两种。(5)血供情况,分为血供丰富与血供缺乏,前者指孕囊周围血管流空影丰富,增强扫描孕囊呈显著强化;后者指孕囊周围未见血管留空影,增强扫描显示孕囊仅轻微强化。(6)CSP分型,参照文献[3],按孕囊生长方向、植入深度情况进行分型,内生型:孕囊植于瘢痕浅表处,生长朝向子宫峡部及宫内;外生型:孕囊植入瘢痕深部,生长朝向子宫肌层。其中孕囊着床位置的瘢痕厚度、孕囊与瘢痕相交处长度、孕囊面积大小等均于矢状位进行测量,取3次测定结果平均值。
1.4 统计学方法 采用SPSS20.0软件行统计分析。计量变量以(χ-±s)描述,比较行t检验,方差不齐时行修正t检验;计数变量以例和百分率描述,比较行χ2检验或Fisher精确概率检验;以p<0.05为差异有统计学意义。
2 结 果
2.1 MRI影像表现 CSP的MRI清晰显示妊娠物于子宫前壁疤痕处种植。囊状孕囊13例,其中6例呈类圆形,4例呈哑铃形,3例呈泪滴形,MRI表现:T1WI呈低信号,T2WI呈高信号,增强扫描显示环形薄壁强化。包块型孕囊21例,其中14例呈圆形,7例呈椭圆形,MRI表现:T1WI呈等低信号,其中4例可见高信号出血灶,T2WI呈混杂信号(主要为高信号),增强扫描显示环形厚壁强化。孕囊、疤痕之间关系:疤痕位置均在子宫前壁,MRI矢状位T1WI、T2WI均显示横形低信号。孕囊着床位置的疤痕最小厚度为1.3~6.8mm,平均(3.61±1.12)mm。孕囊、疤痕相交处长度6~39mm,平均(19.46±9.74)mm。孕囊面积大小为203~1086mm2,平均(643.36±197.65)mm2。血供情况:血供丰富20例,血供缺乏14例。CSP分型:外生型20例,内生型14例。
2.2 两种分型CSP影像特征参数比较 相比于内生型,外生型具有更小的疤痕厚度及孕囊面积、更大的孕囊、疤痕相交处长度(p<0.05),且血供丰富比例更大(p<0.05);两组包块型孕囊比例比较差异无统计学意义(P>0.05)。
2.3 治疗及病理 治疗方式上,本组34例中,3例行超声引导下清宫术,9例行氨甲喋呤全身化疗联合清宫术,22例行子宫动脉化疗栓塞联合清宫术。术中出血量6~900mL,其中2例因大出血止血无效而行子宫切除。术后恢复良好30例,4例术后仍有阴道持续出血症状,且经超声复查显示存在包块,而再次行清宫。血β-HCG恢复情况,26例于术后≤1个月时间恢复至正常水平,8例于术后>1~4个月恢复至正常水平。术后病理检查显示,绒毛组织、脱膜组织或胎盘组织。本组未见死亡病例。
2.4 两种分型CSP临床结局比较 相比于内生型,外生型行子宫动脉化疗栓塞比例及清宫术出血量更大(p<0.05),β-HCG转阴时间更长(p<0.05)。外生型出现2例子宫切除,内生型未见子宫切除,但组间比较差异无统计学意义(P>0.05)。见表2。
2.5 典型病例 见图1-6。
3 讨 论
表1 两种分型CSP影像特征参数比较[(),例(%)]
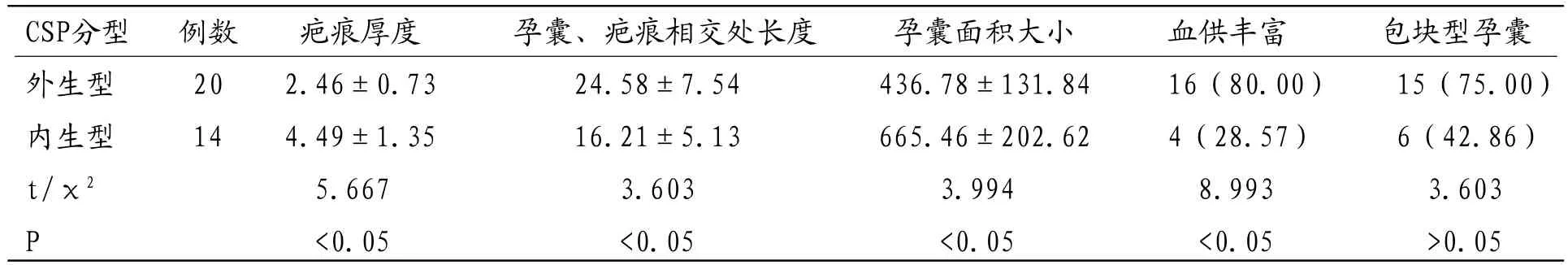
表1 两种分型CSP影像特征参数比较[(),例(%)]
CSP分型 例数 疤痕厚度 孕囊、疤痕相交处长度 孕囊面积大小 血供丰富 包块型孕囊外生型 20 2.46±0.73 24.58±7.54 436.78±131.84 16(80.00) 15(75.00)内生型 14 4.49±1.35 16.21±5.13 665.46±202.62 4(28.57) 6(42.86)t/χ2 5.667 3.603 3.994 8.993 3.603 P <0.05 <0.05 <0.05 <0.05 >0.05
表2 两种分型CSP临床结局比较[(),例(%)]

表2 两种分型CSP临床结局比较[(),例(%)]
注:*为修正t值,-为Fisher精确检验
CSP分型 例数 行子宫动 清宫术中 子宫切除 β-HCG转阴脉化疗栓塞 出血量(ml) 时间(d)外生型 20 17(85.00) 143.25±246.54 2(10.00) 33.24±7.85内生型 14 5(35.72) 9.58±3.98 0(0.00) 24.12±4.28 t/χ2 8.759 2.119* - 39.44 P <0.05 <0.05 >0.05 <0.05
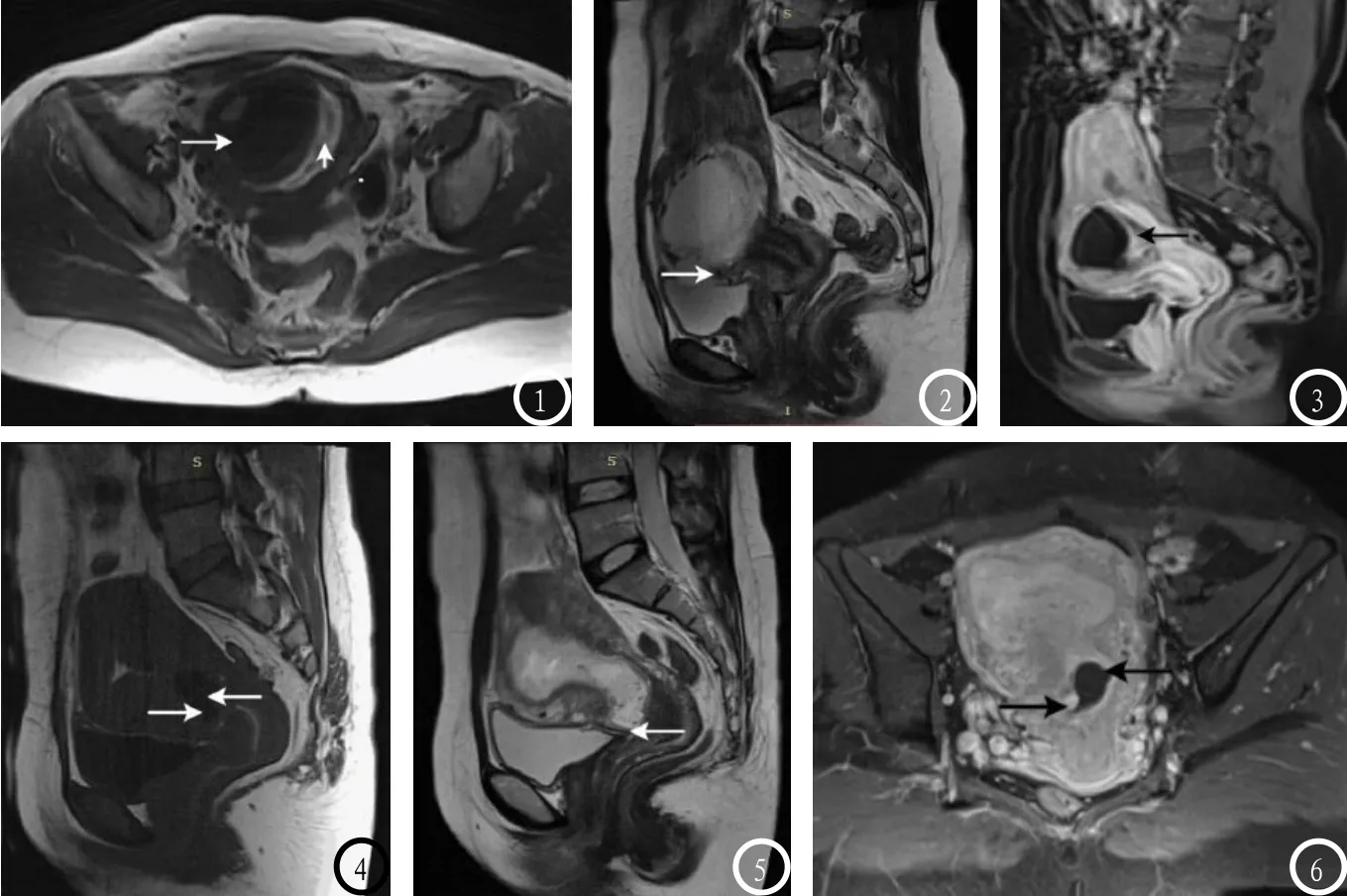
图1-3 患者女,36岁,停经53天,阴道少量出血23天,外生型CSP。图1:横轴位T1WI显示孕囊呈类圆形(箭头所示);图2:矢状位T2WI呈高信号,妊娠物位于子宫与宫颈连接处;图3:矢状位增强扫描显示环形厚壁强化。 图4-6 患者女,34岁,停经47天,阴道少量出血伴腹痛6天,内生型。图4 矢状位T1WI显示子宫内孕囊呈类圆形(箭头所示);图5:矢状位T2WI呈高信号,妊娠物位于子宫前壁下端;图6:横轴位增强扫描显示孕囊呈环形不均匀强化。
尽管CSP治疗尚缺乏标准化指南,但早期明确诊断、及早行妊娠物清除和子宫疤痕修复是决定预后之关键。CSP准确诊断需结合临床表现、实验室检查及影像学检查进行,影像学检查可明确妊娠具体部位,在CSP诊断中有着至关重要的作用[4]。超声是目前CSP诊断主要影像检查方法,其操作简便、费用较低,且诊断符合率较高,在临床上有着广泛应用。报道显示,CSP超声诊断符合率达88.6%[5]。同时超声已形成标准化的CSP诊断标准,能够对CSP类型进行初步判断,对临床治疗有重要指导意义。然而,随着临床治疗方式逐渐多样化,加上保守治疗的应用增多,临床治疗前有必要对患者疾病特点进行全面评估。疤痕厚度、孕囊大小孕囊周边血供情况及其与疤痕的关系是极有价值的影像信息,有助于医师选择恰当治疗方式[6]。MRI检查对软组织有着较好的软组织分辨力,并有较大观察视野,能够有效获取这些诊断信息。因此,有学者提出[7],MRI应成为CSP常规诊断手段,以提高诊断准确率,指导临床个体化治疗。
本研究结果显示,CSP的MRI表现具有特征性:妊娠物于子宫前壁疤痕处种植,妊娠物呈囊状或包块状。囊状孕囊具有清楚边界,部分可有出血,囊壁呈环形强化,部分囊内具有斑块状强化,可能为胚胎或绒毛。包块型孕囊,边界不清,增强扫描强化不均匀,可能与囊内存在绒毛、血凝块等有关[8]。MRI除可对CSP进行明确外,还能够获取一些重要影像信息。疤痕厚度可反映子宫疤痕损伤严重程度,并可用于评估子宫破裂风险大小[9]。当疤痕厚度低于2mm时,行清宫术时易导致子宫破裂,引起大出血,临床治疗需格外谨慎[10-11]。根据妊娠物在疤痕生长方式不同可将CSP分为外生型和内生型。外生型CSP疤痕厚度在2mm上下波动,其中55.00%(11/20)低于2mm,提示临床治疗外生型需更加严格,多行子宫动脉栓塞联合清宫术,并补充疤痕修补,以尽可能降低子宫破裂风险,保留孕妇生育能力。而内生型疤痕厚度达(4.49±1.35)mm,均大于2mm。故内生型较外生型治疗方式相对简单,亦易取得良好疗效,多行氨甲喋呤全身化疗或子宫动脉栓塞联合清宫术。孕囊与疤痕之间关系主要表现在两者相交长度,相交长度越大,绒毛越可能植入子宫肌层,剥离难度亦随之增大,子宫破裂或大出血发生风险亦越高。本研究中,外生型较内生型孕囊与疤痕相交长度明显增大,又一次提示外生型较内生型治疗难度大、风险高。孕囊周边血供情况决定着栓塞材料种类及使用量,并与手术出血多少密切相关,是术前关键诊断信息之一[12]。本研究中,外生型较内生型血供丰富比例明显增大,提示外生型CSP有着更为丰富血供,原因可能在于外生型CSP与疤痕接触面更广而有利于血管新生。而在孕囊面积上,本研究中外生型较内生型明显减小,这可能与外生型CSP在肌层生长受限有关。
临床结局上,本组患者经清宫术、氨甲喋呤全身化疗联合清宫术、子宫动脉化疗栓塞联合清宫术等方式治疗,最终均良好恢复,未见死亡病例。不同分型CSP,临床特征不同,治疗方式不同,临床结局亦存在差异。本研究中,外生型较内生型清宫术术中出血量明显增大,β-HCG转阴时间明显延长,同时外生型有2例子宫切除,而内生型无子宫切除,进一步表明外生型较内生型疗效、临床结局可能更差。
综上所述,CSP的MRI影像特点为妊娠物于子宫前壁疤痕处种植。不同分型CSP的影像特征参数存在明显差异,MRI除可对CSP进行明确诊断外,还可提供疤痕厚度、孕囊周边血供等多种诊断信息,可为临床治疗提供重要指导。本研究仅分析了CSP的MRI特征,比较了两种分型影像参数差异、治疗方式、临床结局,但未对这些参数影响CSP的具体机制进行分析,有待进一步探讨。
