脑室周围-脑室内出血早产儿甲状腺激素水平的变化
2018-07-18谭若锟谢志慧彭华保谢月娥
谭若锟 谢志慧 彭华保⋆ 谢月娥
随着围生医学水平的提高,早产儿存活率显著增加,与此同时,早产儿脑损伤的发病率也逐年上升,其生存质量也越来越受到重视,脑室周围-脑室内出血(PV-IVH)是最常见导致早产儿脑损伤的疾病,已成为存活患儿神经系统发育障碍的重要原因之一[1-2]。早产儿PV-IVH与甲状腺功能相关性研究报道中,血清FT4降低使早产儿心率减慢、心肌收缩力减弱、心输出量减少、体温不升,易致脑、循环系统产生合并症,可能引起早产儿颅内出血[3]。本文探讨PV-IVH早产儿甲状腺激素水平的变化。
1 临床资料
1.1 一般资料 选择2015年8月至2016年12月本院早产儿病区及新生儿重症监护病房的PV-IVH早产儿。入选标准:(1)胎龄 32周≤胎龄<35周。(2)适于胎龄儿。(3)生后3d内入院。排除标准:(1)接受甲状腺激素治疗的新生儿。(2)胎膜早破、宫内窘迫、胎盘早剥病史,产时或产后有重度窒息、复苏抢救史、循环功能障碍、病理性黄疸和感染史,遗传疾病及其他代谢性疾病。(3)母亲患有甲状腺疾病、遗传代谢性疾病。(4)资料不完善。
1.2 方法 (1)PV-IVH超声表现及诊断标准:根据2007年期中华医学会儿科学分会新生儿学组指南的PV-IVH的诊断标准[4-5]:在超声检查中表现为室管膜下区和(或)脑室内呈强回声反射。一般依据Papile分级法将PV-IVH分为4级:①I级:单或双侧室管膜下生发层基质出血。②II级:室管膜下出血穿破室管膜,引起脑室内出血,但无脑室增大。③Ⅲ级:脑室内出血伴脑室增大。④IV级:脑室内出血伴脑室周围出血性梗死。后者在超声检查中表现为沿侧脑室外上方呈球形或扇形强回声反射,一般为单侧性,偶见呈左右明显不对称。(2)分组:根据初次头颅彩超检查结果分为PV-IVH组与非PV-IVH组。PV-IVH组92例,男55例,女37例;胎龄(33.6±3.0)周,出生时体重(1572±532)g。非PV-IVH组56例,男27例,女29例;胎龄(33.5±2.9)周,出生体重(1601±593)g。(3)主要试剂:促甲状腺素测定试剂盒、游离甲状腺素测定试剂盒、游离三碘甲状腺原氨酸测定试剂盒,均为Siemens Healthcare Diagnostics Inc公司生产。(4)标本采集、制备及检测方法:①标本采集:所有早产儿均在出生后1周、2周及4周清晨9:00采集外周静脉血2ml,放入普通试管内送核医学检验中心测定FT3、FT4、TSH水平。②检测方法:采用化学发光法。③头颅B超及MIR检查:生后3d、2周完善B超;生后4周完善头颅MRI。
1.3 统计学方法 采用SPSS17.0统计软件。计量资料以(x±s)表示,两样本均数比较采用t检验;计数资料用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 PV-IVH组与非PV-IVH组早产儿生后1周甲状腺激素水平比较 见表1。
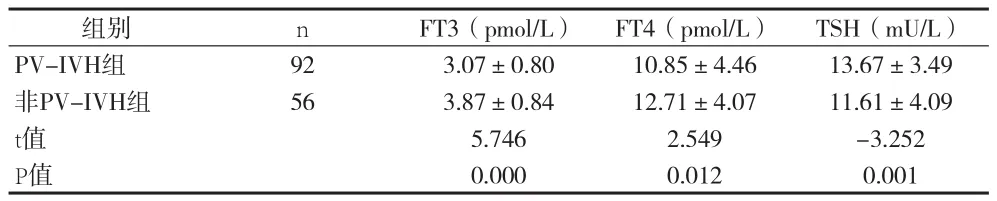
表1 PV-IVH组与非PV-IVH组生后1周甲状腺激素水平比较(x±s)
2.2 生后1周PV-IVH组不同出血程度早产儿甲状腺激素水平比较 按Papile分度法将出血程度分为IV度,其中I~II°为轻度组,III~IV°为中-重度组,轻度组71例,中-重度组21例。见表2。

表2 PV-IVH组生后1周不同出血程度甲状腺激素水平比较(x±s)
2.3 PV-IVH恢复组与PV-IVH非恢复组甲状腺激素水平比较 见表3。2.4 PV-IVH组与非PV-IVH组生后2周甲状腺激素水平比较 见表4。

表3 PV-IVH恢复组与PV-IVH非恢复组甲状腺激素水平比较(x±s)

表4 PV-IVH组与非PV-IVH组生后2周甲状腺激素水平比较(x±s)
2.5 PV-IVH组与非PV-IVH组生后4周甲状腺激素水平比较 见表5。
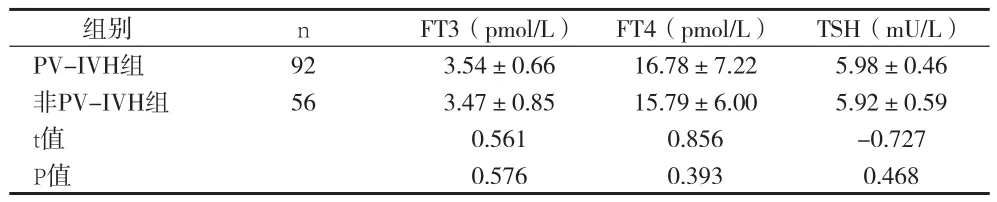
表5 PV-IVH组与非PV-IVH组生后4周甲状腺激素水平比较(x±s)
3 讨论
新生儿在出生后,受到来自环境因素的刺激,如应激、寒冷等,使下丘脑-垂体-甲状腺系统的功能发生剧烈变化,体内甲状腺激素水平发生迅速、显著改变[6]。甲状腺功能低下可以引起疾病的发生,使神经系统等发育迟缓。钟向明等[7]研究认为,早产、感染、病理性黄疸及窒息对新生儿出生1周甲状腺功能的影响主要表现为FT3下降,对FT4的影响主要表现在严重感染时,对TSH几乎无影响,随着病情的稳定、好转,FT3及FT4可恢复正常。
有研究报道,甲状腺激素水平与早产儿颅内出血有一定的相关性[8]。Paul等[9]对247例伴有脑室内出血的极低出生体重早产儿的甲状腺功能进行研究,结果显示,早产儿生后24周仍普遍存在低甲状腺素血症,早产儿脑室内出血与低甲状腺素血症有关。陈玉林等[10]研究亦表明,低血清FT4、FT3水平增加早产儿颅内出血的风险。本资料显示,生后1周PV-IVH早产儿组FT3、FT4水平低于非PV-IVH早产儿组,TSH水平高于非PV-IVH早产儿,提示早产儿PV-IVH与低甲状腺激素水平有关,与上述报道相似。分析其可能的原因,血清甲状腺激素水平降低使早产儿心率减慢、心肌收缩力减弱、心输出量减少、体温不升,易致脑、循环系统产生合并症,增加早产儿颅内出血的风险。同时FT3、FT4水平降低,反馈于丘脑-垂体-甲状腺轴,使丘脑分泌TSH增加,血清TSH水平升高。PV-IVH早产儿组FT3、FT4水平低于非PV-IVH早产儿组,TSH水平高于非PV-IVH早产儿,这一结果也证实早产儿已具有一定的下丘脑-垂体-甲状腺轴反馈调节能力。
本资料显示,中-重度PV-IVH组早产儿甲状腺FT3、FT4水平低于轻度组早产儿,TSH水平高于轻度组,另外,PV-IVH组生后2周时,恢复组即脑室内出血好转患儿血清FT3水平高于非恢复组,提示PV-IVH早产儿脑室内出血严重性和转归均与甲状腺激素水平高低相关。国外学者Kantor等[11]对122例体重<1500g的早产儿出生时进行血清FT4检测,结果显示,FT4每减少1.282pmol/L增加颅内出血的风险1.4倍,提示甲状腺激素水平与出血程度密切相关。PV-IVH早产儿出血越重,对神经系统包括下丘脑-垂体-甲状腺轴的影响越大,重度PV-IVH早产儿甲状腺分泌功能更少,血清FT3、FT4水平更低。另外,更低的FT3、FT4水平可能进一步降低神经系统功能,两者间恶性循环。本资料中,生后2周PV-IVH组和非PVIVH组血清甲状腺激素水平比较,血清FT4水平差异无统计学意义(P>0.05),PV-IVH组血清FT3水平尚低于非PV-IVH组(P<0.05);生后4周PV-IVH组甲状腺激素水平包括FT3、FT4、TSH水平差异均无统计学意义,提示PV-IVH早产儿随着病情的好转,甲状腺功能逐渐恢复。
