超声成像对乳头状甲状腺癌颈部淋巴结转移的诊断价值△
2018-07-09张恒孙锦平李静怡谢培凯何景雄
张恒,孙锦平,李静怡,谢培凯,何景雄
珠海市人民医院超声影像科,广东 珠海519000
乳头状甲状腺癌(papillary thyroid carcinoma,PTC)是甲状腺癌中最常见的病理类型,占甲状腺癌的75%~80%,恶性程度低,预后良好,但易发生淋巴结转移,临床最常见的是颈部淋巴结转移[1]。目前,超声检查在鉴别甲状腺良恶性结节方面具有较高的灵敏度和特异度,且具有操作简便、软组织分辨率高、可重复性高的优点,能够为PTC的诊断提供形态学及血流动力学等方面有价值的信息[1-2]。本研究分析了超声成像对PTC颈部淋巴结转移的诊断价值,现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2015年3月至2017年6月珠海市人民医院收治的132例术前行超声检查的PTC患者的临床资料。纳入标准:①患者均经组织病理学诊断为PTC;②患者的临床及影像学检查资料完整;③患者均接受甲状腺肿瘤切除及淋巴结清扫术;④患者年龄<70岁;⑤单发肿瘤。排除标准:①甲状腺继发肿瘤患者;②合并其他类型的头颈部肿瘤;③合并淋巴结炎;④合并血液系统疾病;⑤合并严重肝肾功能不全。全部患者均行颈部淋巴结清扫术,且根据手术后的病理学检查结果将132例PTC患者分为发生颈部淋巴结转移组(n=49)和未发生颈部淋巴结转移组(n=83)。发生颈部淋巴结转移组中,男26例,女23例;年龄36~59岁,平均(42.4±7.6)岁;临床分期:Ⅱ期29例,Ⅲ期20例。未发生颈部淋巴结转移组中,男52例,女31例;年龄29~62岁,平均(39.6±7.7)岁;临床分期:Ⅰ期23例,Ⅱ期38例,Ⅲ期22例。
1.2 检查方法
采用东芝Aplio 500超声诊断仪检查,探头频率为5~12 MHz。嘱患者平躺,头后仰,暴露颈部检查区域,采用横向、纵向、斜向多平面结合的方式进行二维灰阶、彩色多普勒扫查,对病变的部位、形态、边缘、回声、包膜等形态学特征进行观察。
PTC结节累及甲状腺包膜的范围/癌结节周长×100%为甲状腺包膜的被累及程度,被累及程度分为累及程度<50%和累及程度≥50%。PTC内的血流分级参考相关文献[3],依据分级计算收缩期峰值血流速度(peak systolic velocity,PSV)和阻力指数(resistance index,RI)。
颈部淋巴结转移的超声征象:颈部淋巴结呈囊状,边界模糊,形态不规则,淋巴结内部散在分布强回声,伴沙粒样钙化,皮质周围血流丰富,皮髓质结构不清或消失。
1.3 统计学分析
采用SPSS 22.0软件对-数据进行统计分析。计量资料以均数±标准差(±s)表示;计数资料以率(%)表示,组间比较采用χ2检验;建立Logistic多因素回归模型,判断PTC发生颈部淋巴结转移的危险因素;采用受试者工作特征(ROC)曲线检测超声成像相关指标预测PTC发生颈部淋巴结转移的灵敏度和特异度,以P<0.05为差异有统计学意义。
2 结果
2.1 PTC患者发生颈部淋巴结转移的超声声像特征
49例PTC患者发生颈部淋巴结转移,83例患者未发生淋巴结转移,淋巴结转移率为37.1%(49/132)。淋巴结内囊性变、甲状腺包膜被累及程度、PSV和RI与PTC患者发生颈部淋巴结转移有关(P<0.05),原发灶内微钙化、颈部淋巴结内钙化与PTC患者发生颈部淋巴结转移无关(P>0.05)。(表1)
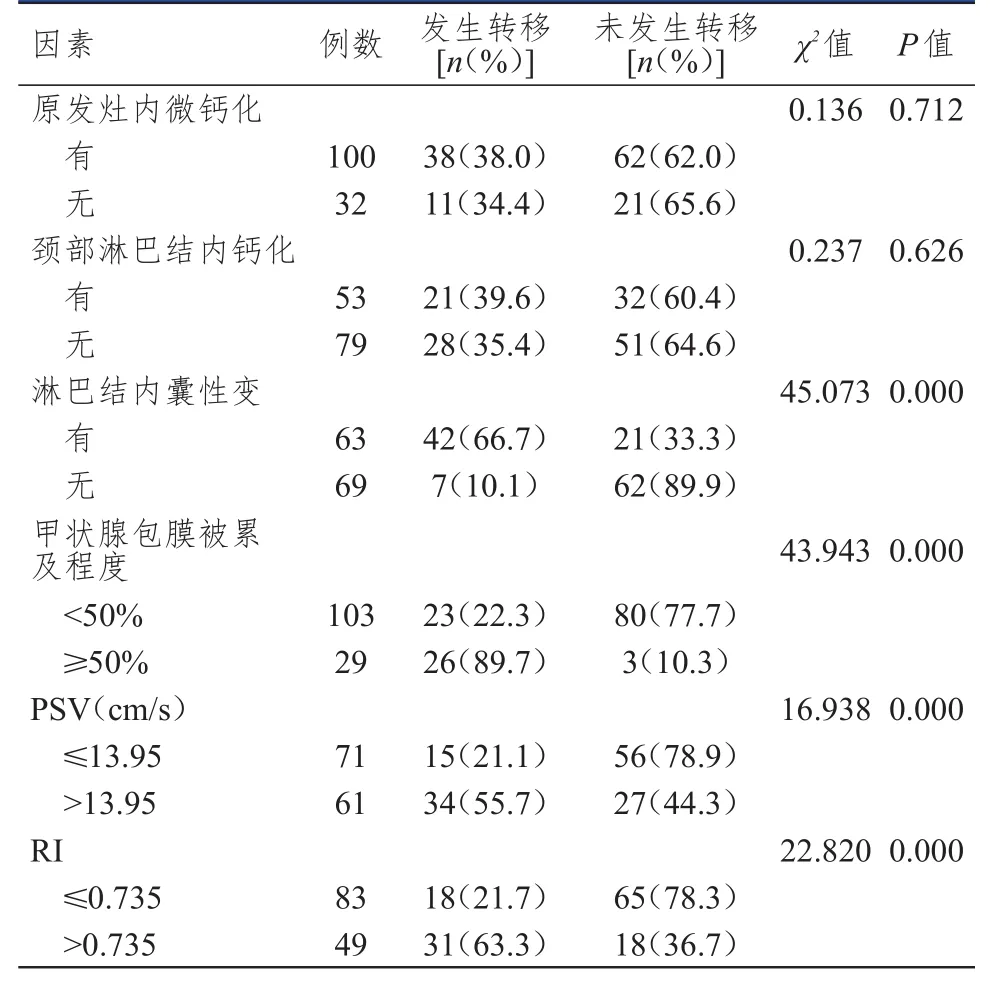
表1 PTC患者发生颈部淋巴结转移影响因素的单因素分析
2.2 PTC患者发生颈部淋巴结转移的多因素分析
将单因素分析中有统计学意义的变量纳入多因素逐步回归分析中,建立Logistic回归模型,结果显示,淋巴结内囊性变、甲状腺包膜被累及程度≥50%、PSV>13.95 cm/s和RI>0.735四个PTC超声声像特征与发生颈部淋巴结转移的关系最密切,为影响PTC患者发生颈部淋巴转移的独立危险因素(P<0.05)。(表2)
2.3 超声成像相关指标对PTC患者发生颈部淋巴结转移的诊断价值
采用ROC曲线计算淋巴结内囊性变、甲状腺包膜被累及程度、PSV和RI诊断PTC患者发生颈部淋巴结转移的特异度和灵敏度,4项指标的曲线下面积分别为 0.813(95%CI:0.649~0.846)、0.926(95%CI:0.726~0.976)、0.895(95%CI:0.638~0.979)和0.902(95%CI:0.716~0.986)。(表3、图1)
3 讨论
有研究显示,314例PTC患者中,经病理证实共有168例患者发生颈部淋巴结转移,其中,104例患者为单纯中央区淋巴结转移,9例患者为单纯侧颈淋巴结转移,55例患者为中央区+侧颈混合淋巴结转移[4]。颈部淋巴结转移影响PTC患者的预后和术式的选择,在临床上一直备受关注。超声成像作为PTC的首选检查手段,在鉴别肿瘤性质方面具有较高的灵敏度和特异度[5],超声成像通过组织对超声波的吸收及反射情况成像,不但能够直观地显示病变的常规形态学特征,而且可以通过血流动力学指标对病变进行客观评估,为临床诊断提供重要依据[6]。
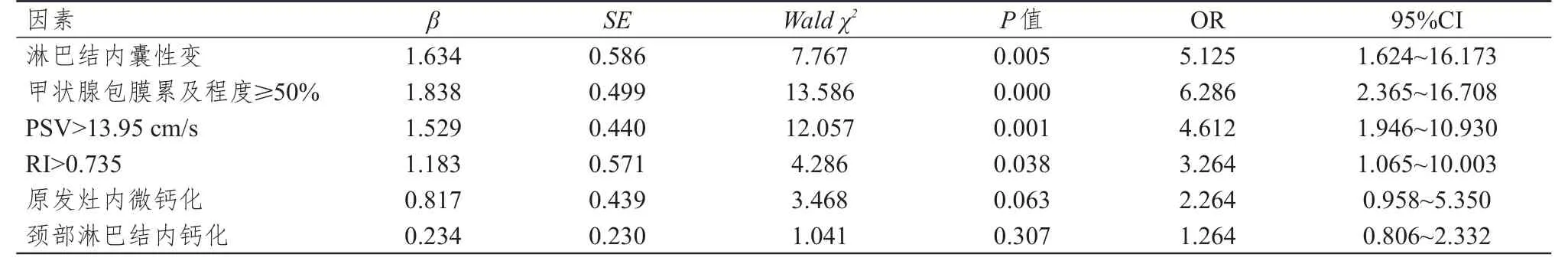
表2 PTC患者发生颈部淋巴转移影响因素的多因素分析
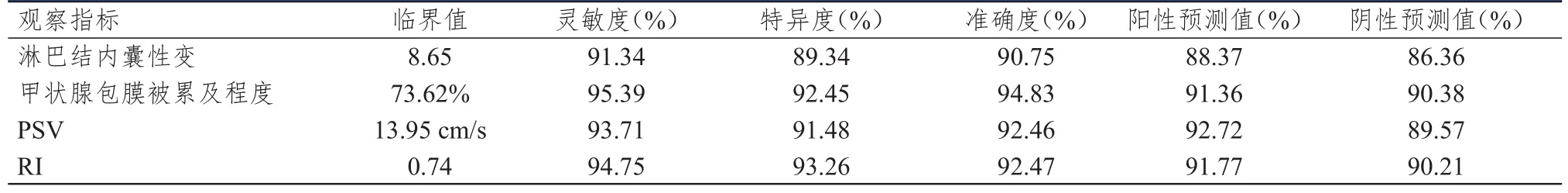
表3 超声成像相关指标对PTC患者发生颈部淋巴结转移的诊断价值
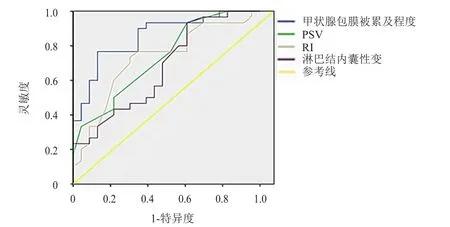
图1 淋巴结内囊性变、甲状腺包膜被累及程度、PSV、RI诊断PTC患者发生颈部淋巴结转移的ROC曲线图
淋巴结内囊性变是PTC患者发生颈部淋巴结转移的特异性改变[7],淋巴结内囊性病变包括单个、多发和全部囊性变3种形式,其囊内细胞形态学特征与PTC原位癌相似,主要由肿瘤液化坏死物、血液、甲状腺球蛋白组成,相比原位癌,转移至颈部淋巴结的肿瘤细胞更容易发生囊性变。杨敬春[7]研究显示,68.97%的PTC患者出现淋巴结囊性变,淋巴结囊性变预测PTC颈部淋巴转移的灵敏度为69.0%,特异度为96.6%,准确度为87.4%。付超等[5]研究显示,淋巴结内囊性变坏死诊断颈部淋巴结转移与病理学检查结果的吻合度高(P<0.01),且是影响PTC患者发生颈部淋巴结转移的重要危险因素,提示颈部淋巴结内囊性变是PTC患者发生颈部淋巴结转移的高度特异性改变。甲状腺包膜被累及程度在一定程度上反映了肿瘤的生长速度和浸润深度,甲状腺包膜被肿瘤累及的患者发生颈部淋巴结转移的风险高。葛妍等[8]研究显示,甲状腺包膜被肿瘤累及的患者中,出现颈部淋巴结转移的患者占78.95%,甲状腺包膜肿瘤被累及程度与病理学检查结果的一致性较好(P<0.05),多因素分析结果显示,甲状腺包膜被累及程度为影响PTC患者发生颈部淋巴结转移的独立危险因素(OR=118.343,95%CI:6.034~2321.147,P<0.05),ROC曲线下面积为0.914,提示超声检测甲状腺包膜被累及程度可作为独立诊断PTC患者发生颈部淋巴结转移的指标。甲状腺内部的血管丰富,其血流信号增强与肿瘤细胞的过度增殖、浸润和转移关系密切,发生颈部淋巴结转移的甲状腺结节内部血流丰富,多为Ⅱ~Ⅲ级,血流信号活跃的患者发生颈部淋巴结转移的风险较大[9]。董永玲等[1]研究显示,发生淋巴结转移和未发生淋巴结转移PTC患者的RI、PSV比较,差异均有统计学意义(χ2RI=18.086,P<0.01;χ2PSV=11.983,P<0.01);其中,PSV与发生淋巴结转移有关(OR=2.523,95%CI:1.236~5.149),提示PSV>13.95 cm/s的PTC患者发生淋巴结转移的风险是PSV<13.95 cm/s的PTC患者的2.523倍。杨方等[10]研究显示,甲状腺结节血流动力学信号PSV、RI均与颈部发生淋巴结转移呈正相关(r=0.58、0.64,P<0.01),证实淋巴结转移对甲状腺肿瘤内部的血管结构和动力学指征具有一定的影响,利用超声成像反馈的信息可以有效判断肿瘤细胞是否发生淋巴结转移。但是临床诊断应当排除结节大小等因素对血流信号的影响[11]。本研究中,PTC患者的颈部淋巴结转移率为37.1%,淋巴结内囊性变、甲状腺包膜被累及程度≥50%、PSV>13.95 cm/s和RI>0.735被证实为影响PTC患者发生颈部淋巴转移的独立危险因素(P<0.05)。甲状腺包膜被累及程度对PTC患者发生颈部淋巴结转移的诊断价值最高,曲线下面积为0.926,灵敏度为95.39%,特异度为92.45%,准确度为94.83%;其次为RI、PSV和淋巴结内囊性变,提示对PTC患者术前行超声成像检查有助于了解患者的颈部淋巴结转移情况,有助于手术方式的选择以及对疾病预后的改善。综上所述,超声成像对PTC及颈部淋巴结转移的诊断与病理检查结果吻合度高,其中,淋巴结内囊性变、甲状腺包膜被累及程度、PSV和RI对PTC患者是否发生颈部淋巴转移具有较高的诊断价值。
[1]董永玲,邢萍,陈琪,等.甲状腺乳头状癌伴颈部淋巴结转移相关超声征象分析[J].中华医学超声杂志(电子版),2014,11(2):172-176.
[2]雷国龙,陆永萍,吕燕芬,等.实时剪切波超声弹性成像对正常甲状腺的定量研究[J].中国超声医学杂志,2015,31(2):101-103.
[3]蔡红卫,吴云龙,应雄,等.甲状腺乳头状癌侧颈淋巴结转移术前超声诊断及预测因素分析[J].肿瘤学杂志,2012,18(6):431-434.
[4]陶久梅,王艳,朱姝,等.甲状腺乳头状癌颈部淋巴结转移规律及影响因素分析[J].临床耳鼻咽喉头颈外科杂志,2014,28(12):859-861;864.
[5]付超,崔可飞,秦石成,等.甲状腺乳头状癌超声征象与颈部淋巴结转移关系的Logistic回归分析[J].中国医学影像技术,2012,28(2):261-264.
[6]李强.超声剪切波弹性成像的技术进展[J].中国医疗设备,2017,32(7):101-105.
[7]杨敬春.颈部淋巴结内囊性变在甲状腺乳头状癌转移诊断中的作用[J].中国临床医学影像杂志,2005,16(4):184-186.
[8]葛妍,马富成,冷晓玲,等.甲状腺乳头状癌超声表现与颈部淋巴结转移的相关性[J].中国医学影像学杂志,2014,21(6):418-420.
[9]ZhanWW,ZhouP,ZhouJQ,etal.Differencesinsonographic features of papillary thyroid carcinoma between neck lymph node metastatic and nonmetastatic groups[J].J Ultrasound Med,2012,31(6):915-920.
[10]杨方,王学梅,张浩,等.多普勒血流动力学指标诊断甲状腺乳头状癌颈部淋巴结转移的价值[J].中国医学影像技术,2012,28(5):873-876.
[11]高雁,高利梅.超声血流动力学在甲状腺乳头状癌颈部淋巴结转移诊断中的应用[J].临床和实验医学杂志,2014,13(15):1290-1292.
