床旁持续血液净化对妊娠合并重症急性胰腺炎的疗效观察
2018-05-14张红英
张红英 张 怡
急性胰腺炎是全球需要收住入院的最常见的消化道疾病之一,大部分的急性胰腺炎均为轻度,约有15%~25%的将会进展为重症急性胰腺炎(severe acute pancreatitis,SAP)。妊娠期急性胰腺炎是指特发于妊娠女性的急性胰腺炎,因其发病急、进展迅速、并发症多以及临床难处理,有较高母婴病死率[1-3]。SAP通常发生在妊娠的第3期或者产后早期,以上腹痛、恶心、呕吐、厌食、发热和血淀粉酶脂肪酶升高为主要表现,以快速发生的多器官功能衰竭和局部并发症为特点[4-6]。早期发现妊娠合并重症急性胰腺炎,并给予有效的治疗,是改善预后的关键。本研究在对妊娠合并SAP的患者进行综合治疗的同时,联合床旁持续血液净化(continue blood purification,CBP)治疗,取得了良好的治疗效果。
1 资料与方法
1.1 一般资料
选取2013年8月至2016年8月在陕西省人民医院住院治疗的85例妊娠合并重症急性胰腺炎患者,采用随机数表法将患者分为观察组(45例)和对照组(40例)。对照组患者采用手术终止妊娠、引流、禁食、胃肠减压、补液、抑酸及抑酶等对症支持治疗;观察组患者在对照组治疗的基础上联合持续床旁血液净化治疗。观察组中年龄19~42岁,平均年龄(33.34±12.45)岁;初产妇38例,经产妇7例;发病孕龄19~39周,其中妊娠中期5例,晚期40例;发病原因:急慢性胆囊炎合并胆结石3例,高脂29例,发病前进食大量脂餐6例,合并其他产科合并症(妊高症、妊娠期糖尿病、脂肪肝等)4例,原因不明3例;急性生理年龄和慢性健康评估Ⅱ(acute physiology age and chronic health evaluation Ⅱ,APACHEⅡ)评分15~25分,平均评分(20.93±4.38)分;多器官功能障碍综合征(multiple organ dysfunction syndrome,MODS)评分7~16分,平均评分(9.93±2.37)分;其中两个器官功能衰竭35例,≥3个器官功能衰竭10例,以肾功能不全者居多。对照组中年龄19~40岁,平均年龄(32.79±11.73)岁;初产妇35例,经产妇5例;发病孕龄20~38周,其中妊娠中期4例,晚期36例;发病原因:急慢性胆囊炎合并胆结石2例,高脂26例,发病前进食大量脂餐6例,合并其他产科合并症(妊高症、妊娠期糖尿病、脂肪肝等)3例,原因不明3例;APACHEⅡ评分16~26分,平均评分(21.35±5.01)分,MODS评分6~17分,平均评分(9.75±2.42)分;其中两个器官功能衰竭31例,≥3个器官功能衰竭9例,以肾功能不全者居多。两组患者基线资料比较差异无统计学意义,具有可比性。
1.2 纳入与排除标准
(1)纳入标准:①中国急性胰腺炎诊治指南中急性胰腺炎的临床表现和生化改变,所有患者满足SAP的诊断标准[5];②年龄>18岁的妊娠期妇女;③既往无慢性胰腺炎病史;④患者及家属均知情同意并签注知情同意书。
(2)排除标准:①合并终末期肾病,严重肝功能不全及心力衰竭等;②合并肿瘤及自身免疫疾病;③入院后即出现休克者;④临床资料不完善、中途退出本研究以及依从性较差者。
1.3 仪器与材料
连续肾脏替代治疗(continuous renal replacement therapy,CRRT);血液净化仪(德国贝朗医疗有限公司)Diapact CRRT机和配套的滤器、管道,Prisma CRRT机和M100型滤器及管道(瑞典金宝公司);放射免疫法检试剂盒(上海易利生物科技有限公司)。
1.4 治疗方法
(1)对照组患者均进行了手术终止妊娠,包括剖宫产、引产,同时积极给予腹腔引流、经皮穿刺胰周积液引流术、经皮肝穿刺胆管引流术以及腹膜后胰腺坏死组织清除术等。此外,所有对照组患者均接受禁食、胃肠减压、补液、抑酸、抑酶、抗生素和对症支持等治疗。
(2)观察组患者在对照组治疗的基础上立即开始行持续床旁血液净化治疗,即持续静脉-静脉血液滤过(continuous veno-venous hemofiltration,CVVH)治疗。血管通路为股静脉或颈内静脉留置双腔导管,采用前稀释法给予置换液,流量为2 000~3 000 ml/h,血流量为150~180 ml/min,抗凝根据有无出血、肝肾功能情况进行调整(肝素、低分子肝素、枸橼酸、无肝素),超滤率根据患者的容量负荷、尿量、生理需要量等进行调整。根据患者的实际情况调整电解质成分,每8~12 h更换滤器1次。所有患者均连续治疗72 h,此后依据患者病情停用CVVH或间断使用CVVH。停止CVVH的指征为:①液体平衡稳定;②临床症状缓解;③心率<90次/min,呼吸<20次/min,尿量>30 ml/h。
1.5 观察及评价指标
记录两组住院期间的孕妇及胎儿病死率,记录两组患者治疗前及治疗72 h后的APACHE Ⅱ评分、MODS评分变化,监测治疗前及治疗72 h后的生化指标如:血清谷丙转氨酶(alanine transaminase,ALT)、总胆红素(total bilirubin,TBIL)、血清淀粉酶(amylase,AMS)、尿素氮(blood urea nitrogen,BUN)、血清肌酐(serum creatinine,SCr)、氧合指数(PaO2/FiO2)等。于治疗前及治疗后抽取静脉血,4 ℃冰箱保存过夜再分离血清,-20 ℃冰箱保存待测,采用酶联免疫吸附测定(enzyme-linked immunosorbent assay,ELISA)法检测肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)、白细胞介素-6(interleukin-6,IL-6)、IL-8。采用放射免疫法检测前降钙素原(procalcitonin,PCT)、C反应蛋白(C-reactive protein,CRP)。
1.6 统计学方法
采用SPSS17.0软件进行统计学处理,计量资料以均值±标准差()表示,采用t检验;计数资料以率(%)表示,采用x2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 治疗效果
观察组45例患者在接受治疗后存活43例,死亡2例,病死率为4.44%,共有7例胎儿死亡,其中4例死亡发生于入院前,胎儿病死率为15.56%。对照组40例患者在接受治疗后存活37例,死亡3例,病死率为7.50%,共有8例胎儿死亡,其中3例死亡发生于入院前,胎儿病死率为20.00%。两组患者的孕妇病死率及胎儿病死率比较,其差异均无统计学意义。
2.2 治疗前后APACHE Ⅱ评分、MODS评分及生化指标变化
(1)两组患者治疗前APACHEⅡ评分、MODS评分、血清AMS、ALT、TBIL、SCr、BUN水平及PaO2/FiO2差异均无统计学意义。治疗72 h后两组APACHE Ⅱ评分、MODS评分显著下降,观察组与治疗前比较,差异有统计学意义(t=15.77,t=14.76;P<0.05);对照组与治疗前比较,差异有统计学意义(t=10.44,t=9.53;P<0.05)。治疗72 h后观察组患者APACHEⅡ 评分、MODS评分显著低于对照组患者,两组比较差异有统计学意义(t=11.13,t=9.97;P<0.05),见表1。
(2)两组患者治疗前血清AMS、ALT和TBIL水平差异无统计学意义。治疗72 h后两组患者血清AMS、ALT和TBIL水平均较治疗前显著改善;观察组患者AMS、ALT和TBIL水平显著低于对照组患者,其差异均有统计学意义(t=17.79,t=12.55,t=10.13;P<0.05),见表2。
(3)两组患者治疗前SCr、BUN水平及PaO2/FiO2差异无统计学意义。治疗72 h后两组患者血清SCr、BUN水平及PaO2/FiO2均较治疗前显著改善,且观察组患者血清SCr、BUN水平显著低于对照组患者,PaO2/FiO2显著高于对照组患者,其差异均有统计学意义(t=15.25,t=12.29,t=11.44;P<0.05),见表3。
表1 两组治疗前后APACHEⅡ评分和MODS评分变化情况比较()

表1 两组治疗前后APACHEⅡ评分和MODS评分变化情况比较()
注:表中*为APACHEⅡ评分,**为MODS评分。
组别 例数 治疗前 治疗后 t值 P值APACHE Ⅱ评分 MODS评分 APACHE Ⅱ评分 MODS评分观察组 45 20.93±4.38 9.93±2.37 9.13±2.835 2.27±1.035 15.77* 14.76** 0.00对照组 40 21.35±5.01 9.75±2.42 13.58±2.75 4.69±1.35 10.44* 9.53** 0.00 t值 0.40 0.51 11.13 9.79 P值 0.70 0.61 0.00 0.00
表2 两组治疗72 h 后血清AMS、ALT和TBIL水平变化情况比较()
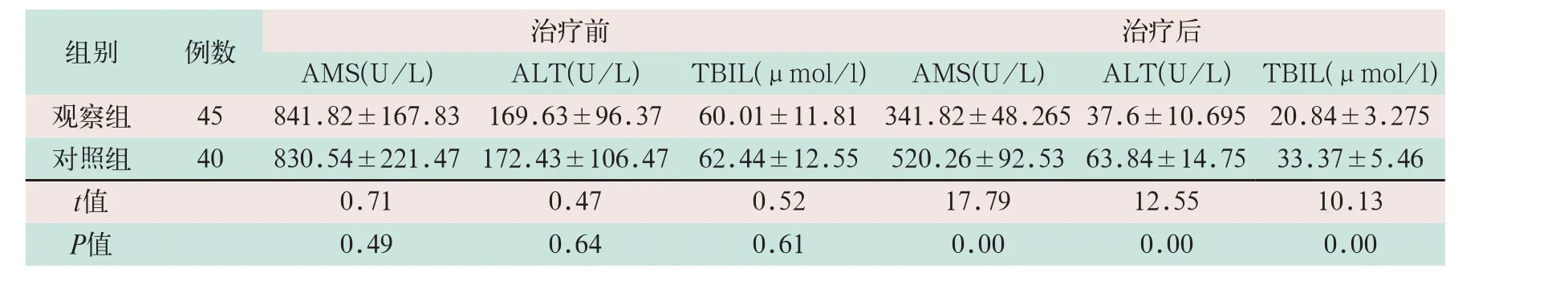
表2 两组治疗72 h 后血清AMS、ALT和TBIL水平变化情况比较()
注:表中AMS为血清淀粉酶;ALT为血清谷丙转氨酶;TBIL为总胆红素
治疗后AMS(U/L) ALT(U/L) TBIL(μmol/l) AMS(U/L) ALT(U/L)TBIL(μmol/l)观察组 45 841.82±167.83 169.63±96.37 60.01±11.81 341.82±48.265 37.6±10.695 20.84±3.275对照组 40 830.54±221.47 172.43±106.47 62.44±12.55 520.26±92.53 63.84±14.75 33.37±5.46 t值 0.71 0.47 0.52 17.79 12.55 10.13 P值 0.49 0.64 0.61 0.00 0.00 0.00组别 例数 治疗前
表3 两组治疗72 h后血清SCr、BUN水平及PaO2/FiO2变化情况比较()
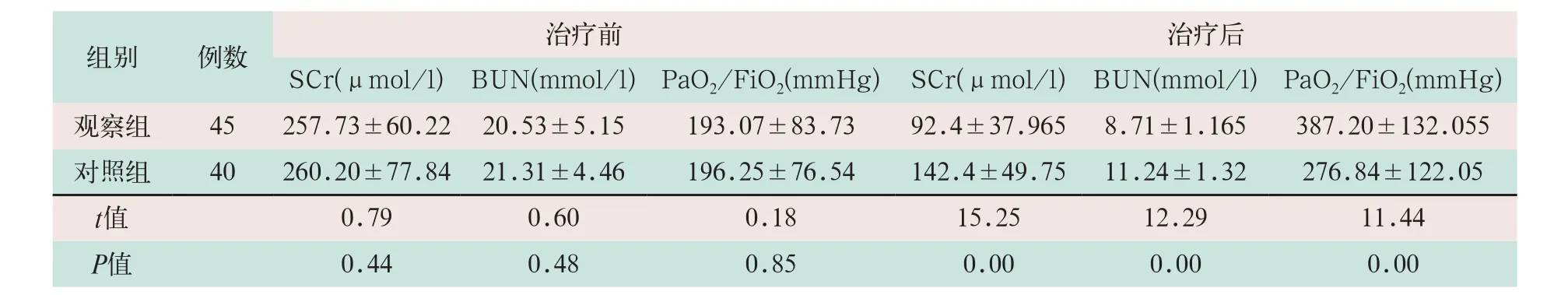
表3 两组治疗72 h后血清SCr、BUN水平及PaO2/FiO2变化情况比较()
注:表中SCr为血清肌酐;BUN为尿素氮;PaO2/FiO2为氧合指数。
治疗后SCr(μmol/l)BUN(mmol/l)PaO2/FiO2(mmHg)SCr(μmol/l)BUN(mmol/l)PaO2/FiO2(mmHg)观察组 45 257.73±60.22 20.53±5.15 193.07±83.73 92.4±37.965 8.71±1.165 387.20±132.055对照组 40 260.20±77.84 21.31±4.46 196.25±76.54 142.4±49.75 11.24±1.32 276.84±122.05 t值 0.79 0.60 0.18 15.25 12.29 11.44 P值 0.44 0.48 0.85 0.00 0.00 0.00组别 例数 治疗前
表4 两组治疗72 h后炎症相关指标变化情况比较()
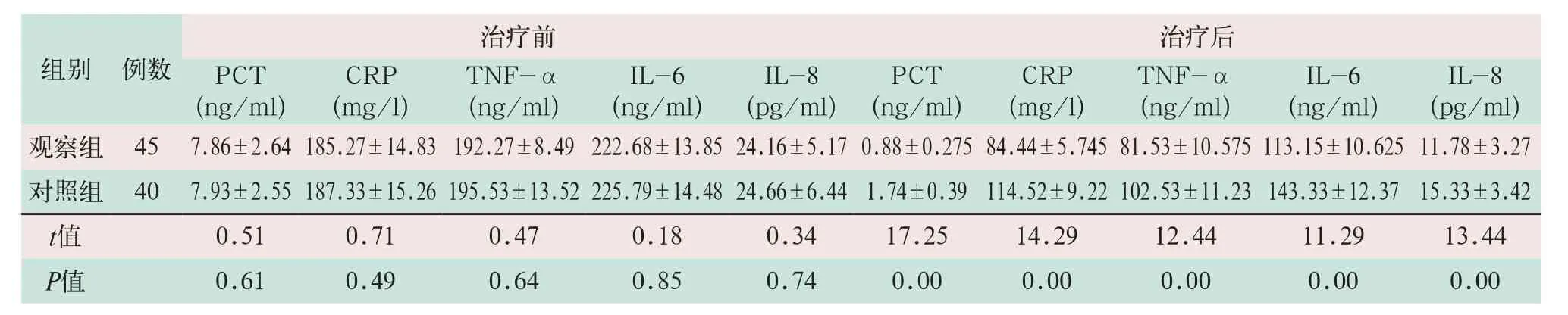
表4 两组治疗72 h后炎症相关指标变化情况比较()
注:表中PCT为前降钙素原,CRP为C反应蛋白,TNF-α为肿瘤坏死因子-α,IL-6为白细胞介素-6,IL-8为白细胞介素-8。
治疗前IL-8(pg/ml)观察组 45 7.86±2.64 185.27±14.83 192.27±8.49 222.68±13.85 24.16±5.17 0.88±0.275 84.44±5.745 81.53±10.575 113.15±10.625 11.78±3.27对照组 40 7.93±2.55 187.33±15.26 195.53±13.52 225.79±14.48 24.66±6.44 1.74±0.39 114.52±9.22 102.53±11.23 143.33±12.37 15.33±3.42 t值 0.51 0.71 0.47 0.18 0.34 17.25 14.29 12.44 11.29 13.44 P值 0.61 0.49 0.64 0.85 0.74 0.00 0.00 0.00 0.00 0.00组别 例数治疗后PCT(ng/ml)CRP(mg/l)TNF-α(ng/ml)IL-6(ng/ml)IL-8(pg/ml)PCT(ng/ml)CRP(mg/l)TNF-α(ng/ml)IL-6(ng/ml)
2.3 治疗前后炎性反应相关指标变化
两组患者治疗前血清PCT、CRP、TNF-α、IL-6和IL-8等炎症介质水平比较,差异均无统计学意义。治疗72 h后两组患者血清PCT、CRP、TNF-α、IL-6和IL-8水平均较治疗前显著下降,且观察组患者血清PCT、CRP、TNF-α、IL-6和IL-8水平显著低于对照组患者,其差异均有统计学意义(t=17.25,t=14.29,t=12.44,t=11.29,t=13.44;P<0.05),见表4。
3 讨论
SAP是由于多种致病因素引起胰酶在胰腺内激活,从而导致胰腺及其周围组织炎症水肿、出血及坏死的一种危重疾病,SAP患者血清炎症介质、坏死物质及胰酶进入血液循环,可引起其他脏器功能的进一步损伤,进而导致严重的并发症,如多脏器功能衰竭、胰腺的坏死、脓肿和胰腺假性囊肿等,SAP的预后较差,据相关研究报道,其病死率高达30%~40%[7-8]。
妊娠期SAP是急性胰腺炎的一种特殊类型,是一种严重的妊娠合并症,其发生率低,但发病急、进展快,尤其是当发生SAP时其病死率则大幅度提高[9]。妊娠期SAP的发生常由于高脂血症、胆道疾病、不良饮食习惯、妊娠期合并症如先兆子痫、子痫等引起。其发生与妊娠期雌激素、孕激素、绒毛膜促性腺激素、催乳素等多种激素变化从而影响物质代谢、孕妇高蛋白高脂饮食等引起的血脂升高,妊娠时合体滋养层细胞产生的胎盘催乳素分解脂肪,使得胰腺细胞发生急性脂肪浸润,妊娠期孕激素增加使胆道张力下降、胆囊排空延迟等等有关[10-11]。有研究显示,入院时高APACHEⅡ评分、高甘油三酯血症和越多的器官衰竭提示妊娠期SAP的预后越差。高甘油三酯血症占发病因素的50%左右,非甘油三酯升高和单纯胆道疾病引起者则预后相对较好[2]。
妊娠期SAP的治疗应提倡以多学科综合治疗为主,重症监护治疗显得尤为重要。本研究结果显示,观察组患者行CVVH治疗后APACHEⅡ评分、MODS评分、血清AMS、ALT、TBIL、SCr、BUN水平显著低于对照组患者,PaO2/FiO2显著高于对照组患者,表明CVVH可有效减轻SAP患者症状,改善患者生活质量,进一步减轻肝脏、胰腺、肾脏、肺等脏器损伤程度。SAP的预后与血清炎症水平密切相关,其中PCT是无激素活性的降钙素前肽物质,为病原菌感染的标志物。有研究显示,SAP患者血清PCT水平显著增高,可用于指导SAP患者抗生素的应用[13]。
CRP是肝脏合成的急性时相蛋白,也是反应机体炎症水平的重要介质[13]。IL-6在SAP早期可诱导急性期蛋白的合成和释放,放大炎性级联反应,加重组织器官的炎性损伤,血清IL-6水平可作为反映SAP预后、病情严重程度的重要参数[14]。TNF-α是由单核巨噬细胞分泌的炎性介质,SAP患者全身感染期血清中TNF-α可存在高含量及低含量两个水平,其中低水平可维持机体正常的炎性反应,高水平可降低肝、肾、肺等器官功能,低水平可维持机体正常的炎性反应[15]。IL-8介导炎症反应从胰腺扩展到胰腺外器官,可直接损伤肝脏,其血清水平可作为预测SAP严重程度的指标[16]。本研究结果显示,观察组患者治疗72 h后血清PCT、CRP、TNF-α、IL-6以及IL-8水平显著低于对照组患者,这主要由于CVVH不仅能够清除体内过多的液体负荷,维持体内水电解质酸碱平衡,还能有效的清除中、小分子溶质,尤其是炎性反应中产生的细胞因子和炎性介质,其在SAP中应用越来越广,在疾病早期采用CBP治疗能够有效减轻全身炎症反应综合征和后续的对其他脏器的损伤,改善预后[17-18]。本研究显示,观察组孕妇病死率为4.44%,胎儿病死率为15.56%。对照组孕妇病死率为7.50%,胎儿病死率为20.00%,两组孕妇及胎儿的病死率并无显著差异。
CBP能够有效的治疗妊娠合并SAP,保护重要脏器功能,改善血生化指标,清除炎症介质,帮助患者平稳度过急性期,改善病情,可以作为妊娠合并SAP的有效安全的辅助治疗措施。
参考文献
[1]Sternby H,Hartman H,Johansen D,et al.Predictive capacity of biomarkers for severe acute pancreatitis[J].Eur Surg Res,2016,56(3-4):154-163.
[2]Mikolasevic I,Orlic L,Poropat G,et al.Nonalcoholic fatty liver and the severity of acute pancreatitis[J].Eur J Intern Med,2017,38:73-78.
[3]曲凤智,孙备,王刚,等.妊娠期急性胰腺炎43例诊治体会[J].中国实用外科杂志,2016,36(11):1233-1233.
[4]Ducarme G,Maire F,Chatel P,et al.Acute pancreatitis during pregnancy:a review[J].J Perinatol,2014,34(2):87-94.
[5]Kiriyama S,Gabata T,Takada T,et al.New diagnostic criteria of acute pancreatitis[J].J Hepatobiliary Pancreat Sci,2010,17(1):24-36.
[6]张慧智,董宏,钱秦娟,等.连续血液净化治疗多器官功能障碍综合征的疗效研究[J].中国医学装备,2014,11(8):116-119.
[7]Sabo A,Goussous N,Sardana N,et al.Necrotizing pancreatitis:a review of multidisciplinary management[J].JOP,2015,16(2):125-135.
[8]Zheng Y,Zhou Z,Li H,et al.A multicenter study on etiology of acute pancreatitis in Beijing during 5 years[J].Pancreas,2015,44(3):409-414.
[9]曾跃飞,邓立普.妊娠期急性胰腺炎合并急性呼吸窘迫综合征的危险因素分析[J].中国急救医学,2010,30(12):1120-1123.
[10]谢茂云,黄耀,陈衡,等.妊娠并发高脂血症性胰腺炎八例[J].中华普通外科杂志,2011,26(11):957-958.
[11]张荣,陈燕,龙宁,等.妊娠期合并急性胰腺炎41例临床分析[J].现代妇产科进展,2009,18(3):216-218.
[12]Geng Y,Li W,Sun L,et al.Severe acute pancreatitis during pregnancy:eleven years experience from a surgical intensive care unit[J].Dig Dis Sci,2011,56(12):3672-3677.
[13]Staubli SM,Oertli D,Nebiker CA.Laboratory markers predicting severity of acute pancreatitis[J].Crit Rev Clin Lab Sci,2015,52(6):273-283.
[14]Sternby H,Hartman H,Johansen D,et al.Predictive capacity of biomarkers for severe acute pancreatitis[J].Eur Surg Res,2016,56(3-4):154-163.
[15]Yang YZ,Xiang Y,Chen M,et al.Clinical significance of dynamic detection for serum levels of MCP-1,TNF-α and IL-8 in patients with acute pancreatitis[J].Asian Pac J Trop Med,2016,9(11):1111-1114.
[16]洪勇,廖文胜,何阳阳,等.持续血液净化治疗急性重症胰腺炎并急性呼吸窘迫综合征的临床疗效及机制[J].中国现代医学杂志,2012,22(25):97-99.
[17]万维维,周赟峰.连续性血液净化辅助治疗重症急性胰腺炎的临床效果及安全性[J].中国当代医药,2014,21(30):27-28,31.
[18]张勇,曾维政,王云侠,等.连续性血液净化治疗重症急性胰腺炎合并多器官功能障碍综合征的效果观察[J].临床肝胆病杂志,2016,32(2):320-323.
