妊娠期亚临床甲状腺功能减退症对妊娠结局和胎儿不良影响研究*
2018-04-24房秋霞杨金铭马恩萍毛艳丽
房秋霞,舒 展,杨金铭,马恩萍,毛艳丽
河北省唐山市协和医院妇产科(唐山 063000)
妊娠期亚临床甲状腺功能减退症对妊娠结局和胎儿不良影响研究*
房秋霞,舒 展,杨金铭,马恩萍,毛艳丽
河北省唐山市协和医院妇产科(唐山 063000)
*河北省卫生和计划生育委员会科研项目(20150996)
目的:研究妊娠期亚临床甲状腺功能减退症对妊娠结局和胎儿造成的不良影响。方法:选择亚临床甲状腺功能减退孕产妇127例(亚甲减组)以及同时期甲状腺功能正常孕妇420例(对照组)。两组孕妇分别于妊娠早期(孕12周)、中期(孕24周)、晚期(孕36周)和产后6周空腹采取静脉血3ml行甲状腺功能检查,测定TSH、FT4、TPOAb值,根据检查结果指导患者用药。比较两组孕妇的妊娠结局和胎儿结局。结果:亚甲减组孕产妇的妊娠期糖尿病、妊娠期高血压、流产、早产、产后出血的发生率显著高于对照组,差异有统计学意义(P<0.05)。两组孕产妇的胎膜早破和剖宫产的发生率比较差异无统计学意义(P>0.05)。亚甲减组胎儿窘迫、胎儿生长低下、低出生体重以及先兆子痫的发生率显著高于对照组,差异有统计学意义(P<0.05)。两组新生儿的畸形发生率比较差异无统计学意义(P>0.05)。结论:妊娠期亚临床甲状腺功能减退症可诱发不同形式的并发症,对妊娠结局和胎儿结局产生了不良影响。
甲状腺功能减退症是育龄妇女在妊娠期常见的疾病,临床发生率为2%~3%。该病多以亚临床的形式存在,妊娠期合并亚临床甲状腺功能减退症的妇女约占妊娠妇女总数的10%左右[1]。其发生机制是多方面的,可能是由于孕妇自身免疫系统存在缺陷,另一方面由于妊娠期生理效应不足导致甲状腺激素的合成和分泌低下,无法满足孕妇和胎儿对甲状腺激素的双重需要,和临床不良妊娠有很大的相关性[2]。据临床研究显示,亚临床甲状腺功能减退不仅有损孕产妇的身体健康,也给胎儿的生长发育甚至智力水平带来严重影响。因为胎儿前期所需的甲状腺激素大部分来自于母体,母体甲状腺供应不足影响了胎儿的正常发育,是造成胎盘早剥、早产的原因之一,甚至引发胎儿神经功能发育障碍[3]。由于亚临床甲减没有明显的症状,因此临床对甲状腺功能减退的认识还不充分,是否做为常规检查项目还未统一。本研究跟踪随访我科127例亚临床功能减退孕妇的临床资料,通过和正常孕妇的对比,分析妊娠期亚临床甲状腺功能减退对孕妇妊娠结局和新生儿结局的关系。
资料与方法
1 一般资料 选择2012年11月至2016年11月我院妇产科收治的亚临床甲状腺功能减退孕产妇127例(亚甲减组),以及同时期甲状腺功能正常孕妇420例(对照组)。两组一般资料比较差异无统计学意义(P>0.05),见表1。亚临床甲状腺功能减退的诊断标准为:①血清中促甲状腺激素(TSH)升高,即TSH >2.5 mlU/L[4];血清游离甲状腺素(FT4)正常;②血清中促甲状腺激素(TSH)正常,血清游离甲状腺素(FT4)降低;③甲状腺过氧化物酶抗体(TPOAb)阳性,即 TPOAb≥34 IU/ml[5]。符合上述情况之一即可诊断为亚临床甲状腺功能减退症。排除标准:①孕前即有甲状腺疾病或者有免疫系统缺陷者;②严重的心、肝、肾等多功能障碍者;③高血压患者;④年龄>40岁者。该研究已征得我院伦理协会同意。
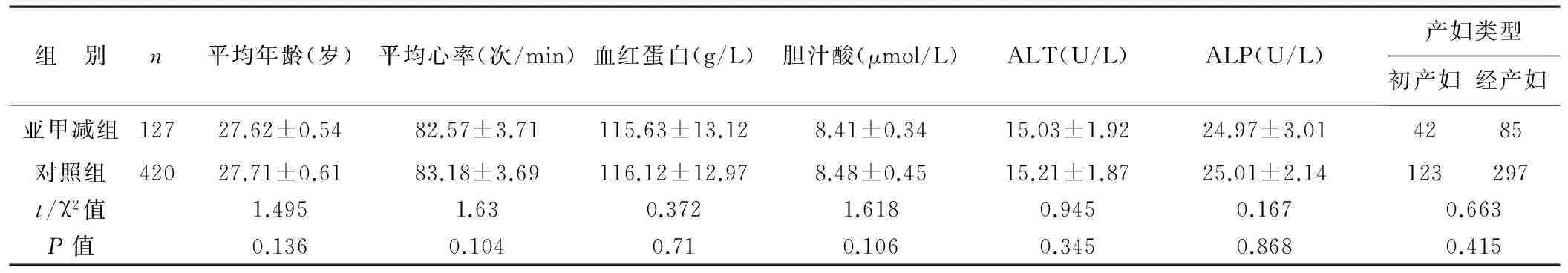
表1 两组孕妇一般资料比较
2 研究方法 两组孕妇分别于妊娠早期(孕12周)、中期(孕24周)、晚期(孕36周)和产后6周空腹采取静脉血3 ml行甲状腺功能检查,离心分离血清后,采用化学发光法测定TSH、FT4、TPOAb值,临床医师根据患者检查结果指导患者用药。
3 观察指标 密切观察并记录两组血清TSH、FT4、TPOAb值,以TSH >2.5 mIU/L为亚临床甲状腺减退的诊断标准。记录两组孕妇的妊娠结局和胎儿情况,包括妊娠期糖尿病、妊娠期高血压、流产、早产、产后出血、胎膜早破和剖宫产的发生情况。记录两组胎儿出现窘迫、胎儿生长低下、低出生体重、先兆子痫以及畸形的发生情况。
结 果
1 两组孕产妇不良妊娠结局比较 亚甲减组孕产妇的妊娠期糖尿病、妊娠期高血压、流产、早产、产后出血的发生率显著高于对照组,差异有统计学意义(P<0.05)。两组孕产妇的胎膜早破和剖宫产的发生率比较差异无统计学意义(P>0.05),见表2。
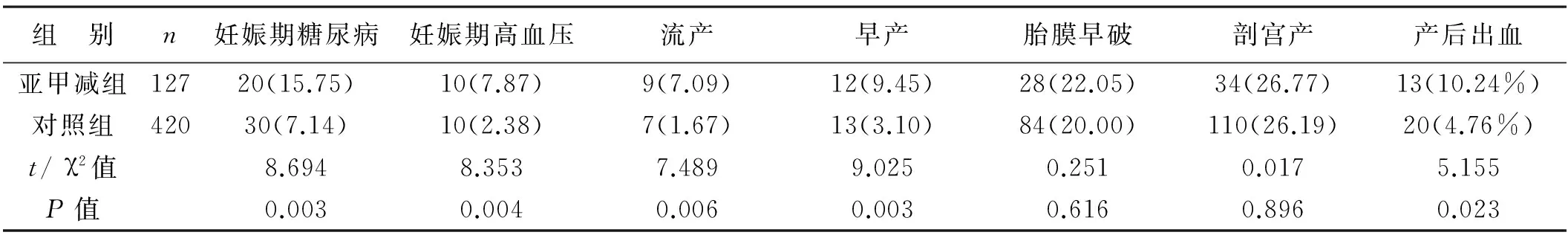
表2 两组孕产妇不良妊娠结局比较[例(%)]
2 两组新生儿不良结局比较 亚甲减组胎儿窘迫、胎儿生长低下、低出生体重以及先兆子痫的发生率显著高于对照组,差异有统计学意义(P<0.05)。两组新生儿的畸形发生率比较差异无统计学意义(P>0.05),见表3。
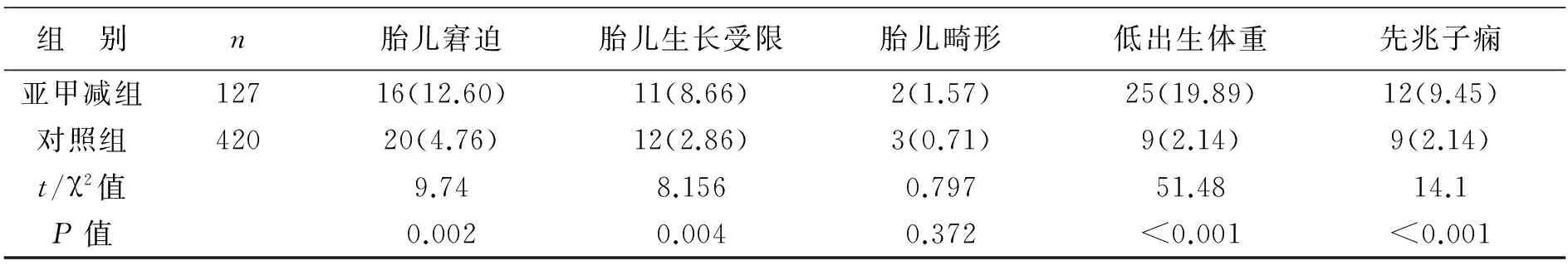
表3 两组新生儿不良结局比较[例(%)]
讨 论
对于女性来说,妊娠期是个特殊时期,各项生理结构和内环境均会发生相应改变,甲状腺各项水平也会发生相应改变。而甲状腺功能减退症是常见的妊娠期相关性内分泌疾病,该病突出特点是多以亚临床形式存在。和临床甲减不同,亚临床甲减临床症状非常不明显,主要依赖临床检查。因此多数患者对此病的重视程度不足[6]。但目前研究结果显示,若妊娠期合并甲状腺功能异常,会提高妊娠不良结局的风险系数,对胎儿的生长发育造成不良影响。因为甲状腺对人体的生长发育起重要的调节作用[7],而胎儿在20周左右才开始自己分泌甲状腺激素,前期所需全部依赖母体供应。其生长发育和组织分化所需甲状腺激素如果无法被满足,势必会影响胎儿早期的神经系统发育,甚至导致发育缓慢、流产、早产和智力障碍等不良结局[8]。因此,妊娠期甲状腺功能减退症的早期筛查尤为重要,临床医师根据检查结果给予相应的干预治疗以降低对母婴的伤害。但目前对其是否作为常规检查还没有统一的认识,为了普及亚临床甲状腺功能减退症的相关知识,提高认识水平,本研究跟踪随访了127例妊娠期合并亚临床甲状腺功能减退症患者,通过和正常孕妇临床资料的对比分析,了解亚临床甲状腺功能减退症对母婴的影响,以企为临床提供参考意见。
研究结果显示,亚甲减组孕产妇的妊娠期糖尿病、妊娠期高血压、流产、早产、产后出血的发生率显著高于对照组,胎儿窘迫、胎儿生长低下、低出生体重以及先兆子痫的发生率显著高于对照组(P<0.05)。这说明妊娠期合并亚临床甲状腺功能减退症的妇女围产期风险增加,对胎儿结局产生不良影响。妊娠期高血压是孕产妇最常见,也是最严重的并发症,发病机制错综复杂,而甲状腺减退诱发妊娠期高血压的机制可能是:甲状腺的分泌的不足使得心脏的心输出量下降,外周血管阻力升高,另外有研究提示[9],甲状腺激素的缺乏会降低心血管内皮细胞的活性,两种原因相互作用,均提示甲状腺功能异常和妊娠期高血压有密切关联[10]。据曾姝丽等[11]研究显示,妊娠期亚临床甲状腺功能减退症可以增加妊娠期高血糖的发生率。在正常怀孕期间,孕妇胎盘里产生的孕酮、催乳素等激素使得下丘脑-垂体-靶腺轴处于特殊的应激状态,调控体内的胰岛素和血糖。当孕妇体内的甲状腺激素减退时,这一轴系激素分泌水平的稳定性被打破,使得孕妇内分泌紊乱;另一方面,机体出现甲状腺激素减退时,通常伴有总胆固醇、甘油三酯增高,高密度脂蛋白降低,脂肪代谢紊乱,内脏脂联素、瘦素等因子表达增高,而内脏脂联素水平和TG、TC等水平均呈正相关。由此可见,甲状腺激素作为体内的调节因子参与机体代谢的各个环节,甲状腺功能减退会引起内分泌紊乱,提高妊娠期糖尿病的发生率[12]。而甲状腺对胎儿的影响机制在于:妊娠早期是胎儿大脑发育的关键时期,但这段时期胎儿的大脑结构发育所需的甲状腺激素主要依赖母体供给。孕妇甲状腺分泌不足,会造成胎儿脑细胞体积缩小,排序紊乱,脑皮质变薄,脑体积较轻。另外,甲状腺功能减退还会引发人绒毛膜促性腺激素异常,造成早产或流产,对机体造血功能的抑制,容易导致胎盘早剥。据郭剑平等[9]报道,亚临床甲减孕妇出现胎盘早剥、胎膜早破的概率是正常孕妇高3倍。由此可见,积极给予干预治疗,促使甲状腺激素维持在正常水平,改善机体代谢紊乱的状态,对改变妊娠不良结局大有裨益。孕妇甲状腺减退对子代的影响不仅体现在胎儿时期,据武敏等[13]学者研究报道,孕期甲状腺减退的子代在6个月龄时,其神经和心理发育低于正常对照组。Hollowell[14]研究提示,甲状腺减退并且未接受干预治疗的孕产妇生出的儿童智商比正常孕妇生出的儿童智商低7分。因此,筛查和治疗甲状腺低下对保障母婴健康,提高妊娠质量有重要意义。
本研究提示我们妊娠期亚临床甲状腺功能减退症对妊娠结局和胎儿均可产生不良影响,但对母儿合并症以及子代神经智力发育的影响以及如何治疗等问题仍需大量前瞻性研究予以证实。
综上所述,妊娠期亚临床甲状腺功能减退症可诱发不同形式的并发症,对妊娠结局和胎儿结局产生了不良影响。今后临床应做好早期筛查和干预治疗,维持正常的甲状腺水平,对提高母婴安全和实现优生优育有重要意义。
[1] 王 晶, 宋民喜, 王文渊, 等.妊娠合并亚临床甲状腺功能减退症对妊娠结局和胎儿的影响[J].陕西医学杂志, 2014,43(2): 173-174,177.
[2] 邹冬冬, 管晓丽, 洪 梅, 等.妊娠合并甲状腺功能减退与不良妊娠结局的研究[J].中国妇幼保健, 2014,29(23): 3724-3726.
[3] 余 帆, 冯 玲.妊娠期甲状腺功能减退对妊娠结局和胎儿的影响[J].中国妇幼保健, 2014,29(33): 5412-5413.
[4] 程小侠, 史 征, 王玉珠, 等.妊娠期甲状腺功能减退与妊娠不良结局的相关性分析[J].中国临床医生杂志, 2015, 43(8): 68-70.
[5] 郭秋琼, 周晓莉, 何冬梅.妊娠期甲状腺功能减退症的筛查及干预对妊娠结局的影响[J].海南医学, 2014, 25(12): 1744-1746.
[6] 周竟雄, 李鲁宏, 李 婷, 等.左旋甲状腺素治疗对亚临床甲状腺功能减退症孕妇血清叶酸和甲状腺功能的影响[J].中国临床药理学杂志, 2015, 31(19): 1913-1915,1930.
[7] 熊 雁, 李杰鹏, 朱 珠.以肌无力为主要特征的甲状腺功能减退症3例报告[J].贵州医药, 2015, 39(07): 666-667.
[8] 刘文静, 吕 焱.左旋甲状腺素片治疗对妊娠合并亚临床甲状腺功能减退孕妇妊娠结局的影响 [J].中国妇幼保健, 2016, 31(17): 3506-3508.
[9] 郭剑平, 刘 洁, 李星星. 妊娠期孕妇亚临床甲减对妊娠结局的影响[J].当代医学, 2017, 23(4): 51-52.
[10] 李淑英, 杨 华, 姚小梅.妊娠期甲状腺疾病与产科并发症[J].中国计划生育学杂志, 2013, 21(6): 423-426.
[11] 曾姝丽, 苏放明. 亚临床甲状腺功能减退与妊娠期糖尿病的关系[J].实用妇产科杂志, 2013,29(1): 22-24.
[12] 邵嘉申, 吴 昊, 徐先明.亚临床甲状腺功能减退与妊娠期糖尿病的相关性分析 [J]. 现代妇产科进展, 2015, 24(6): 435-437.
[13] 武 敏, 吴桂清, 李 静,等.孕早期妇女亚临床甲状腺功能减退与子代神经心理发育相关性研究 [J]. 陕西医学杂志, 2013, 42(12): 1638-1639.
[14] Lafranchi SH, Haddow JE, Hollowell JG. Is thyroid inadequacy during gestation a risk factor for adverse pregnancy and developmental outcomes[J]. Thyroid : official journal of the American Thyroid Association, 2005, 15(1): 60-71.
(收稿:2017-04-27)
Analysisoftheeffectofsubclinicalhypothyroidisminpregnancyonpregnancyoutcomeandfetaladverseeffects
Fang Qiuxia,Shu Zhan ,Yang Jinming, et al.
Department of Gynecology,Xiehe Hospital of Tangshan City in He bei Province(Tangshan 063000)
Objective: To study the effect of subclinical hypothyroidism in pregnancy on pregnancy outcome and fetal adverse effects. Methods: thyroid function from decreased for maternal 127 cases(subclinical hypothyroidism group) and thyroid function in 420 cases of normal pregnant women (control group), two groups of pregnant women in early pregnancy (12 gestational weeks), middle (24 weeks gestation) and late stage (36 weeks gestation) and 6 weeks postpartum took fasting venous blood 3ml for thyroid function tests, determination of TSH, FT4, TPOAb, according to the examination results of patients with clinician patient medication guide. The pregnancy outcome and fetal outcome were compared between the two groups. Results: subclinical hypothyroidism group maternal gestational diabetes, gestational hypertension, abortion, premature delivery, postpartum hemorrhage rate was significantly higher than the control group,the difference was statistically significant(P< 0.05). There was no significant difference between the two groups in the incidence of premature rupture of membranes and the incidence of uterine incision (P>0.05). Subclinical hypothyroidism group, fetal distress, fetal growth retardation, low birth weight and the incidence of preeclampsia was significantly higher than the control group, the difference was statistically significant(P<0.05). There was no significant difference in the incidence of malformation between the two groups (P>0.05). Conclusion: subclinical hypothyroidism in pregnancy can induce different types of complications, and have adverse effects on pregnancy outcome and fetal outcome.
Hypothyroidism/complications Fetal development Pregnancy outcome Infant,premature
妊娠期甲状腺功能减退症/并发症 胎儿发育 妊娠结局 婴儿,早产
R714.2
A
10.3969/j.issn.1000-7377.2018.03.020
