内皮祖细胞和间充质干细胞治疗慢性肾脏病
2018-04-09综述王庆文审校
赵 亮 综述 王庆文 审校
慢性肾脏病(CKD)在普通人群患病率为8%~16%,已成为威胁全球数十亿人口的公共健康问题。肾脏再生能力极其有限,目前尚缺乏有效的方法阻止CKD进展至终末期肾病(ESRD),而接受肾脏替代治疗,给全球卫生财政带来沉重的负担[1-2]。因此,迫切需要新的干预治疗来延缓或阻止CKD进展。以再生细胞为基础的治疗应运而生,为CKD治疗带来新的希望。考虑到同种异基因抗原的致敏风险,更倾向于采用自体细胞移植提高肾脏再生潜能。再生医学中最常用的两种细胞是内皮祖细胞(EPCs)和间充质干细胞(MSCs)。EPCs能够旁分泌多种促进血管新生的因子促进血管再生,并能增殖和分化为血管内皮细胞;MSCs同样具有旁分泌作用,可促进血管再生、抗炎和抗纤维化。因此,在CKD患者中研究上述细胞的功能和活性具有重要意义。在CKD患者中有多种因素影响细胞功能,包括高龄、合并心血管疾病、糖尿病、慢性炎症状态及尿毒症内环境等,均可降低自体细胞治疗的效果。本文归纳目前关于EPCs和MSCs功能和活性的研究进展,阐明干细胞治疗CKD面临的问题和改进方法。
EPCs和MSCs概述
1997年,Asahara等[3]首次从循环外周血中分离出EPCs,并证明这种CD34+细胞具有促进血管再生作用。在生理或病理因素刺激下,EPCs可从骨髓动员到外周血并归巢至损伤组织,通过释放血管内皮生长因子(VEGF)、表皮生长因子(EGF)、肝细胞生长因子(HGF)和白细胞介素8(IL-8)等血管生成因子和细胞外囊泡,作用于局部血管内皮,促进血管再生和修复[4]。此外,小部分EPCs能够分化为成熟内皮细胞,结合到受损的血管内皮,直接参与损伤血管内皮的修复[5]。在过去10年,外源性EPCs已成功用于CKD动物模型。在猪的肾脏血管疾病模型中,单次输注自体EPCs可改善肾脏微血管系统,保护缺血的肾脏[6]。其他动物模型研究中发现,输注自体EPCs联合肾脏血管重建术能够恢复血流动力学、肾脏功能和肾脏供氧[7-8],提示EPCs对慢性实验性肾脏血管疾病具有治疗作用。Papazova等[9]发表的Meta分析总结了71篇动物模型文献,通过尿蛋白和尿素的下降反映肾小球硬化和间质纤维化得到改善,结果认为以细胞为基础的治疗能够延缓CKD进展。
MSCs具有极强的自我更新和多向分化潜能,其来源广泛,最早发现于骨髓,后续研究发现,从脂肪、皮肤、骨骼肌等组织以及羊水、脐带血中均可分离出MSCs。其免疫原性低,并且具有免疫调节功能,是以细胞为基础治疗CKD的理想选择。MSCs能够旁分泌生长因子和细胞因子作用于邻近的实质细胞,促进组织再生。MSCs还通过释放包含丰富mRNA和microRNA的微粒体参与调节基因信号的转录和血管生成。同时,MSCs还具有免疫调节作用,促进组织修复和降低炎症反应[10]。MSCs不表达T细胞活化所需的表面共刺激分子CD40、CD80和CD86,具有类似“免疫豁免”效应,降低了排斥风险,使其可以应用于同种异基因患者。已证明MSCs在CKD、糖尿病肾病、部分肾切除和慢性移植肾病等动物模型中,起到保护肾功能和减轻肾损害的作用[11]。在大鼠急性肾损伤模型发现,输注人类来源的MSCs,可减轻肾脏的炎症反应并加速肾脏功能恢复[12]。在猪的肾脏血管疾病模型中,输注从脂肪细胞分离的MSCs,能够减轻肾脏缺血性损害和延缓肾功能减退[6]。MSCs联合肾血管重建术,能够恢复肾脏血液动力学功能,同时减少低氧损害、炎症反应、细胞凋亡、氧化应激、微血管损伤和纤维化[13]。另一项动物实验研究发现,MSCs可逆转肾性高血压,同时改善心脏功能,揭示其具有保护肾脏和心脏功能的潜能[11]。而在大鼠的实验模型中,输注MSCs可以减少肾脏纤维化及炎症反应,并改善肾脏功能[14]。基于MSCs的安全性和独特的免疫调节功能,其已被美国FDA批准用于治疗激素抵抗的移植物抗宿主病,这是FDA首次批准以干细胞为基础的治疗药物,探索MSCs治疗CKD的前景将充满机遇。
CKD时EPCs和MSCs的变化
研究发现,CKD及透析患者EPCs的数量明显减少,EPCs细胞功能也较健康对照组显著下降[7]。Chen等[15]在一项大规模CKD队列研究中发现,非透析CKD患者的肾功能分期与EPCs数量无相关性,但是在从正常肾小球滤过率(GFR)向早期CKD过渡时,EPCs的数量急剧下降。研究发现,即使GFR轻微下降,EPCs数量也会显著低于健康对照组[16]。一些研究比较透析治疗(包括血液透析和腹膜透析)或肾移植对EPCs数量和功能的影响发现,增加尿毒症毒素清除的效率能够改善EPCs的数量和功能[17]。
与EPCs相比,CKD或ESRD患者MSCs功能的研究较少。Roemeling-van等[18]报道从16例ESRD患者脂肪细胞分离出的MSCs的增殖率和健康对照组相当,但并未全面评估细胞的活性。Reinders等[19]报道的10例ESRD患者骨髓来源的MSCs的表型和功能与健康对照组相近,说明自体干细胞治疗在临床应用具有可行性。Yamanaka等[20]观察长期处于尿毒症内环境9例ESRD患者,发现p300/CBP相关因子的基因和蛋白表达持续下调,该因子具有调节脂肪来源MSCs的细胞分化、血管生成、糖异生的作用。由于人类MSCs功能的研究缺乏,许多有关MSCs在CKD时细胞功能的研究源于动物模型。Klinkhammer等[21]发现,CKD小鼠骨髓来源的MSCs出现衰老、增殖能力下降,肌动蛋白聚集及分泌功能下降。Noh等[22]构建的尿毒症小鼠模型中,骨髓来源的MSCs表达VEGF,VEGFR1和基质细胞趋化因子1α下降,并出现细胞衰老、增殖下降和细胞损伤。以上有关CKD状态下MSCs功能和活性的研究结果仍存在争议,有关CKD内环境下MSCs的功能和活性是否改变的问题,有待更多研究证实。
CKD时EPCs和MSCs功能和活性损伤的机制
CKD时影响EPCs和MSCs功能和活性的因素很多(图1),主要包括尿毒症毒素,如胍类、二甲基精氨酸、p-甲酚、吲哚、同型半胱氨酸和糖基化终末产物(AGEs)等蓄积,以及CKD常见的多种合并症,如动脉粥样硬化、高血压、糖尿病和血脂异常等[17]。这些因素主要通过以下途径影响EPCs和MSCs的功能与活性。(1)血管内皮功能紊乱:多种尿毒症毒素均可通过内皮功能紊乱导致EPCs或MSCs数量减少和功能障碍[23]。一氧化氮(NO)参与了骨髓释放EPCs的过程,其生物活性下降会影响EPCs的动员,导致EPCs数量减少,影响CKD状态下损伤内皮的修复,形成恶性循环[24]。(2)氧化应激和微炎症状态:CKD的合并症及CKD本身或透析治疗均可造成体内的活性氧(ROS)的增加和慢性炎症状态,导致EPCs的功能损伤[25-27]。(3)表观遗传性改变:尿毒症毒素和衰老通过改变基因转录的表观遗传性调控,影响MSCs的功能[28-29]。另外,其他CKD相关状态,如促红细胞生成素(EPO)分泌减少、代谢性酸中毒、肾素-血管紧张素-醛固酮系统的激活也参与了EPCs和MSCs功能和活性损伤[17]。
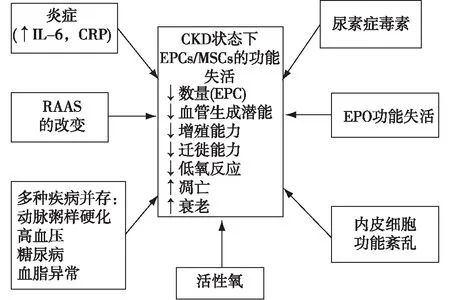
图1 CKD中多种因素导致EPCs和MSCs功能失活CKD:慢性肾脏病;IL-6:白细胞介素6;CRP:C反应蛋白;RAAS:肾素-血管紧张素-醛固酮系统;EPO:促红细胞生成素;EPCs:内皮祖细胞 ;MSCs:间充质干细胞
改善EPCs和MSCs功能的方法
许多常见疾病都会导致 EPCs功能异常,如何改善其数量和功能已成为研究热点(图2)。其中最有效的药物是3-羟基-3-甲基戊二酰辅酶A (HMG-CoA)还原酶抑制剂,可增加EPCs动员,提高其功能并减少细胞凋亡。Vasa等[30]用他汀类药物治疗冠脉疾病4周后,患者体内的循环祖细胞数量升高了3倍。其他在CVD和CKD治疗中常用的药物,例如血管紧张素转化酶抑制剂(ACEI),也能增加EPCs动员,其可能机制为增加NO活性和抑制氧化应激反应。血管紧张素Ⅱ受体拮抗剂(ARB)可活化过氧化物酶增殖体激活受体γ(PPAR-γ)直接作用于EPCs。其他影响EPCs的药物,还包括EPO、钙通道阻滞剂、噻唑烷二酮类、双胍类和二肽基肽酶4(DPP-4)抑制剂等。通过有效的肾脏替代治疗清除尿毒症毒素,例如肾脏移植或是夜间透析,也能提高EPCs的增殖和功能,但并不适用于所有ESRD患者[7]。

图2 CKD时可以增强EPCs和MSCs功能的措施CKD:慢性肾脏病;ACEI:血管紧张素转化酶抑制剂;ARB:血管紧张素Ⅱ受体拮抗剂;CCB:钙离子通道阻滞剂;ESA:促红细胞生成素激活剂;HMG-CoA:3-羟基-3-甲基戊二酰辅酶A还原酶;DPP4:二肽基肽酶4;RRT:肾脏替代治疗;PPAR-γ:过氧化物酶增生物激活受体γ;EPCs:内皮祖细胞 ;MSCs:间充质干细胞
药物和干预措施,诸如改善低氧状态,普伐他汀、罗格列酮或辅酶Q10治疗,以及表观遗传调控等预处理手段[13],均可提高MSCs功能,降低MSCs的衰老和凋亡,经过这样预处理的MSCs和EPCs细胞存活率改善,归巢增加,旁分泌活性增加。另外,考虑细胞存在衰老相关损害,能够清除衰老细胞的新型抗衰老药物(senolytic)可能通过提高邻近细胞结构与功能[31]。
目前存在的问题
对于不同病因、人种、性别和年龄组的CKD患者,仍需更多研究去探索EPCs和MSCs的功能变化。首先,不同病因导致的CKD,其EPCs和MSCs功能可能存在差异。例如,即使肾小球滤过率水平相当,但局限于肾脏的IgA肾病的细胞功能不同于来源于系统性疾病的糖尿病肾病者。因此,在制定治疗方案时,不能仅考虑GFR,还要考虑原发疾病。其次,细胞功能在不同人种间也可能存在差异,比如非裔美国人中的高血压患者体内存在过表达的炎症内皮细胞和细胞因子,致使正常的内皮祖细胞的修复血管功能降低[32],目前尚不明确哪些异常细胞表型可以影响MSCs和EPCs功能,而识别出这类有害细胞,将有助于开展靶向治疗。另外,研究的最终目的是将细胞植入体内,因此,对细胞预处理方案的研究不能仅停留于体外实验阶段,必须进行活体实验,寻找适合细胞植入的最佳体内微环境。
关于干细胞功能异常的研究,仍有一些问题有待解决。(1)CKD患者EPCs数量和功能的下降已得到广泛认可,但MSCs的数量和功能的变化仍不明确。如果能够证实MSCs数量和/或功能存在下降趋势,将为该细胞治疗提供依据。(2)鉴于来源于不同组织(如皮肤、脂肪、骨髓等)的MSCs均表达该细胞的共同特征,其疗效和功能可能体现在对肾脏固有MSCs的修复作用上。(3)与循环EPCs的计数方式不同,MSCs不能直接计数,而需要扩增后再进行计数。另外,虽然以细胞为基础的治疗能够减轻肾小管和血管损伤,但尚不明确其能否逆转肾小球硬化。(4)EPCs和MSCs的部分旁分泌功能是通过释放膜微粒体的方式发挥作用,微粒体中装载着来源于母细胞的基因和蛋白质物质。由于微粒体不可复制,其功能不受细胞凋亡和衰老的影响,从而发挥持久作用,其组织修复作用不受局部运载体增殖情况的影响。尽管如此,仍需对以下问题进行研究,比如细胞或非细胞成分的滞留时间,以及来源于CKD患者细胞的微粒体中是否包含有害成分(如促炎因子)等。
关于细胞治疗方案的选择,是采用EPCs还是MSCs治疗,需要结合病因进行考虑。鉴于EPCs显著促进血管生成的作用,适合于以微血管损伤为主要表现的肾脏疾病,而以炎症和免疫反应为主的疾病更适合采用MSCs治疗。另外,也希望未来的研究能为各种治疗方法提供更具体的操作方案。
小结:干细胞治疗为CKD患者带来了新的希望。在CKD患者干细胞治疗时,需要特别关注患者本身存在的降低MSCs和EPCs疗效的相关因素。特别是MSCs治疗,仍需要更多试验和临床研究来评估可行性和疗效,摸索干预、预防和逆转肾损伤的治疗时机。该研究领域的发展速度,还受制于实验研究的费用和技术。目前,仍需要对细胞表型鉴定、细胞培养基的配制等方法进行标准化,对CKD患者异质性的研究也非常重要。而重中之重,则是找出使细胞功能和受体在体内微环境达到最佳状态的方法。解决这些问题,将有助于开启干细胞治疗的新时代。
1Bradbury BD,Fissell RB,Albert JM,et al.Predictors of early mortality among incident US hemodialysis patients in the Dialysis Outcomes and Practice Patterns Study (DOPPS).Clin J Am Soc Nephrol,2007,2(1):89-99.
2Saran R,Li Y,Robinson B,et al.US Renal Data System 2014 Annual Data Report:Epidemiology of Kidney Disease in the United States.Am J Kidney Dis,2015,66(1 Suppl 1):Svii,S1-305.
3Asahara T,Murohara T,Sullivan A,et al.Isolation of putative progenitor endothelial cells for angiogenesis.Science,1997,275(5302):964-967.
4Urbich C,Aicher A,Heeschen C,et al.Soluble factors released by endothelial progenitor cells promote migration of endothelial cells and cardiac resident progenitor cells.J Mol Cell Cardiol,2005,39(5):733-742.
5Szmitko PE,Fedak PW,Weisel RD,et al.Endothelial progenitor cells:new hope for a broken heart.Circulation,2003,107(24):3093-3100.
6Zhu XY,Urbieta-Caceres V,Krier JD,et al.Mesenchymal stem cells and endothelial progenitor cells decrease renal injury in experimental swine renal artery stenosis through different mechanisms.Stem Cells,2013,31(1):117-125.
7Chan CT,Li SH,Verma S.Nocturnal hemodialysis is associated with restoration of impaired endothelial progenitor cell biology in end-stage renal disease.Am J Physiol Renal Physiol,2005,289(4):F679-684.
8Dominici M,Le BK,Mueller I,et al.Minimal criteria for defining multipotent mesenchymal stromal cells.The International Society for Cellular Therapy position statement.Cytotherapy,2006,8(4):315-317.
9Papazova DA,Oosterhuis NR,Gremmels H,et al.Cell-based therapies for experimental chronic kidney disease:a systematic review and meta-analysis.Dis Model Mech,2015,8(3):281-293.
10Eirin A,Riester SM,Zhu XY,et al.MicroRNA and mRNA cargo of extracellular vesicles from porcine adipose tissue-derived mesenchymal stem cells.Gene,2014,551(1):55-64.
11 Franquesa M,Herrero E,Torras J,et al.Mesenchymal stem cell therapy prevents interstitial fibrosis and tubular atrophy in a rat kidney allograft model.Stem Cells Dev,2012,21(17):3125-3135.
12 Collett JA,Traktuev DO,Mehrotra P,et al.Human adipose stromal cell therapy improves survival and reduces renal inflammation and capillary rarefaction in acute kidney injury.J Cell Mol Med,2017,21(7):1420-1430.
13 Eirin A,Zhu XY,Krier JD,et al.Adipose tissue-derived mesenchymal stem cells improve revascularization outcomes to restore renal function in swine atherosclerotic renal artery stenosis.Stem Cells,2012,30(5):1030-1041.
14 Pan XH,Zhou J,Yao X,et al.Transplantation of induced mesenchymal stem cells for treating chronic renal insufficiency.PLoS One,2017,12(4):e0176273.
15 Chen YT,Cheng BC,Ko SF,et al.Value and level of circulating endothelial progenitor cells,angiogenesis factors and mononuclear cell apoptosis in patients with chronic kidney disease.Clin Exp Nephrol,2013,17(1):83-91.
16 Jie KE,Zaikova MA,Bergevoet MW,et al.Progenitor cells and vascular function are impaired in patients with chronic kidney disease.Nephrol Dial Transplant,2010,25(6):1875-1882.
17 Hickson LJ,Eirin A,Lerman LO.Challenges and opportunities for stem cell therapy in patients with chronic kidney disease.Kidney Int,2016,89(4):767-778.
18 Roemeling-van RM,Reinders ME,de Klein A,et al.Mesenchymal stem cells derived from adipose tissue are not affected by renal disease.Kidney Int,2012,82(7):748-758.
19 Reinders ME,Roemeling-van RM,Khairoun M,et al.Bone marrow-derived mesenchymal stromal cells from patients with end-stage renal disease are suitable for autologous therapy.Cytotherapy,2013,15(6):663-672.
20 Yamanaka S,Yokote S,Yamada A,et al.Adipose tissue-derived mesenchymal stem cells in long-term dialysis patients display downregulation of PCAF expression and poor angiogenesis activation.PLoS One,2014,9(7):e102311.
21 Klinkhammer BM,Kramann R,Mallau M,et al.Mesenchymal stem cells from rats with chronic kidney disease exhibit premature senescence and loss of regenerative potential.PLoS One,2014,9(3):e92115.
22 Noh H,Yu MR,Kim HJ,et al.Uremia induces functional incompetence of bone marrow-derived stromal cells.Nephrol Dial Transplant,2012,27(1):218-225.
23 Argiles A,Burtey S.Does uremia cause vascular dysfunction? Kidney Blood Press Res,2011,34(4):284-290.
24 Chen YH,Lin SJ,Lin FY,et al.High glucose impairs early and late endothelial progenitor cells by modifying nitric oxide-related but not oxidative stress-mediated mechanisms.Diabetes,2007,56(6):1559-1568.
25 Hambali Z,Ahmad Z,Arab S,et al.Oxidative stress and its association with cardiovascular disease in chronic renal failure patients.Indian J Nephrol,2011,21(1):21-25.
26 Ramirez R,Carracedo J,Merino A,et al.Microinflammation induces endothelial damage in hemodialysis patients:the role of convective transport.Kidney Int,2007,72(1):108-113.
27 Callaghan MJ,Ceradini DJ,Gurtner GC.Hyperglycemia-induced reactive oxygen species and impaired endothelial progenitor cell function.Antioxid Redox Signal,2005,7(11-12):1476-1482.
28 Lanza D,Perna AF,Oliva A,et al.Impact of the uremic milieu on the osteogenic potential of mesenchymal stem cells.PLoS One,2015,10(1):e0116468.
29 Kuang W,Xu X,Lin J,et al.Functional and Molecular Changes of MSCs in Aging.Curr Stem Cell Res Ther,2015,10(5):384-391.
30 Vasa M,Fichtlscherer S,Aicher A,et al.Number and migratory activity of circulating endothelial progenitor cells inversely correlate with risk factors for coronary artery disease.Circ Res,2001,89(1):E1-7.
31 Zhu Y,Tchkonia T,Pirtskhalava T,et al.The Achilles' heel of senescent cells:from transcriptome to senolytic drugs.Aging Cell,2015,14(4):644-658.
32 Eirin A,Zhu XY,Woollard JR,et al.Increased circulating inflammatory endothelial cells in blacks with essential hypertension.Hypertension,2013,62(3):585-591.
