脑微出血与抗栓治疗
2018-03-28崔丽英
倪 俊,崔丽英,2
1中国医学科学院 北京协和医学院 北京协和医院神经科, 北京 100730 2中国医学科学院神经科学中心, 北京 100730
脑微出血(cerebral microbleeds,CMBs),作为脑小血管病的出血性影像学标志物之一,是指慢性小灶性血液分解产物(主要物质为含铁血黄素)沉积在脑组织内形成的微小病灶。对于CMBs的认识始于磁共振梯度回波T2*成像(T2*-gradient echo imaging,T2*-GRE)的临床应用,因局部沉积的含铁血黄素产生顺磁性效应导致T2*呈现低信号。近年来随着磁敏感加权成像技术在临床的广泛应用,CMBs已得到越来越多关注,成为近年来脑血管病领域的研究热点。作为一种在老年人群及卒中患者影像学检查中的常见标志物,CMBs的存在一定程度上影响了临床抗栓决策(包括抗血小板、抗凝及溶栓),值得临床医师关注。本文将结合文献及临床诊治经验,从以下几个方面阐述CMBs及其与抗栓治疗的相关性。
1 脑微出血的定义和历史沿革
CMBs的概念最早由Offenbacher等[1]于1996年提出,在120例出血性卒中患者中发现27例伴有多发磁共振T2*-GRE信号缺失,并认为这种信号缺失与脑内小灶血液分解产物的堆积有关。同年,Greenberg等[2]进一步描述了脑淀粉样血管病(cerebral amyloid angiopathy,CAA)相关脑叶出血患者影像学上存在多发CMBs。1999年,Fazekas等[3]对出血性卒中患者进行尸检,发现这些影像学上的CMBs病理多数为局部富含含铁血黄素的吞噬细胞,进一步明确了影像学所见与脑内小灶出血后含铁血黄素沉积有关。近期发表的尸检脑切片7T-MRI研究描述了CMBs的病理改变,结果显示15个影像学上的CMBs,其中11个病理为出血及出血后改变、1个为海绵状血管瘤、3个为血管壁纤维素样坏死,提示影像所见的CMBs病理可能具有一定异质性[4]。尽管如此,基于影像学进行CMBs识别、诊断及临床研究已逐渐被认可。目前CMBs公认的定义是磁敏感加权成像(susceptibility weighted imaging,SWI)或T2*-GRE呈现圆形或卵圆形低信号(非线型),T2*-GRE呈现放大效应,一般T1或T2加权序列不显示(但临床研究中发现部分CMBs在T2上可表现为低信号,与MRI参数和成像条件有关),CMBs体积的一半以上被脑实质包绕,除外其他类似病灶(如铁/钙沉积、骨质、静脉影等)[5](图1)。
2 脑微出血的流行病学
尽管CMBs被认为是一类常见的脑小血管病相关出血性影像学标志物,但在正常老年人群中,约3%~7%的患者可在影像学检查时发现无症状CMBs[6],且患病率随年龄增长而增加,年龄是CMBs最重要的危险因素,此外,MRI参数和条件也会影响CMBs的识别率。在鹿特丹社区人群影像横断面研究中,较早报道的CMBs患病率高达23.5%,可能与这组人群平均年龄高(69.6岁)及使用敏感性高的3D-SWI扫描有关[7]。在疾病群体中,CMBs的分布亦存在差异,在缺血性卒中人群中,CMBs的患病率为35%~71%,而在出血性卒中人群中患病率更高,可达50%~80%[6]。虽然多数CMBs并未导致相关临床症状,但提示患者存在不同病因的脑小血管病病变基础,如高血压小动脉病变或CAA,因此一定负荷的CMBs可能增加出血性卒中和缺血性卒中风险,临床上需引起重视。
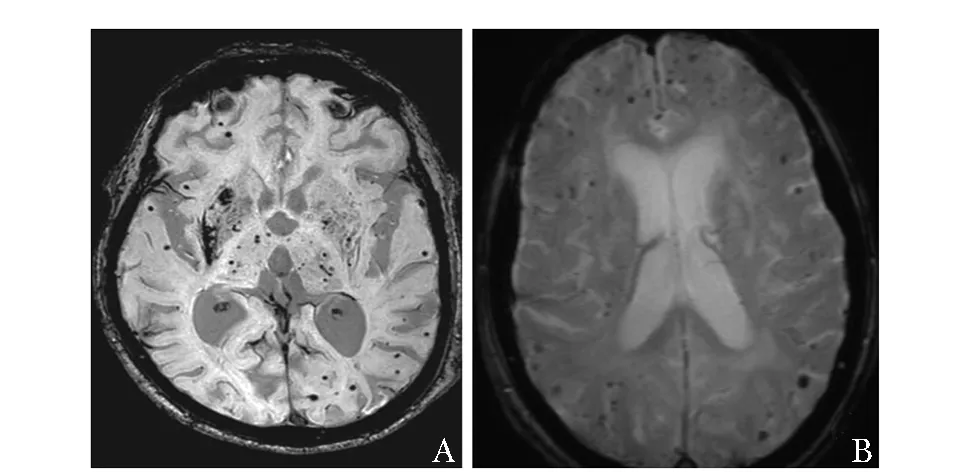
图 1 脑微出血的影像学表现A.磁敏感加权成像示基底节区和脑叶皮层、皮层下多发小灶低信号,提示微出血,右侧基底节陈旧出血性卒中病灶提示高血压相关脑小血管病为主;B.磁共振梯度回波T2*成像示双侧脑叶皮层多发小灶低信号,提示微出血为脑淀粉样血管病相关可能
3 脑微出血的病因及临床意义
多种疾病或病因可导致CMBs的发生。目前公认最常见的两种病因是高血压小动脉病变和CAA。高血压小动脉病变所致CMBs常分布于脑深部包括基底节区、丘脑和脑干(图1A),有时累及脑叶和小脑,与病理上高血压常累及深部穿支动脉及其分支有关;CAA相关CMBs常位于脑叶(图1B),且后部(枕叶)受累更重,与CAA为进行性β淀粉样蛋白沉积于皮层和柔脑膜的小血管管壁且后部受累更重相关[5]。高分辨7T-MRI研究发现,这些位于脑叶的CMBs绝大多数位于皮层[8]。针对局限脑叶CMBs对CAA的诊断价值,2015年发表的一项CMBs影像与病理对照研究结果显示,对于医院人群,局限脑叶CMBs对CAA的诊断具有较高敏感性、特异性及阳性预测值[9],但迄今并未将局限脑叶CMBs写入CAA的波士顿诊断标准中。其他可导致CMBs的原因包括危重症疾病累及中枢神经系统[10]、弥漫性轴索损伤[11]、高海拔脑水肿[12]、放射性脑损伤[13]、感染性心内膜炎[14]、血栓性血小板减少性紫癜[15]等,不同原因所致的CMBs在影像学分布特征上存在差异,了解这些分布特征对于病因诊断及进一步防治具有重要意义。
4 抗栓药使用与脑微出血的患病率
早期研究发现,与未使用抗栓药相比,使用抗栓药的患者CMBs的患病率明显增加,这一观点曾一度被质疑,认为临床使用抗栓药的患者多数具有更多的心血管病危险因素,这些危险因素也可能是导致CMBs增加的原因。然而,鹿特丹社区人群影像横断面研究(n=1062)发现,CMBs患病率为23.5%,抗血小板治疗患者CMBs的患病率高于未使用患者(OR=1.71,95% CI:1.21~2.41),且在排除既往卒中史及调整心血管病危险因素后,两组CMBs患病率仍具有显著差异。另一项系统回顾分析亦得出相似结论:CMBs在使用抗血小板治疗的出血性卒中患者中较未使用抗栓药物治疗的患者中更常见(OR= 1.70,95% CI:1.30~2.30,P<0.001)[16],证明与不使用抗血小板药物相比,使用抗栓药物确实增加CMBs的患病率[17]。有关华法林对CMBs患病率的影响,在针对出血性卒中患者的研究中发现,华法林相关的CMBs患病率较其他原因更高[16],提示华法林可增加CMBs的患病率,但在缺血性卒中和短暂性脑缺血发作(transient ischemic attack,TIA)人群中并未发现相似结论[16,18]。
5 脑微出血与卒中发生/复发风险
CMBs作为危险因素同时增加缺血性和出血性卒中的风险,且这种风险随年龄增长逐渐增加。不同人群中,CMBs预测卒中风险均有研究报道。
在社区人群中,来自日本的老年人群研究共入组2102人,基线脑微出血患病率4.4%,平均随访3.6年,发现CMBs预测出血性卒中的风险比(hazard ratio,HR)为50.2(95% CI:16.7~150.9),预测缺血性卒中的HR为4.48(95% CI:2.20~12.22),尽管如此,CMBs患者出血性卒中的绝对风险仍相对较低(2~3/1000人·年)[19],因此其临床意义仍需进一步评估。迄今最大的影像前瞻性队列研究即鹿特丹社区人群研究[20],基线4759人中CMBs占18.7%,平均随访4.9年,93人发生卒中(2.0%),结果显示基线存在CMBs增加总的卒中风险(HR=1.93,95% CI:1.25~2.99),且多发CMBs使卒中风险进一步增加,而CAA相关局限脑叶CMBs仅增加出血性卒中风险(HR=5.27,95% CI:1.38~20.23)。这些前瞻性研究均提示,与基线无CMBs的患者相比,存在CMBs及其负荷同时增加缺血性和出血性卒中风险,而局限脑叶的CMBs可能仅预测出血性卒中风险。
在缺血性卒中队列中进行的CMBs与未来卒中风险的研究也得出了相似结论。一项荟萃分析纳入已发表的10个队列共3067例卒中/TIA患者,评估CMBs与卒中风险的关系,发现存在CMBs与任何类型的卒中复发均显著相关(OR=2.25,95% CI:1.70~2.98,P<0.0001),进一步按照种族进行亚组分析发现,亚洲人群CMBs与出血性卒中关系更密切,而在欧美人群中,CMBs主要增加缺血性卒中复发风险,提示人种差异可能影响了CMBs对卒中的预测价值[21]。近期一项共纳入5068例缺血性卒中患者(其中79%口服抗血小板药物,15%抗凝治疗)的荟萃分析结果显示,与基线无CMBs患者相比,存在CMBs同时增加缺血性和出血性卒中风险,且风险度随CMBs的负荷增加而增加,但出血性卒中风险增加幅度更大[22]。
此外,对于CMBs是否影响出血性卒中患者复发风险,近期一项纳入包括1306例出血性卒中患者(325例为CAA相关)共10个研究的荟萃分析结果显示,基线存在CMBs或CMBs负荷与出血复发显著相关;进一步按照CMBs的部位进行分析,任何负荷的脑叶CMBs可预测出血复发,而对于深部CMBs,仅高负荷CMBs(>10个)才能预测出血复发[23],提示不同病因/机制的CMBs对出血性卒中患者复发的预测价值不同,进一步临床决策可能存在差异。
6 脑微出血与抗栓相关出血风险
CMBs增加抗血小板相关出血风险已有研究报道。2003年香港学者报道了使用阿司匹林的患者中,出血性卒中组较无出血性卒中组CMBs患病率更高(19%比7%,P<0.001),负荷更重(平均CMBs数13.3比0.4,P<0.001),因此认为CMBs可能是抗血小板相关出血性卒中的危险因素[24]。2010年,来自欧洲的病例对照研究得到相似的结论,调整年龄、性别及高血压后CMBs在使用阿司匹林合并出血性卒中组显著高于阿司匹林无出血性卒中组,同时发现脑叶CMBs可独立预测抗血小板治疗相关出血性卒中的风险(OR=1.42)[25]。上述研究共同之处是CMBs多位于脑叶,提示CAA的可能性,推测CAA可能增加抗血小板相关出血性卒中的风险。
长期以来,非瓣膜房颤口服华法林或新型口服抗凝药预防缺血性卒中已被广泛认可且被指南推荐。然而随之而来的抗凝相关出血性卒中值得关注。抗凝相关出血性卒中的危险因素包括年龄、抗凝药物剂量、高血压、脑血管病病史、CAA、CYP450基因多态性、合并抗血小板治疗和CMBs等[26]。与基线期影像学上无CMBs的患者相比,存在CMBs的患者抗凝治疗后出血性卒中的风险显著增加。近期一项CMBs与抗凝相关出血性卒中关系的荟萃分析,纳入8个中心共1552例房颤伴卒中接受抗凝治疗患者的结果显示,与无CMBs相比,基线存在CMBs(OR= 2.68, 95% CI:1.19~6.01,P=0.017)以及存在≥5个CMBs(OR=5.50, 95% CI: 2.07~14.66,P=0.001)的患者抗凝治疗相关年出血性卒中风险均显著增加。进一步针对CMBs分布进行分析显示,仅局限脑叶的CMBs与出血风险增加相关(OR=2.88, 95% CI:1.14~7.23,P=0.025),深部CMBs与抗凝后出血性卒中的发生无显著相关性,提示临床上多发局限于脑叶的CMBs患者抗凝治疗的出血风险高,值得关注[27]。另一项纳入1460例出血性卒中和3817例脑梗死/TIA患者的系统综述,逐个病例对比分析发现,CMBs在华法林相关出血性卒中中较自发性出血性卒中组更常见(OR=2.7,95% CI: 1.6~4.4,P<0.001)[16]。这些研究提供了华法林治疗可为存在CMBs的患者带来更高风险的间接证据。
CMBs是否增加溶栓后出血风险也是近年来备受争论的临床问题,早期来自巴西的570例溶栓患者汇总分析认为CMBs并不增加溶栓后出血风险[28],可能的解释是影像学条件限制了CMBs 的识别。2015年[29]和2016年[30]两项荟萃分析分别纳入8个和9个溶栓队列研究,结果一致显示基线存在CMBs可独立预测溶栓后出血风险,且随CMBs负荷增加,出血风险进一步增加。虽然结论显而易见,但CMBs所致出血风险增加是否能抵消溶栓带来的获益,仍有待进一步研究。另一项研究发现,CMBs并不影响卒中溶栓3个月功能预后[31]。值得注意的是,局限脑叶的CMBs高度提示CAA可能[9],理论上溶栓后出血风险更高,临床是否应避免对CAA患者进行溶栓治疗仍无明确证据,因此,在缺乏前瞻性随机对照研究前,指南并未推荐溶栓前常规进行磁敏感序列评估多发脑叶微出血的存在。但在临床溶栓决策时,对于既往影像存在多发局限脑叶CMBs或明确诊断CAA的患者,应尽可能避免溶栓。
7 脑微出血患者抗栓治疗的获益与风险
CMBs患者长期抗栓治疗可增加出血性卒中风险,但由于抗血小板或抗凝治疗明确减少非心源性或心源性卒中复发风险,因此CMBs增加的出血风险是否已超过抗栓治疗获益尚未明确,是亟待回答的临床难题,需要更多量化数据进行评估。有限的证据表明,CMBs的部位和负荷是决定患者能否从长期抗栓治疗中获益的重要因素。2008年,韩国Soo等[32]对908例脑梗死接受抗栓治疗的患者进行平均26.6个月的随访,试图分析存在CMBs卒中抗栓治疗的获益和风险比,结果发现即使基线存在CMBs,卒中患者仍能从二级预防的抗栓治疗中获益;但随着CMBs数量增加,相关出血和死亡风险随之显著增加,尤其当CMBs超过5个时,风险可超过抗栓获益。来自欧洲的一项前瞻性队列研究共入组487例急性卒中或TIA患者,发现基线CMBs卒中复发风险高于出血性卒中风险[33]。上述结论仍需扩大样本量的前瞻性研究进一步证实。
此外,CMBs的分布也是影响抗栓获益与出血风险的重要因素,高血压小动脉病变和CAA所致CMBs的病理机制及临床表型存在显著差异,高血压相关小动脉病变是出血性和缺血性卒中的共同危险因素,高血压同时可导致大动脉粥样硬化继而增加缺血性卒中风险,这部分患者抗栓治疗的需求及获益均明显增加,鉴于此,患者即使存在深部或脑干CMBs,由于其潜在的抗栓获益大于出血风险,因此不影响二级预防抗栓治疗决策,但为了降低出血性卒中风险,控制其他增加出血风险的危险因素必要且可行,如严格控制血压、戒烟、戒酒及避免药物滥用等。另一方面,CAA所致的局限脑叶CMBs,易导致症状性脑叶出血[34],而CAA本身发生缺血性卒中并不常见,因此,局限脑叶CMBs的CAA患者并不能从抗栓中获益,反而增加出血性卒中的风险。但是由于CAA的老年人可能同时合并动脉粥样硬化及血栓风险,临床上可能存在抗栓治疗的需求,因此更需权衡抗栓的获益风险比,决策困难。由于迄今尚无局限脑叶CMBs或CAA的患者抗栓治疗与未来获益风险的前瞻性研究发表,临床仍需个体化评估抗栓的必要性和出血风险,以采取合理的治疗决策。
对于抗栓必要性和卒中风险的综合评估,临床上可应用包括针对TIA早期卒中发生风险的ABCD2评分,针对非瓣膜性房颤卒中风险评估的CHA2DS2-VASc评分,并结合影像学的卒中病因分型等综合评估抗栓治疗需求和获益,而房颤患者抗凝治疗的出血风险可应用HAS-BLED评分量表评估[35],进行影像学检查评估CMBs的部位及负荷、白质高信号程度,同时评估血压、饮酒史等可能的出血风险,综合上述因素对患者进行血栓和出血风险的全面评估,从而个体化决策治疗方案。例如一例非瓣膜房颤需要抗凝的患者,CMBs并不能作为抗凝治疗的禁忌,但如果多发局限脑叶CMBs,提示出血风险高,可能抵消华法林治疗的临床获益,可选择出血风险较小的新型口服抗凝药或左心耳经皮封堵术,并严格监测和控制血压,使患者最大程度获益[36]。
8 小结
CMBs的存在可同时增加出血性和缺血性卒中风险,此时抗血小板、抗凝和溶栓治疗进一步增加出血性卒中风险,但已有证据并未明确这些增加的出血风险是否超过抗栓治疗带来的获益。因此,2017年美国卒中学会发表的关于无症状脑血管病的科学声明指出,CMBs的存在并不能改变现有的一级预防和二级预防总的抗栓决策,抗栓、抗凝或溶栓治疗前无需常规磁敏感序列筛查CMBs[36]。但既往证据和经验均提示,局限脑叶的CMBs以及较高的CMBs负荷使患者抗栓治疗后出血性卒中风险显著增加,部分患者抗栓治疗的获益可能被出血风险抵消,临床工作中识别出血风险高的患者并给予个体化临床决策非常关键。期待正在进行的CROMIS- 2(Clinical Relevance of Microbleeds in Stroke- 2)研究可以回答CMBs与卒中及抗栓治疗的更多问题[37]。未来针对CMBs对抗栓治疗获益和风险影响的大样本前瞻性随机双盲对照试验,能够更加精准地指导临床工作。
[1] Offenbacher H, Fazekas F, Schmidt R, et al. MR of cerebral abnormalities concomitant with primary intracerebral hema-tomas[J]. AJNR Am J Neuroradiol, 1996,17:573- 578.
[2] Greenberg SM, Finklestein SP, Schaefer PW. Petechial hemorrhages accompanying lobar hemorrhage: detection by gradient-echo MRI[J]. Neurology, 1996,46:1751- 1754.
[3] Fazekas F, Kleinert R, Roob G, et al. Histopathologic analysis of foci of signal loss on gradient-echo T2*-weighted MR images in patients with spontaneous intracerebral hemorrhage: evidence of microangiopathy-related microbleeds[J]. AJNR Am J Neuroradiol, 1999,20:637- 642.
[4] van Veluw SJ, Biessels GJ, Klijn CJ, et al. Heterogeneous histopathology of cortical microbleeds in cerebral amyloid angiopathy[J]. Neurology, 2016,86:867- 871.
[5] Greenberg SM, Vernooij MW, Cordonnier C, et al. Cerebral microbleeds: a guide to detection and interpretation[J]. Lancet Neurol, 2009,8:165- 174.
[6] Cordonnier C, Al-Shahi Salman R, Wardlaw J. Spontaneous brain microbleeds: systematic review, subgroup analyses and standards for study design and reporting[J]. Brain, 2007,130:1988- 2003.
[7] Vernooij MW, van der Lugt A, Ikram MA, et al. Prevalence and risk factors of cerebral microbleeds: the Rotterdam scan study[J]. Neurology, 2008,70:1208- 1214.
[8] Ni J, Auriel E, Martinez-Ramirez S, et al. Cortical localization of microbleeds in cerebral amyloid angiopathy: an ultra high-field 7T MRI study[J]. J Alzheimers Dis, 2015,43:1325- 1330.
[9] Martinez-Ramirez S, Romero JR, Shoamanesh A, et al. Diagnostic value of lobar microbleeds in individuals without intracerebral hemorrhage[J]. Alzheimers Dement, 2015,11:1480- 1488.
[10] Fanou EM, Coutinho JM, Shannon P, et al. Critical illness-associated cerebral microbleeds[J]. Stroke,2017,48:1085- 1087.
[11] Moenninghoff C, Kraff O, Maderwald S, et al. Diffuse axonal injury at ultra-high field MRI[J]. PLoS One, 2015,10:e0122329.
[12] Schommer K, Kallenberg K, Lutz K, et al. Hemosiderin deposition in the brain as footprint of high-altitude cerebral edema[J]. Neurology, 2013,81:1776- 1779.
[13] Bian W, Hess CP, Chang SM, et al. Susceptibility-weighted MR imaging of radiation therapy-induced cerebral microbleeds in patients with glioma: a comparison between 3T and 7T[J]. Neuroradiology, 2014,56:91- 96.
[14] Malhotra A, Schindler J, Mac Grory B, et al. Cerebral microhemorrhages and meningeal siderosis in infective endocarditis[J]. Cerebrovasc Dis, 2017,43:59- 67.
[15] Noorbakhsh-Sabet N, Zand R. Thrombotic thrombocytopenic purpura with concomitant progressive cerebral microbleeds[J]. J Stroke Cerebrovasc Dis, 2016,25:e214-e215.
[16] Lovelock CE, Cordonnier C, Naka H, et al. Antithrombotic drug use, cerebral microbleeds, and intracerebral hemorrh-age: a systematic review of published and unpublished studies[J]. Stroke, 2010,41:1222- 1228.
[17] Vernooij MW, Haag MD, van der Lugt A, et al. Use of antithrombotic drugs and the presence of cerebral microbleeds: the Rotterdam scan study[J]. Arch Neurol, 2009,66:714- 720.
[18] Orken DN, Kenangil G, Uysal E, et al. Cerebral microbleeds in ischemic stroke patients on warfarin treatment[J]. Stroke, 2009,40:3638- 3640.
[19] Bokura H, Saika R, Yamaguchi T, et al. Microbleeds are associated with subsequent hemorrhagic and ischemic stroke in healthy elderly individuals[J]. Stroke, 2011,42:1867- 1871.
[20] Akoudad S, Portegies ML, Koudstaal PJ, et al. Cerebral microbleeds are associated with an increased risk of stroke: the Rotterdam study[J]. Circulation, 2015,132:509- 516.
[21] Charidimou A, Kakar P, Fox Z, et al. Cerebral microbleeds and recurrent stroke risk: systematic review and meta-analysis of prospective ischemic stroke and transient ischemic attack cohorts[J]. Stroke, 2013,44:995- 1001.
[22] Wilson D, Charidimou A, Ambler G, et al. Recurrent stroke risk and cerebral microbleed burden in ischemic stroke and TIA: a meta-analysis[J]. Neurology, 2016,87:1501- 1510.
[23] Charidimou A, Imaizumi T, Moulin S, et al. Brain hemor-rhage recurrence, small vessel disease type, and cerebral microbleeds: a meta-analysis[J]. Neurology, 2017,89:820- 829.
[24] Wong KS, Chan YL, Liu JY, et al. Asymptomatic micro-bleeds as a risk factor for aspirin-associated intracerebral hemorrhages[J]. Neurology, 2003,60:511- 513.
[25] Gregoire SM, Jager HR, Yousry TA, et al. Brain microbleeds as a potential risk factor for antiplatelet-related intracerebral haemorrhage: hospital-based, case-control study[J]. J Neurol Neurosurg Psychiatry, 2010,81:679- 684.
[26] Grysiewicz R, Gorelick PB. Incidence, mortality, and risk factors for oral anticoagulant-associated intracranial hemorrh-age in patients with atrial fibrillation[J]. J Stroke Cerebro-vasc Dis, 2014,23:2479- 2488.
[27] Charidimou A, Karayiannis C, Song TJ, et al. Brain microbleeds, anticoagulation, and hemorrhage risk: Meta-analysis in stroke patients with AF[J]. Neurology, 2017,89:2317- 2326.
[28] Fiehler J, Albers GW, Boulanger JM, et al. Bleeding risk analysis in stroke imaging before thrombolysis (BRASIL): pooled analysis of T2*-weighted magnetic resonance imaging data from 570 patients[J]. Stroke, 2007,38:2738- 2744.
[29] Charidimou A, Shoamanesh A, Wilson D, et al. Cerebral microbleeds and postthrombolysis intracerebral hemorrhage risk updated meta-analysis[J]. Neurology, 2015,85:927- 924.
[30] Tsivgoulis G, Zand R, Katsanos AH, et al. Risk of symptomatic intracerebral hemorrhage after intravenous thrombolysis in patients with acute ischemic stroke and high cerebral microbleed burden: a Meta-analysis[J]. JAMA Neurol, 2016,73:675- 683.
[31] Turc G, Sallem A, Moulin S, et al. Microbleed status and 3-month outcome after intravenous thrombolysis in 717 patients with acute ischemic stroke[J]. Stroke, 2015,46:2458- 2463.
[32] Soo YO, Yang SR, Lam WW, et al. Risk vs benefit of anti-thrombotic therapy in ischaemic stroke patients with cerebral microbleeds[J]. J Neurol, 2008,255:1679- 1686.
[33] Thijs V, Lemmens R, Schoofs C, et al. Microbleeds and the risk of recurrent stroke[J]. Stroke, 2010,41:2005- 2009.
[34] van Etten ES, Auriel E, Haley KE, et al. Incidence of symptomatic hemorrhage in patients with lobar microbleeds[J]. Stroke, 2014,45:2280- 2285.
[35] Wang Z, Soo YO, Mok VC. Cerebral microbleeds: is antithrombotic therapy safe to administer?[J]. Stroke, 2014,45:2811- 2817.
[36] Smith EE, Saposnik G, Biessels GJ, et al. Prevention of stroke in patients with silent cerebrovascular disease: a scientific statement for healthcare professionals from the American Heart Association/American Stroke Association[J]. Stroke, 2017,48:e44- e71.
[37] Charidimou A, Wilson D, Shakeshaft C, et al. The clinical relevance of microbleeds in stroke study (CROMIS- 2): rationale, design, and methods[J]. Int J Stroke, 2015,10:155- 161.
