2型糖尿病患者血清25(OH)D浓度及其与骨代谢指标关系研究
2018-01-19孙春梅李子玲
孙春梅,李子玲⋆,徐 芳
(内蒙古包钢医院,内蒙古 包头 014010)
糖尿病作为以慢性血葡萄糖水平增高为特征的代谢性疾病。已成为继肿瘤、冠心病、脑血管疾病之外的第四大危害人类健康的疾病,据WHO统计目前全世界有超过1.5亿的糖尿病患者,国际糖尿病联盟预计到2025年全球将有超过3.8亿的糖尿病患者,其中75%的患者分布在诸如我国这类发展中国家[1]。
糖尿病作为一种长期、慢性的疾病,为我国的经济和发展带来了沉重的负担。长期的三大物质代谢紊乱导致全身各个系统的功能障碍,骨代谢障碍也是其中一种。骨质疏松是当今社会严重危害人类健康水平和生活质量的慢性隐匿性疾病之一,由于知晓率和重视程度欠缺,导致其骨折的风险明显增加。而糖尿病患者中有大约50%的患者合并有骨质疏松,由于其致残率较高,受较多因素影响,有效的预防和治疗骨质疏松已成为目前医学界所面临的刻不容缓的问题。
传统的诊断骨质疏松金标准的双能X线法虽然其特异性较高,但不能在早期发现、及时诊断,以致延误治疗。我们通过对2型糖尿病患者血清PTH、25(OH)D、P1NP、β-CTX及OC进行测定,以探讨在骨质疏松的发生发展过程中骨转换指标如何与糖尿病的发生发展相互关联,以期在临床工作中尽早发现骨代谢异常患者,早期干预治疗,提高患者的生活质量。
1 研究对象与方法
1.1 研究对象
2014年6月~2014年12月于内蒙古包钢医院内分泌科住院的2型糖尿病患者共166例,其中男性89例,平均年龄61.65±10.66岁,女性77例,均为绝经后女性,平均年龄63.16±9.11岁。
1.2 分组
1.2.1 按病程分组
病程<10年组:96例,其中女性44例,男性52例。
病程≥10年组:70例,其中女性33例,男性37例。
1.2.2 按照骨密度分组
骨质疏松组(T值≤-2.5):45例;骨量减少组(-2.5<T值<-1.0):56例;骨量正常组(T值≥-1.0):65例。
1.3 数据的采集
所有受试者测量身高、体重,计算体重指数。检测空腹血糖、总胆固醇、甘油三酯、低密度脂蛋白胆固醇、高密度脂蛋白胆固醇,尿素、肌酐、血钙、磷、碱性磷酸酶,甲状旁腺素、25(OH)D,糖化血红蛋白,骨密度测定(双能X线骨密度测定仪),应用酶联免疫吸附测定法测定P1NP,β-CTX,OC水平。
1.4 统计学处理
采用SPSS 17.0统计软件对数据进行处理。呈正态分布的计量资料采用均数±标准差表示。两组均数的比较采用t检验。多组间均数的比较采用方差分析,相关性分析采用Pearson test进行。P<0.05为差异有统计学意义。
2 结 果
(1)骨质疏松组年龄(70.11±7.30岁)较骨量减少组年龄(62.29±9.23岁)偏大,骨量减少组年龄较骨量正常组年龄(57.03±8.85岁)偏大(均P<0.05),骨质疏松组病程(11.51±7.31年)较骨量减少组(8.1 3±7.1 4年)和骨量正常组(5.89±5.25年)均偏高(P<0.05);病程≥10年组患者OC水平(744.06±215.75 ng/L)明显降低(病程<10年组OC水平826.59±204.16 ng/L)(P<0.05)。
(2)骨质疏松组25(OH)D水平(8.08±7.82 ng/L)较骨量减少组(9.95±8.18 ng/L)降低,骨量减少组较骨量正常组(18.20±12.13 ng/L)降低(P<0.05);骨量正常组P1NP(16.88±2.66 ug/L)、β-CTX(835.98±234.90 ng/L)浓度较骨质疏松组(P1NP18.11±2.95 ug/L、β-CTX 964.47±210.90 ng/L)及骨量减少组(P1NP18.16±2.52 ug/L、β-CTX859.75±169.79 ng/L)降低(P<0.05);骨质疏松组OC浓度(747.84±217.30 ng/L)较骨量正常组(868.57±202.88 ng/L)和骨量减少组(788.38±199.63 ng/L)降低(P<0.05);骨质疏松组PTH(68.78±27.54 pg/ml)较骨量正常组(54.56±25.00 pg/ml)明显增高(P<0.05)。
(3)男性P1NP(17.16±2.74 ug/L)、β-CTX(873.22±220.73 ng/L)均低于女性组P1NP(18.21±2.67 ug/L)、β-CTX(956.61±187.63 ng/L)(P<0.05)。
(4)25(OH)D与BMI呈显著负相关(P<0.05);OC浓度与HDL呈显著负相关(P<0.05);OC浓度与维生素D呈显著负相关(P<0.05)。见表1。
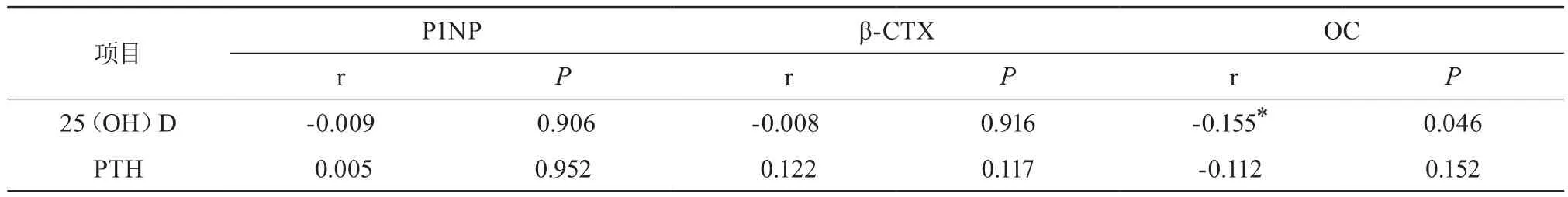
表1 25(OH)D、PTH与P1NP、β-CTX、OC之间的相关分析
3 讨 论
糖尿病人发生骨质疏松是普遍存在的病理过程[2]。有流行病学调查显示,糖尿病患病率呈逐年快速增涨的趋势,预计我国糖尿病性骨质疏松患病人数到2025年将达到2300万。糖尿病性骨质疏松(DOP)为继发性骨质疏松的一种,已成为当今社会严重危害人类健康水平和生活质量的慢性隐匿性疾病之一,成为世界范围内广泛关注的严重社会问题。其发生机制较为复杂,目前认为主要与遗传因素[3-5]、胰岛素缺乏与高血糖、糖尿病慢性并发症及某些口服降糖药[6-7]有关。
目前对于2型糖尿病是否能导致骨质疏松或骨量减少尚无统一结论,本文对2型糖尿病患者就部分骨转换指标进行测定,为糖尿病性骨质疏松的早期诊断提供临床资料。
全端骨钙素(OC)是成骨细胞分泌的一种特异性非胶原蛋白。有研究发现[8-9]糖尿病患者在病程初期,其体内未羧化的骨钙素随血糖的升高而增高,随病情进展其含量下降,与胰岛素的敏感性呈正相关,是2型糖尿病的独立保护因素。因此OC可在一定程度上可预测骨密度的量,对骨质疏松的存在做初步预测,间接预测骨折的发生情况。本研究将2型糖尿病患者按病程分为病程≥10年组和病程<10年组,发现病程≥10年组患者OC浓度明显降低,差异具有统计学意义,这说明OC的浓度随病程的延长呈现下降趋势。且在糖尿病骨量正常组、合并有骨量下降及骨质疏松组比较,OC浓度呈现出递减的趋势。综上,高血糖是导致糖尿病患者OC下降,进而出现骨量下降、骨质疏松的主要因素。相关性分析发现血清OC浓度与高密度脂蛋白呈负相关,这与国外学者KanazawaI等[10]的研究相一致。本研究还发现血清OC水平与25(OH)D呈负相关,这与裴育等[11]的研究相一致,但也有研究结果提示二者并无明显相关性[12]。对于OC如何在人体的能量代谢中发挥作用,以及其影响因素及作用机制尚待探索。
骨基质主要由胶原组成,其中1型胶原的含量占90%以上,血清P1CP、P1NP浓度的变化能特异地反映1型胶原的代谢水平,反映骨的合成代谢,而PINP是骨形成更为特异和敏感的指标。β-CTX是I型胶原的降解产物,测定血β-CTX的含量和变化可以用来评价骨吸收。关于P1NP和β-CTX与2型糖尿病的关系目前的研究较少,且尚未形成统一的观点。本研究显示在2型糖尿病患者病程≥10年组与病程<10年组的患者P1NP、β-CTX水平无明显差异,提示这两项指标未随病程改变发生变化;在2型糖尿病患者根据骨密度T值所分各组中,骨质疏松组和骨量减少组的P1NP和β-CTX均较骨量正常组偏高。另外,女性糖尿病患者P1NP和β-CTX均高于男性,且差异有统计学意义。我国学者赵和平等[13]通过对137例绝经女性进行P1NP和β-CTX的测定认为其与雌激素水平呈负相关,绝经后女性雌激素水平均较低,这可能是女性此两项骨转换指标较男性偏高的原因之一。我们可以对绝经后2型糖尿病患者进行常规的P1NP和β-CTX测定,以便早期发现糖尿病所致的骨质疏松。
25(OH)D作为人体重要的钙调节激素之一,是主要的维持骨代谢及钙稳态的活性维生素D,可以促进钙磷吸收和预防骨质疏松的发生。本研究显示25(OH)D浓度在2型糖尿病骨量正常组、骨量减少组和骨质疏松组呈现出递减的趋势,提示T2DM患者可能是因25(OH)D缺乏使骨吸收增加,抑制骨形成从而影响骨密度。相关性分析中发现25(OH)D浓度和BMI呈负相关。所以糖尿病患者应适时合理的补充维生素D,以预防骨质疏松的发生。
本研究中糖尿病骨质疏松组甲状旁腺素(PTH)水平较骨量减少组和骨量正常组明显升高,可能与糖尿病患者甲状旁腺功能代偿性增高有关。研究中三组之间血清Ca、P水平差异无统计学意义,考虑与其代偿性调节相关,也正是由于机体的这一代偿机制,维持Ca、P的正常范围,使我们在常规体检中不易发现异常。
本研究中糖尿病性骨质疏松组患者的年龄明显高于骨量减少组和骨量正常组,且三组之间呈现递减的趋势,这说明随年龄的增长,骨质疏松发病率也随之增长。且本研究中骨质疏松组患者糖尿病病程明显高于骨量正常组和骨量减少组,差异有统计学意义,说明随糖尿病病程的增加骨质疏松的发病风险也相应增加。
综上,DOP的诊断不能只依靠一些单独的指标,而是应该综合各项指标早期诊断。传统的双能X线吸收法(DXA)是目前国际公认的骨密度检查方法,但其具有放射性,对早期骨量减少不够灵敏。定期检测25(OH)D、PTH及骨代谢指标OC、P1NP、β-CTX等可以早期发现诊断DOP,积极干预治疗,预防骨质疏松的进展及骨折的发生,提高患者的生活质量。
[1] 刘国华,等.糖尿病的流行病学及经济负担研究[J].云南科技管理,2014,5:55-57.
[2] 黄国良,张 莹.糖尿病性骨质疏松的评价与对策[J].实用糖尿病杂志,2006,2(4):4-6.
[3] Hampson G,Evans C,Petitt RJ,et al.Bone mineral density,colladen type 1 alpha 1 genotypes and boneturnover in premenopausal women withdiabetesmellitus[J].Dibetolo gia,1998;41(11):1314-1320.
[4] La H,Kraut D,Gerster LC,et al.Diabetes interferes with the bone formation by affecting the expression of transcription factors that regulate osteoblast differentiation [J].Endocrin ology,2003,144(1):346-352.
[5] Ma X,Jing Y,Qin W,et al.Vitamin D receptor gene Polymorphism and bone mineral density in Patients with type 2 diabetes mellitus.Chin Med J(Engl),2001,114(11):1213-1215.
[6] 朱 静,王春革,张凤平,等.罗格列酮对2型糖尿病患者骨密度及骨代谢指标的影响[J].中国医院药学杂志,2011,31(7):577-579.
[7] 张 丽,季 虹,苏 华,等.磺脲类药物对成骨细胞MC3T3-E1自噬、凋亡和分化功能的影响[J].中国糖尿病杂志,2013,21(3):274-278.
[8] Aoki A,Muneyuki T,Yoshida M,et al.Circulating osteocalein is increased in early-stage diabetes[J].Diabetes Res Clin Pract,2011,92(2):181-186.
[9] Zhou M,Ma XJ,Li HT,et al.Serum osteocalein concentrations in relation to glucose and lipid metabolism in China individuals[J].Eur J Endocrinol,2009,161(5):723-729.
[10] Kanazawa I,Yamaguchi T,Tada Y,et al.Serum osteocalcin level is positively associated with insulin sensitivity and secretion in patients with type 2 diabetes[J].Bone,2011,48(4):720-725.
[11] 裴 育,刘敏燕,卢艳慧,等.北京市某社区汉族男性维生素D营养状态及与骨转换指标的关系[J].中华骨质疏松和骨矿盐疾病杂志,2013,6(4):308-313.
[12] Vanderschueren D,Pye SR,O’Neill TW,et al.Active Vitamin D(1,25-Dihydroxyvitamin D) and bone health in middle-aged and elderly men:the European male aging study(MEAS)[J].J Clin Endocrinol Metab,2013,98:955-1005.
[13] 赵和平.P1NP、β-Crosslaps与绝经老年女性骨质疏松相关性研究[J].陕西医学杂志,2014,43(7):865-866.
