腹腔镜和开腹胰十二指肠切除术的近期临床疗效对比
2017-12-27皖南医学院第一附属医院弋矶山医院肝胆二科安徽芜湖241001
(皖南医学院第一附属医院 弋矶山医院 肝胆二科,安徽 芜湖 241001)
·临床医学·
腹腔镜和开腹胰十二指肠切除术的近期临床疗效对比
李方宽,王小明,孙卫东,胡明华,吴 强,胡开泰,季月辉
(皖南医学院第一附属医院 弋矶山医院 肝胆二科,安徽 芜湖 241001)
目的:通过比较腹腔镜胰十二指肠切除术(LPD)和开腹胰十二指肠切除术(OPD)的近期临床疗效,进一步探讨LPD的安全性、可行性。方法回顾性分析2012年1月~2016年9月在弋矶山医院开展的54例LPD和同期开展的62例OPD患者的临床资料。结果LPD组(50例,除外中转组4例)与OPD组相比,手术时间延长[(396.40±81.935) minvs.(350.32±99.35)min,P=0.010];术中出血量减少[(282.00±192.396)mLvs.(382.26±248.619)mL,P=0.018];术后下床活动时间较早[(2.44±1.090)dvs.(3.95±1.041)d,P=0.000];肠蠕动恢复时间缩短[(5.28±1.036)dvs.(6.22±1.190)d,P=0.000];术后住院时间显差异无统计学意义[(17.17±6.628)dvs.(18.70±6.892)d,P=0.251];但住院时间≤2周,LPD组多于OPD组(P=0.036);两组在术后并发症发生率方面差异无统计学意义;术后病理提示LPD和OPD组的平均肿瘤大小、清扫的淋巴结数和R0切除率差异无统计学意义。结论LPD对于经验丰富的外科医生是安全且可行的,相比OPD有一定的微创优势。
腹腔镜胰十二指肠切除术;开腹胰十二指肠切除术;近期临床疗效
自1935年美国外科医生Whipple成功完成首例胰十二指肠切除术(pancreaticoduodenectomy,PD)以来,通过近百年的发展,PD成为治疗胰头和壶腹部周围良、恶性肿瘤的标准术式。腹腔镜微创技术与传统手术相比,具有创伤小、恢复快、术中局部视野放大、毗邻结构清晰、利于精细操作等优势,被越来越多的外科医生所采用。但相比开腹胰十二指肠切除术(open pancreaticoduodenectomy,OPD)而言,因手术视野局限、缺乏直接接触,导致腹腔镜胰十二指肠切除术(laparoscopic pancreaticoduodenectomy,LPD)相比OPD操作更加困难并且存在一定争议。笔者通过回顾分析2012年1月~2016年9月在弋矶山医院开展的54例LPD的临床和部分影像资料结合同期开展的62例OPD患者的临床资料,为LPD手术的安全性和可行性提供依据。
1 资料和方法
1.1 资料来源 回顾性分析2012年1月~2016年9月在弋矶山医院开展的54例LPD患者的临床资料(其中4例中转开腹,术后病理提示良性疾病7例包括慢性胰腺炎3例,胰腺囊肿4例)和同期开展的62例OPD的临床资料(其中术后病理提示良性疾病9例包括慢性胰腺炎8例,胰腺囊肿1例);两组患者术前均完善了心电图和心脏彩超、胸片、腹部CT等影像学检查,心肺等脏器功能可以耐受手术,未见远程转移和血管侵犯征象。两组病例术前临床资料对比见表1。
表1 两组患者的一般资料比较
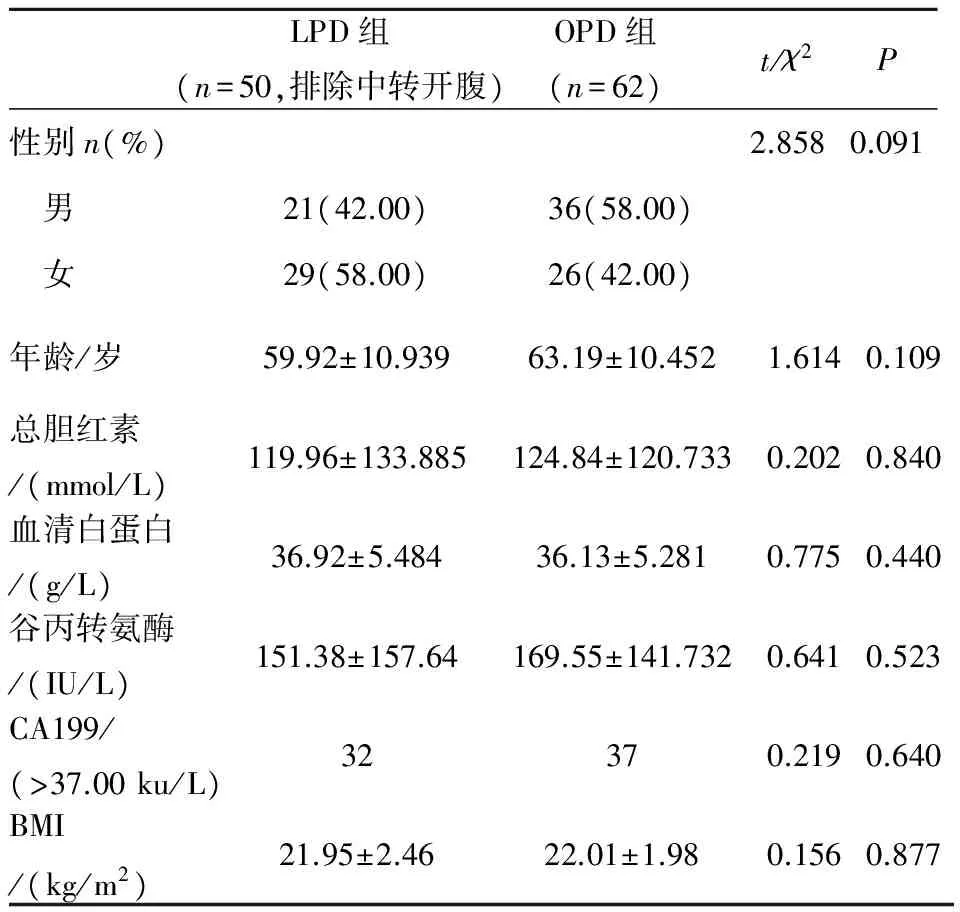
LPD组(n=50,排除中转开腹)OPD组(n=62)t/χ2P性别n(%)2.8580.091 男21(42.00)36(58.00) 女29(58.00)26(42.00)年龄/岁59.92±10.93963.19±10.4521.6140.109总胆红素/(mmol/L)119.96±133.885124.84±120.7330.2020.840血清白蛋白/(g/L)36.92±5.48436.13±5.2810.7750.440谷丙转氨酶/(IU/L)151.38±157.64169.55±141.7320.6410.523CA199/(>37.00ku/L)32370.2190.640BMI/(kg/m2)21.95±2.4622.01±1.980.1560.877
1.2 手术方法
1.2.1 LPD组
1.2.1.1 麻醉和体位 气管插管麻醉平稳后,取仰卧分腿位,于脐下3~5 cm作一直径约10 mm横行切口作为观察孔,镜头直视下于左右腋前线肋缘下和左右锁骨中线平脐水平线稍上方各作一直径为10 mm和5 mm切口作为主副操作孔,主刀者站在患者右侧,助手站在左侧,扶镜者站在患者双腿间。
1.2.1.2 探查 腹腔内有无腹水,肝脏、腹膜、网膜表面有无结节灶,胃、小肠、结肠有无结节或占位灶,明确无异常后进一步探查:①无损伤钳提起右侧横结肠系膜根部显露十二指肠下曲,其表面覆盖一层腹膜,以此为切入口,打开浅表腹膜,提起十二指肠下曲分离其后壁进入Toldt间隙,显露下腔静脉,判断下腔静脉是否受侵犯;②继续向左分离,显露左肾静脉和腹主动脉,在左肾静脉上方向头侧分离,解剖出肠系膜上动脉(superior mesenteric artery,SMA)的根部,沿其行程向下分离至十二指肠水平部,判断SMA是否累及并清扫周围的脂肪和淋巴组织;③继续向头侧分离,找到腹腔干,判断是否累及并清扫周围脂和肪淋巴组织;④在十二指肠水平部显露肠系膜上静脉(superior mesenteric vein,SMV),打开血管鞘由下往上分离,下拉横结肠及其系膜显露胰腺下缘,解剖出此处汇入SMV的胃网膜右静脉等属支血管,较小属支血管超声刀直接离断,较粗属支血管用Homelock夹闭后离断,抬起胰腺下缘继续向头侧分离至脾静脉汇合处,此时可判断SMV是否累及。
1.2.1.3 标本的切除 ①在横结肠系膜根部的左侧显露Treitz韧带,距Treitz韧带15 cm横断空肠并离断近端空肠系膜,从肠系膜上血管根部的后方穿过并拉至右侧;②离断胃结肠韧带,游离胃大小弯侧、横断胃体;③于门静脉左侧缘离断胰颈,解剖出胰腺上缘的肝总动脉,沿其走向解剖出胃十二指肠动脉和胃右动脉并清扫周围脂肪和淋巴组织,Homelock夹闭后离断胃十二指肠动脉和胃右动脉,牵拉带从SMV后方穿过并向左上方牵拉显露SMA右侧壁,打开动脉鞘由下至上分离,离断SMA和SMV到胰腺钩突的分支血管,完整切除钩突系膜,完全游离胰腺钩突;④切除胆囊、分离出胆总管和肝总管,骨骼化清扫肝十二指肠韧带,在胆囊管根部稍上方离断肝总管,至此标本完全切除。
1.2.1.4 消化道重建 采用传统Child术式吻合方式。①胰肠吻合:采用4-0倒刺线行端侧贯穿式胰管空肠黏膜吻合;②肝总管空肠吻合采用4-0的Polying线距胰肠吻合口约10 cm行端侧连续吻合;③胃肠吻合采用吻合器距胰肠吻合口约60 cm行侧侧吻合。
1.2.2 OPD组 采用传统的前入路Child术式。
1.3 观察指标 ①手术时间、术中出血量、术后下床活动时间、肠蠕动恢复时间、拔除胃管时间、术后住院时间和术后并发症;②清扫淋巴结数和R0切除率。
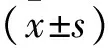
2 结果
LPD组有4例中转开腹,手术均顺利完成,OPD组62例,手术顺利完成,LPD组与OPD组相比手术时间延长,但术中出血量降低,下床活动时间缩短,肠蠕动恢复时间缩短;术后住院时间差异无统计学意义,但住院时间≤2周,LPD组(n=25)多于OPD组(n=19),差异有统计学意义(P<0.05),LPD组50例中12例出现术后并发症,OPD组62例中17例出现术后并发症;两组患者总体并发症差异无统计学意义,见表2;LPD组和OPD组的术后病理分型和分期差异无统计学意义,LPD组中有1例为R1切除,其余均为R0切除;OPD组均为R0切除,两组病例的R0切除率差异无统计学意义。LPD组清扫的平均淋巴结数大于OPD组(11.56vs.11.49),但差异无统计学意义,见表3。
张敏(1994-),女,硕士研究生,主要研究方向为光纤陀螺信号处理技术.Email:mariazhang1994@126.com
表2 LPD和OPD两组病例的手术近期疗效比较
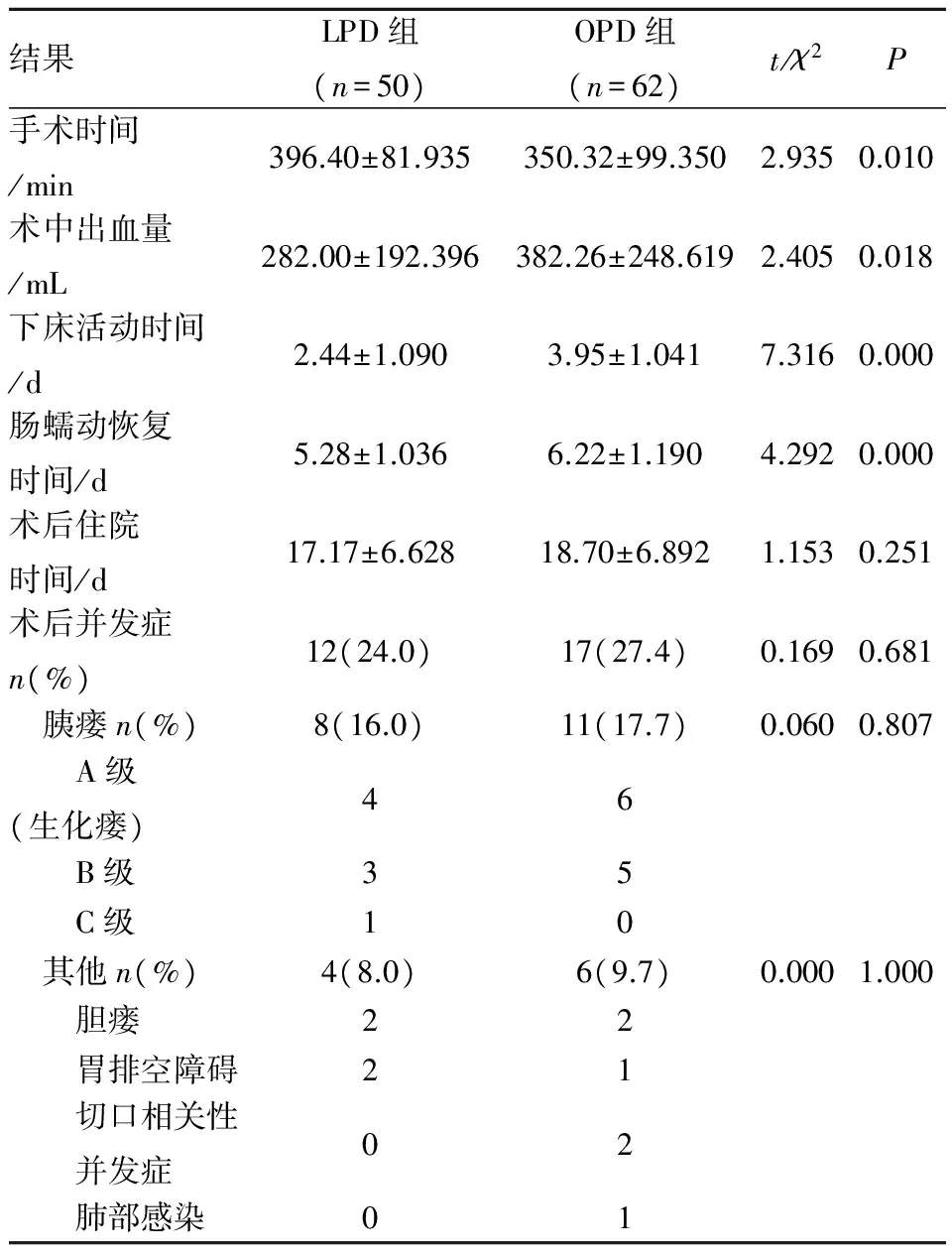
结果LPD组(n=50)OPD组(n=62)t/χ2P手术时间/min396.40±81.935350.32±99.3502.9350.010术中出血量/mL282.00±192.396382.26±248.6192.4050.018下床活动时间/d2.44±1.0903.95±1.0417.3160.000肠蠕动恢复时间/d5.28±1.0366.22±1.1904.2920.000术后住院时间/d17.17±6.62818.70±6.8921.1530.251术后并发症n(%)12(24.0)17(27.4)0.1690.681 胰瘘n(%)8(16.0)11(17.7)0.0600.807 A级(生化瘘)46 B级35 C级10 其他n(%)4(8.0)6(9.7)0.0001.000 胆瘘22 胃排空障碍21 切口相关性 并发症02 肺部感染01
3 讨论
3.1 LPD适应证 自1992年美国医师Gagner等[1]成功完成了第1例LPD以来,随着外科医生手术经验的不断丰富和微创外科技术的不断提高,LPD手术的安全性得到初步证实[2-4]。PD作为胰头及壶腹周围肿瘤的标准术式,因其解剖关系复杂、位置深、切除吻合技术困难,术后并发症发生率较高被认为是较复杂的外科手术,LPD难度犹有过之[5]。相对于传统OPD,LPD在病人选择标准上更加严格,尤其对于早期开展LPD的单位。早期开展LPD手术时,病人病灶多位于胰头、胆总管下段或者十二指肠乳头部较小的(≤2 cm),多为良性或低级别肿瘤且无明显血管侵犯[3,6-8]。一些作者认为壶腹周围肿瘤相比胰腺肿瘤行LPD手术更具有优势,因为肠系膜血管和肿瘤之间的距离更远,利于解剖和分离[9-10]。随着外科医生经验的积累和LPD技术的成熟,LPD手术指针可逐渐放宽,Croome等[11]和Kendrick等[12]均报道了联合重要血管切除重建和胰腺多段切除的LPD。本组资料中行LPD手术病人,术后病理提示:病灶平均直径为(3.098±1.419)cm(1.0~6.5 cm),手术均顺利完成,笔者认为较大病灶(>2 cm)不能成为行LPD手术的禁忌证。
表3 LPD和OPD两组病例的术后病理资料比较
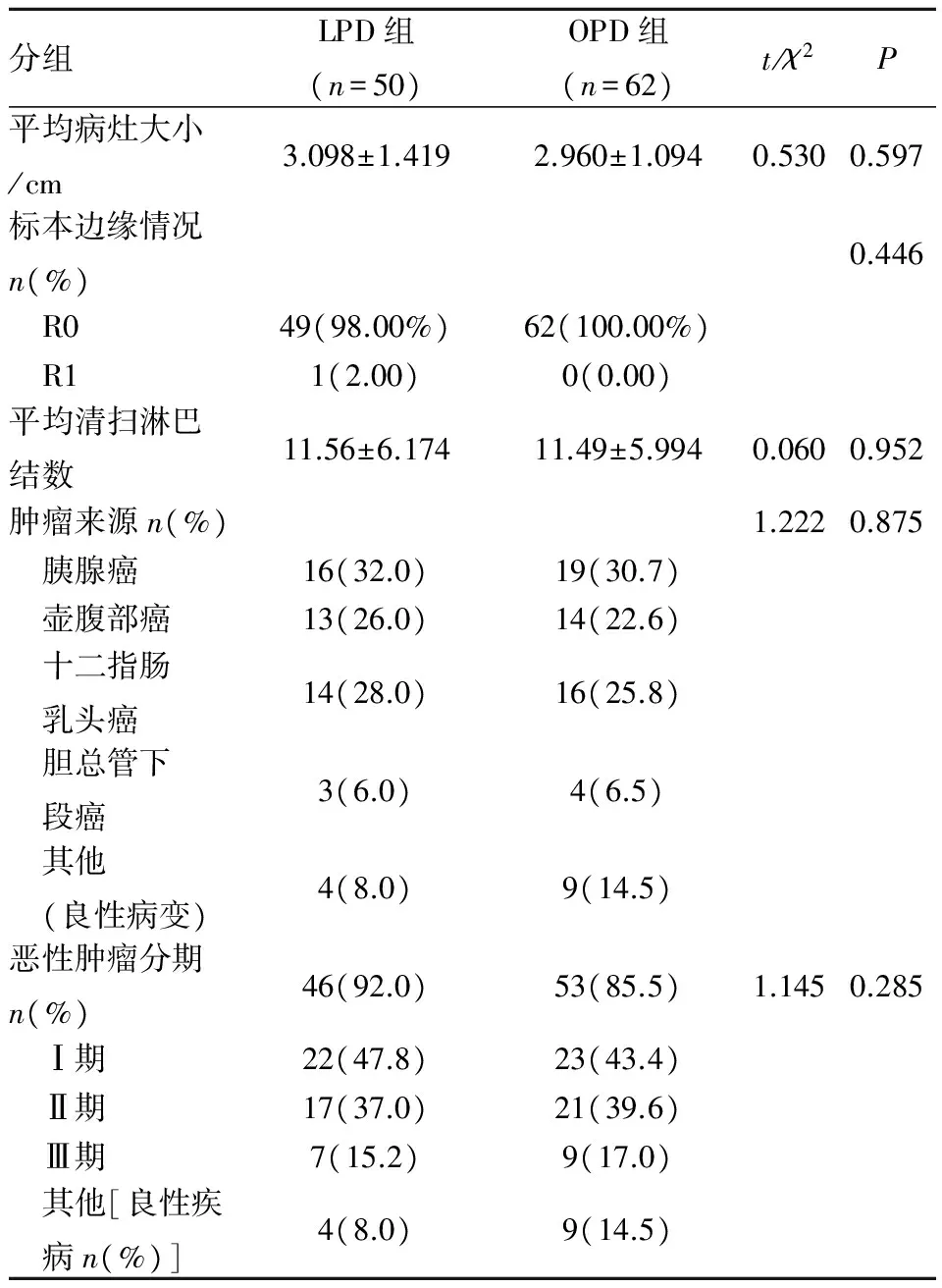
分组LPD组(n=50)OPD组(n=62)t/χ2P平均病灶大小/cm3.098±1.4192.960±1.0940.5300.597标本边缘情况n(%)0.446 R049(98.00%)62(100.00%) R11(2.00)0(0.00)平均清扫淋巴结数11.56±6.17411.49±5.9940.0600.952肿瘤来源n(%)1.2220.875 胰腺癌16(32.0)19(30.7) 壶腹部癌13(26.0)14(22.6) 十二指肠 乳头癌14(28.0)16(25.8) 胆总管下 段癌3(6.0)4(6.5) 其他 (良性病变)4(8.0)9(14.5)恶性肿瘤分期n(%)46(92.0)53(85.5)1.1450.285 Ⅰ期22(47.8)23(43.4) Ⅱ期17(37.0)21(39.6) Ⅲ期7(15.2)9(17.0) 其他[良性疾 病n(%)]4(8.0)9(14.5)
3.2 LPD相比OPD的微创优势 来自美国Asbun等的对照研究[13],回顾性分析了215例OPD和53例LPD患者的临床资料,提示:相比OPD组,LPD组减少了术中出血量、降低了输血量、缩短了住院时间,但是延长了手术时间。本组数据结果与之基本相同,但是LPD组和OPD组总的术后住院时间差异无统计学意义,但住院时间≤2周,LPD组多于OPD组(P=0.036)。影响两组病例术后住院时间长短的主要因素有术后并发症等,LPD组出现2例术后胃排空障碍,其中1例术后住院时间接近2.5个月可能导致两组病例的总住院时间未见统计学差异。同时本组数据显示:LPD相比OPD组患者术后下床活动时间较早,肠蠕动恢复时间缩短。因术中局部视野放大、毗邻结构清晰,利于精细操作,同时LPD组采用后入路的手术方式,解剖层面更加清晰,这些可能与术后出血量的减少有关。同时微创操作切口小、术后疼痛程度减轻、下床活动时间提前、加速了胃肠道蠕动功能的恢复、提前进食进而加快了病人的康复,体现了微创的优势。尽管LPD组手术时间延长,但随着手术例数的增多,手术时间缩短,且在淋巴结清扫、R0切除率方面两组无统计学差异。
3.3 术后并发症 PD同时因其术后并发症多,术后病死率高,限制其大范围开展。本组研究数据显示LPD和OPD两组病例术后总并发症发生率为42.00%vs. 45.16%(P=0.737),与Zureikat等[14]报道的(62%vs.42.8%,P>0.05)稍有不同但研究结果一致。胰瘘是LPD中报告最多、也是发生率最高且致命的术后并发症。根据国际胰瘘研究组(ISGPF)[15]发布的2016版术后胰瘘的定义和分级系统将胰瘘标准重新定义(排除A级胰瘘即生化瘘),在一项国际多中心研究中,纳入和不纳入A级胰瘘术后胰瘘的发生率由原来的19.2%降为11.1%[16],纳入和排除A级胰瘘会使总胰瘘率发生明显的变化。本组资料显示:排除A级胰瘘,LPD组的总胰瘘发生率分别由34%降为14%,OPD组的总胰瘘发生率由32.26%降为12.90%,前后变化明显。本组资料显示两组病例胰瘘发生率差异无统计学差异,与Kuroki等[17]和Zureikat等[14]报道的结果一致。LPD组出现1例C级胰瘘引起术后迟发性出血,行二次手术,后治愈后出院。两组病例其余胰瘘患者通过抑酶、腹腔持续冲洗或带管出院延长拔管时间等保守治疗治愈。本组数据显示:两组病例的术后并发症差异无统计学意义,LPD相比OPD,难度更大,但由经验丰富的外科医生开展是安全可行的。
LPD由经验丰富的外科医生开展是安全可行的,相比OPD有一定的微创优势,可降低术中出血量、缩短下床活动时间和加快肠蠕动恢复;但是,在微创技术的优势以及在远期疗效的评估上还需要进一步的大样本前瞻性研究或随机对照试验。
【参考文献】
[1] GAGNER M,POMP A.Laparoscopic pylorus-preserving pancreatoduodenectomy[J].Surgical endoscopy,1994,8(5):408-410.
[2] HAKEEM AR,VERBEKE CS,CAIRNS A,etal.A matched-pair analysis of laparoscopic versus open pancreaticoduodenectomy:oncological outcomes using Leeds Pathology Protocol[J].Hepatobiliary Pancreat Dis Int,2014,13(4):435-441.
[3] AMMORI BJ,AYIOMAMITIS GD.Laparoscopic pancreaticoduodenectomy and distal pancreatectomy:a UK experience and a systematic review of the literature[J].Surgical endoscopy,2011,25(7):2084-2099.
[5] TAN CL,ZHANG H,PENG B,etal.Outcome and costs of laparoscopicpancreaticoduodenectomy during the initial learning curve vs laparotomy[J].World J Gastroenterol,2015,21(17):5311-5319.
[6] PUGLIESE R,SCANDROGLIO I,SANSONNA F,etal.Laparoscopic pancreaticoduodenectomy: a retrospective review of 19 cases[J].Surg Laparosc Endosc Percutan Tech,2008,18(1):13-18.
[7] SUZUKI O,KONDO S,HIRANO S,etal.Laparoscopic pancreaticoduodenectomy combined with minilaparotomy[J].Surg Today,2012,42(5):509-513.
[8] KENDRICK ML,CUSATI D.Total laparoscopic pancreaticoduodenectomy:feasibility and outcome in an early experience[J].Arch Surg,2010,145(1):19-23.
[9] PALANIVELU C,JANI K,SENTHILNATHAN P,etal.Laparoscopic pancreaticoduodenectomy:Technique and outcomes[J].J Am Coll Surg,2007,205:222-230.
[10] CHO A,YAMAMOTO H,NAGATA M,etal.Comparison of laparoscopy-assisted and open pylorus-preserving pancreaticoduodenectomyfor periampullary disease[J].Am J Surg,2009,198:445-449.
[11] CROOME KP,FARNELL MB,QUE FG,etal.Pancreaticoduodenectomy with major vascular resection: a comparison of laparoscopic versus open approaches[J].J.Gastrointest.Surg,2015,19(1):189-94.
[12] KENDRICK ML,SCLABAS GM.Major venous resection during total laparoscopic pancreaticoduodenectomy[J].HPB (Oxford),2011,13(7):454-8.
[13] ASBUN HJ,STAUFFER JA.Laparoscopic vs openpancreaticoduodenectomy:overall outcomes and severity of complications using the Accordion Severity Grading System[J].J Am Coll Surg,2012,215(6):810-9.
[14] ZUREIKAT AH,BREAUX JA,STEEL JL,etal.Can laparoscopic pancreaticoduodenectomy be safely implemented[J]?J Gastrointest Surg,2011,15(7):1151-1157.
[15] 施思,项金峰,徐近,等.2016版国际胰腺外科研究组术后胰瘘定义和分级系统更新内容介绍和解析[J].中国实用外科杂志,2017,37(2):149-152.
[16] MCMILLAN MT,SOI S,ASBUN HJ,etal.Risk-adjusted outcomes of clinically relevant pancreatic fistula following pancreatoduodenectomy:A model for performance evaluation[J].Ann Surg,2016,264(2):344-352.
[17] KUROKI T,ADACHI T,OKAMOTO T,etal.A nonrandomized comparative study of laparoscopy-assisted pancreaticoduodenectomy and open pancreaticoduodenectomy[J].Hepatogastroenterology,2012,59(114): 570-573.
Comparisonoftheshort-termclinicalefficaciesoflaparoscopicandopenpancreaticoduodenectomy
LIFangkuan,WANGXiaoming,SUNWeidong,HUMinghua,WUQiang,HUKaitai,JIYuehui
NO.2 Department of Hepatobiliary Surgery,The First Affiliated Hospital of Wannan Medical College,Wuhu 241001,China
Objective:To compare the short-term clinical effects of laparoscopic pancreaticoduodenectomy (LPD) and open pancreaticoduodenectomy(OPD) for assessing the safety and reliability of the two approaches.Methods:Retrospective study was performed in 54 cases treated with LPD and 62 with OPD in our department between January 2012 and September 2016.Results: Patients in LPD group(n=50, another 4 cases required conversion to open surgery)had longer operative time[(396.40±81.935)minvs.(350.32±99.35)min,P=0.010],lower intraoperative blood loss[(282.00±192.396)mLvs.(382.26±248.619)mL,P=0.018],early off-bed activities [(2.44±1.090) dvs. (3.95±1.041)d,P=0.000] and intestinal function recovery[(5.28±1.036)dvs.(6.22±1.190)d,P=0.000] compared to those in OPD group. Although the postoperative hospital stay was not significantly different between groups [(17.17±6.628)dvs.(18.70±6.892)d,P=0.251],yet LPD group had higher number of patients with hospital stay being less than 2 weeks(P=0.036).No significant difference was observed in the two groups regarding the incidences of postoperative complications.Postoperative pathology indicated no statistical difference concerning mean tumor size resected,number of lymph nodes clearance and resection margins(R0) between the two procedures.Conclusion:LPD can be safe and feasible in experienced hands,and has less invasion over the OPD.
laparoscopic pancreaticoduodenectomy;open pancreaticoduodenectomy;short-term effect
1002-0217(2017)06-0535-04
2017-05-10
李方宽(1989-),男,2015级硕士研究生,(电话)18255365862,(电子信箱)522637748@qq.com;
王小明,男,主任医师,教授,硕士生导师,(电子信箱)wxm690@aliyun.com,通信作者。
R 656
A
10.3969/j.issn.1002-0217.2017.06.007
