脑梗死静脉溶栓后出血转化的危险因素
2017-12-15张建付慧霄赵晓丽马琳
张建 付慧霄 赵晓丽 马琳
·论著·
脑梗死静脉溶栓后出血转化的危险因素
张建 付慧霄 赵晓丽 马琳
目的观察急性脑梗死溶栓治疗后出血转化(HT)的危险因素。方法回顾性分析2014年3月至2016年8月收治的50例急性脑梗死行溶栓治疗的患者的临床资料,分为溶栓治疗后无出血转化组,及溶栓治疗后出血转化组。对溶栓后继发HT的危险因素进行统计学分析。结果HT组7例,无HT组43例。单因素分析显示,与无HT组比较,HT组患者中多数存在房颤史、溶栓之前血糖、血压的情况及NIHSS 评分数值(均Plt;0.05),同时HT 组发生大面积脑梗死以及重度脑白质疏松患者比例均偏高(均Plt;0.05)。Logistic 多因素回归分析发现房颤(Plt;0.05)、大面积脑梗死(Plt;0.05)、重度脑白质疏松(Plt;0.05)是继发HT的独立危险因素。结论房颤、大面积脑梗死、溶栓前血糖水平、血压水平及NIHSS 评分高、重度脑白质疏松、是溶栓后继发HT的危险因素。
脑梗死;静脉溶栓;出血转化;危险因素
脑梗死后出血性转化(HT)指的是急性缺血性的脑卒中后发生的脑内的出血,影像学表现为原始低密度梗死灶内出现散在或局限性高密度影。HT包括症状性颅内出血和脑实质出血,两者均与静脉溶栓后的不良结局相关[1],欧洲联合急性卒中研究Ⅱ将HT细分为4种亚型:HIⅠ型:梗死区出现单个或多个点状出血;HIⅡ型:点状出血融合成中等大小的高信号出血灶,无占位效应;PHⅠ型:血肿大小≤30%梗死区,轻微占位效应;PHⅡ型:血肿大小gt;30%,占位效应明显[2]。HT作为脑梗死的主要并发症之一,其发生率约为10%~40%,与脑梗死患者的高致残率和高死亡率密切相关[3]。既往研究显示,心源性卒中患者4 d内HT发生率高达74%[4]。近期研究表明,入院时高NIHSS评分、高血糖水平及高血压是行血管内取栓脑梗死患者生HT的独立危险因素[5]。与支持治疗相比,静脉溶栓治疗能够改善脑梗死患者的临床结局,但加重了HT风险,通常发生在溶栓的24~36 h内,造成脑梗死患者的病情加重或死亡,给家庭及社会带来了沉重负担[6]。目前对HT风险进行评估主要是依赖患者临床表现和影像学检查,研究发现磁共振渗透图像对HT的预测精度超过85%[7]。然而目前这些先进的神经影像学技术只有少数卒中中心开展应用,加之给患者带来的经济负担较大,尚无法广泛应用于临床。因此临床医生了解溶栓后出血转化的危险因素十分的重要,探究继发HT 的危险因素对于溶栓患者的选择帮助很大[8]。静脉溶栓后HT成为当前研究热点,本研究旨在对溶栓后HT的危险因素进行探讨,便于对临床选取溶栓患者以及安全治疗进行指导。
1 资料与方法
1.1 一般资料 统计2014 年3 月至2016 年8月在承德医学院附属医院接受静脉溶栓治疗的部分急性脑梗死的患者相关资料,共50例,其中男32例,女18例;平均年龄(64.5±11.6)岁。所有病人符合《2014中国急性缺血性脑卒中诊治指南》制定的诊断标准,并经颅脑CT或MRI证实[9]。纳入标准:年龄18~80岁;急性起病4.5 h内;血压低于180/100 mm Hg;脑自身功能受到损害的症状以及体征持续1 h以上,颅脑CT检查排除了颅内出血以及明显的低密度灶(陈旧性或者无法逆转的脑梗死,不适于溶栓治疗);凝血功能无异常。排除标准:有颅内出血既往史,近三个月有颅脑外伤;近三周出现胃肠或者泌尿系统的出血症状;近两周接受过外科手术,近一周在不可压迫的部位进行过动脉穿刺;近三个月有脑梗死或者心肌梗死病史,腔隙性的脑梗除去无遗留神经功能;心肝肾功能严重不全;严重的糖尿病患者;体检发现活动性的出血或者外伤;正口服抗凝药物,而且其国际化标准(INR)gt;1.5;48 h 内接受过肝素治疗(对部分凝血活酶进行活化的时间大于正常范围);血小板计数,血糖;妊娠或者不合作等。
1.2 诊断标准
1.2.1 高血压:在未使用降压药的情况下,收缩压≥140 mm Hg和(或)舒张压≥90 mm Hg(1 mm Hg=0.133 kPa)[11]。
1.2.2 糖尿病:典型糖尿病症状加上随机血糖检测≥11 mmol/L,或空腹进行血糖检测,或者葡萄糖负荷后2 h进行血糖检测[12]。
1.2.3 高脂血症:既往有高脂血症病史,或入院检测符合以下3项之一:总固醇gt;5.72 mmol/L,三酰甘油gt;1.7 mmol/L,低密度脂蛋白gt;3.12 mmol/L[13]。
1.2.4 饮酒史:饮酒频度每月≥1次,每次饮酒量为50度的白酒25 g(其他度数的白酒以此纯酒精折合),红酒100 g,啤酒350 g及以上[15]。
1.2.5 心房颤动:既往有房颤病史或入院后心电图检测有阵发性或持续性房颤。
1.2.6 大面积脑梗死:颈动脉主干和大脑中动脉的主干或者皮质支发生完全卒中。
1.3 方法 发病时间窗内,对样本中符合溶栓治疗的患者进行阿替普酶进行静脉溶栓治疗,使用标准是 0.9 mg/kg (勃林格殷格翰)的rt-PA,1 min之内将其中的10%静脉推注,其余的1 h内静脉滴入。将着50例样本患者在住院期间的各项临床资料收集起来,主要包括患者的基本信息如:年龄、性别、既往史以及血压血糖、生化以及凝血功能、溶栓前、中、后NIHSS评分、DNT时间溶栓24 h之内的血压变化情况等信息,在溶栓24 h之后进行颅脑CT检查,头颅 TCD 及颈动脉超声情况。溶栓过程中如患者出现临床症状加重如:头痛、恶心、呕吐、肢体活动障碍加重、言语障碍加重、头晕加重等神经功能缺损症状,给予患者急查头颅CT。将患者分成了2组,HT组和无HT组。根据有关的文献中有关溶栓的临床经验以及出血转化相关的因素有[10]:患者的基本信息(包括年龄、性别等)、房颤情况、血脂和血压的情况、糖尿病、饮酒、脑蛋白质的疏松程度、rt-PA的剂量、DNT时间、进行溶栓之前血压、血糖的情况、溶栓后24 h内血压情况、大面积脑梗死等进行分析。
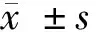
2 结果
2.1 一般情况 样本中的50例患者都是急性起病,临床上主要表现是肢体活动以及语言方面的障碍或者其他神经功能的缺损,进行颅脑CT检查确诊急性脑梗死,无脑出血灶,无溶栓的禁忌症状。样本的患者中7例出血转化组,43例无出血转化组;房颤既往史8例,溶栓前NIHSS评分27分1例,其他的评分4~24分。进行静脉溶栓治疗都在4.5 h之内,其中时间大于3 h的有25例。8例进行溶栓前CT证明有大脑中动脉高密度征,22 例患者头颅CT结果显示有脑白质疏松性改变。患者转归好转出院36 例,11例症状加重,死亡3例。
2.2 溶栓后继发HT危险因素的单因素分析结果 单因素分析,与无HT组比较,HT组面对的危险因素主要有:房颤、溶栓前高血糖、NIHSS评分较高,同时HT组的大面积脑梗死以及重度的脑蛋白质疏松的比例较高,差异有统计学意义(Plt;0.05),但其他因素差异无统计学意义(Pgt;0.05)。见表1。
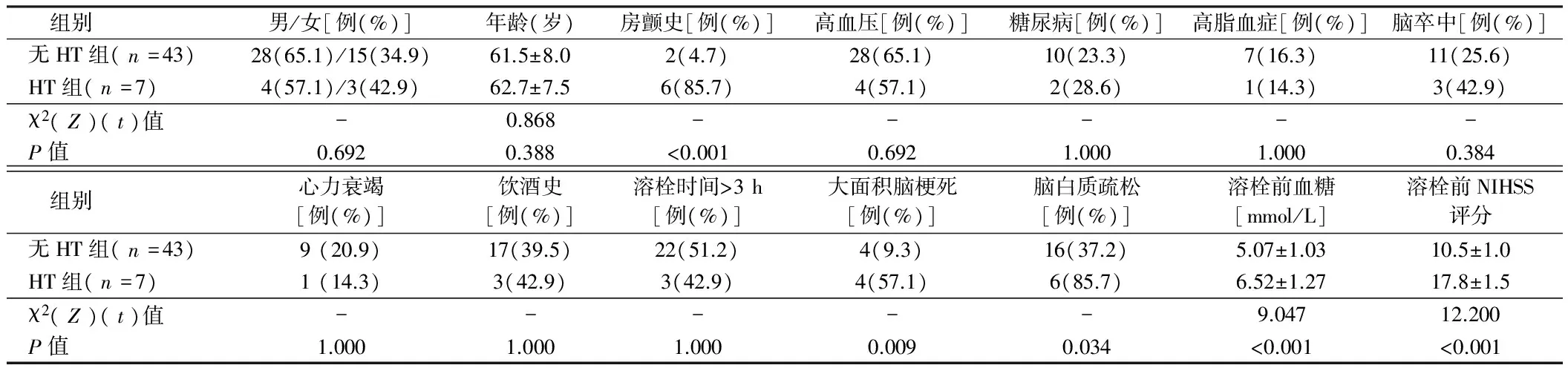
表1 各危险因素比较
2.3 溶栓后继发HT危险因素的多因素分析结果 对继发HT的危险因素进行多因素分析得到的结果再进一步行多因素Logistic 回归的分析显示,房颤、大面积脑梗死、重度脑白质疏松是溶栓后继发HT的独立危险因素(Plt;0.05)。见表2。
3 讨论
HT作为脑梗死后的严重并发症,通常是指患者首次行头颅CT或MRI检查未见出血,神经功能缺损症状加重时复查检出出血灶。既往研究表明,静脉溶栓后HT可能是闭塞血管再通的代表征象,又可能是溶栓的并发症[16]。目前对于HT的诊断主要依据影像学检查,但缺乏统一诊断指南,多数临床研究以CT影像表现为诊断依据,而对于脑微出血CT诊断较差,需要MRI磁敏感加权序列协同诊断,提高诊断敏感性[17]。静脉溶栓后HT的发生机制尚不明确,可能与血-脑屏障完整性破坏、炎性反应、氧化应激反应、纤溶系统功能紊乱、基因突变等相关[18]。
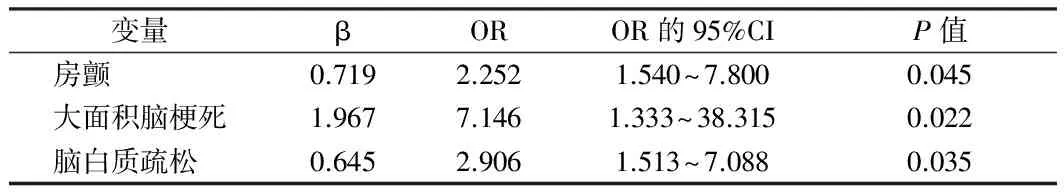
表2 多危险因素的Logistic回归分析
本研究显示,HT发生率为14%,与国外文献报道溶栓后HT发生率(12%)相近[19]。单因素分析结果显示,HT组患者溶栓前血压和血糖水平及NIHSS评分显著高于无HT组,表明上述因素为HT的危险因素。近期研究发现,高血压、高血糖和高NIHSS评分是HT的独立危险因素[20,21],但本研究结果尚不能认为上述三者是HT的独立危险因素,可能与本研究样本量较小有关。
高血压导致HT的可能机制为:高血压导致血管内膜的破溃,使得内膜脂质沉积,并伴有纤维组织增生,出现动脉粥样硬化,一方面导致脑血流自主调节功能受损,当血管再通时可能出现过度灌注,引起HT;另一方面,动脉粥样硬化增加脑小动脉压力,导致血管破裂,血-脑屏障发生功能紊乱,加重HT风险[22,23]。此外,高血压还可导致血脑屏障闭锁小带蛋白-1和紧密连接蛋白的分泌减少,使得血脑屏障紧密连接被破坏,漏出的血液,激发小胶质细胞,产生炎性反应,进一步促使血脑-屏障进一步破坏,引起HT的发生[24]。
高血糖导致HT的可能机制为:脑梗死发生后,梗死区脑组织缺血血氧,高血糖加重缺血区神经元的无氧酵解,产生大量乳酸,发生氧化应激反应。一方面乳酸的大量积聚导致酸中毒,致使血管内皮细胞间隙增大,毛细血管通透性增加,加重脑水肿,HT风险升高;另一方面,乳酸还可导致基质金属蛋白酶-3和基质金属蛋白酶-9的产生增多,进而破坏血-脑屏障完整性,导致HT的发生[25,26]。Hu等[27]开展的一项动物实验研究发现,高血糖是静脉溶栓后HT的独立危险因素。此外,既往研究显示合并高血糖的脑梗死患者发生HT风险是正常血糖的脑梗死患者的1.822倍[28]。
NIHSS评分是评价脑梗死患者的神经功能缺损的有效客观指标。高NIHSS评分反映神经功能缺损严重,可能是由于大血管闭塞所致,常预示卒中预后不良。美国国立神经系统疾病与卒中研究所一项研究显示入院时NIHSS评分gt;20分的患者发生HT的风险是NIHSS评分≤5分患者的11倍[29]。一项多中心研究显示入院时NIHSS评分每增加一分,患者静脉溶栓后发生HT的风险增加1.38倍[30]。临床工作中,NIHSS评分gt;25分被视为静脉溶栓的一个相对禁忌症,因此需要临床医师综合考虑分析患者接受静脉溶栓治疗的获益和风险。
多因素Logistic回归分析结果显示,房颤、大面积脑梗死及重度脑白质疏松是静脉溶栓后HT发生的独立危险因素,这与既往研究结果[31]一致。本研究结果显示,合并房颤的脑梗死患者接受溶栓治疗后发生HT风险上升1.152倍,合并大面积脑梗死的患者发生HT风险上升6.146倍。房颤导致的心源性脑栓塞常导致患者发生不良临床结局,增加致残率和死亡率[32]。房颤引起HT风险增加的可能机制为:心源性栓子脱落后堵塞脑部大血管,使得梗死区脑组织发生严重脑水肿,引起缺血区剧烈炎性反应,破坏血-脑屏障完整性,导致HT的发生,最终造成严重的神经功能损伤症状。此外,栓子容易发生迁移,在移动过程中损伤了血管内皮细胞,引发HT等一系列并发症[33]。大面积脑梗死导致HT的作用机制,(1)可能是由于梗死区周围的严重水肿使得周围血管受压,导致血管内皮细胞的损伤,待水肿消退后,周围血管由于长期受压易发生破裂引起HT的发生;(2)大面积脑梗死引发严重的炎性反应和氧化应激反应,导致内管内皮细胞功能紊乱,破坏了血-脑屏障的紧密连接,增加了HT的发生风险[28]。对于合并重度脑白质疏松的患者发生HT的风险增加1.907倍,尽管之前研究已证实脑白质疏松与HT密切相关,但是具体机制尚不明确。可能原因是脑白质疏松源于血-脑屏障完整性的破坏,而这种破坏归因于脑水肿和基因突变等因素,因此脑白质疏松表明脑水肿导致血管脆性改变和慢性炎性反应,而两者又是HT发生的推动者,故重度脑白质疏松间接反映HT发生风险的升高[34]。
此次研究仍存在一定局限性,首先此次研究是单中心的回顾性研究,可能会遗漏其他潜在的HT危险因素;其次溶栓24 h后所有患者复查头颅CT,若无出血则给予抗血小板聚集治疗,除治疗过程中神经功能损伤症状加重及常规治疗1周左右外未再进行CT检查,可能遗漏一些无症状HT;再者考虑到患者经济负担,并未进行磁敏感加权成像序列检查,可能导致反应血-脑屏障完整性的脑微出血情况的漏诊;因此有待多中心、前瞻性研究探讨急性脑梗死溶栓治疗后出血转化的危险因素。
综上所述,心房颤动和大面积的脑梗死以及重度脑白质疏松症与脑梗死患者接受静脉溶栓后HT的发生密切相关,为临床评估溶栓后HT发生风险提供了理论依据。对于合并上述危险因素的患者溶栓前应仔细评估病情决定是否溶栓,溶栓后应密切监测血压和心电图,及时复查头颅CT和MRI,避免恶性出血事件的发生,提高溶栓治疗及对继发HT处理的有效性和安全性。
1 O’Carroll CB,Aguilar MI.Management of postthrombolysis hemorrhagic and orolingual angioedema complications.Neurohospitalist,2015,5:133-141.
2 Chiu WT,Hong CT,Chi NF,et al.The risk of intravenous thrombolysis-induced intracranial hemorrhage in Taiwanese patients with unruptured intracranial aneurysm.PLoS One,2017,12:e0180021.
3 Jickling GC,Liu D,Stamova B,et al.Hemorrhagic transformation after ischemic stroke in animals and humans.J Cereb Blood Flow Metab,2014,34:185-199.
4 Oppenheimer S,Hachinski V.Complications of acute stroke.Lancet,1992,339:721-724.
5 Kaesmacher J,Kaesmacher M,Maegerlein C,et al.Hemorrhagic Transformations after Thrombectomy:Risk Factors and Clinical Relevance.Cerebrovasc Dis,2017,43:294-304.
6 Paciaroni M,Agnelli G,Corea F,et al.Early hemorrhagic transformation of brain infarction:rate,predictive factors,and influence on clinical outcome:results of a prospective multicenter study.Stroke,2008,39:2249-2256.
7 Chen H,Liu N,Li Y,et al.Multi-center prediction of hemorrhagic transformation in acute ischemic stroke using permeability imaging features.Sci Rep,2016,6:27950.
8 Xing Y,Guo ZN,Yan S,et al.Increased globulin and its association with hemorrhagic transformation in patients receiving intra-arterial thrombolysis therapy.Neurosci Bull,2014,30:469-476.
9 中华医学会神经病学分会.中国急性缺血性脑卒中诊治指南2014.中华神经科杂志,2015,48:246-257.
10 Lyden PD.Hemorrhagic transformation during thrombolytic therapy and reperfusion:effectsof age,blood pressure,and matrix metalloproteinases.J Stroke Cerebrovasc Dis,2013,22:532-538.
11 中华医学会心血管病学分会高血压学组.肥胖相关性高血压管理的中国专家共识.中华心血管病杂志,2016,44:212-219.
12 中华医学会糖尿病学分会.中国2型糖尿病防治指南2013年版.中华糖尿杂志,2014,6:447-498.
13 翟萌萌,王建平,余列,等.中性粒细胞与淋巴细胞比值对急性脑梗死患者预后的预测价值.中国脑血管病杂志,2017,14:82-86.
14 杨得奖,谭彧,刘兴媛,等.急性缺血性卒中患者血尿酸水平与脑白质病变的相关性研究.中国卒中杂志,2014,9:94-99.
15 钟丽,张涛.饮酒模式的评估及分类.四川精神卫生,2015,28:485-488.
16 高俊宪.脑梗死出血转化34例发生的危险因素.陕西医学杂志,2014,43:1068-1069.
17 Prats-Sanchez L,Martínez-Domeo A,Camps-Renom P,et al.Risk factors are different for deep and lobar remote hemorrhages after intravenous thrombolysis.PLoS One,2017,12:e0178284.
18 Lu G,He Q,Shen Y,et al.Potential biomarkers for predicting hemorrhagic transformation of ischemic stroke.Int J Neurosci,2017,20:1-11.
19 Maeshima S,Okamoto S,Okazaki H,et al.Hemorrhagic transformation in patients with cerebral infarction referred to a rehabilitation hospital.Interv Neurol,2016,4:69-74.
20 Acampa M,Camarri S,Lazzerini PE,et al.Increased arterial stiffness is an independent risk factor for hemorrhagic transformation in ischemic stroke undergoing thrombolysis.Int J Cardiol,2017,243:466-470.
21 Öcek L,Güner D,Uludai F,et al.Risk Factors for Hemorrhagic Transformation in Patients with Acute Middle Cerebral Artery Infarction.Noro Psikiyatr Ars,2015,52:342-345.
22 Liu K,Yan S,Zhang S,et al.Systolic blood pressure variability is associated with severe hemorrhagic transformation in the early stage after thrombolysis.Transl Stroke Res,2016,7:186-191.
23 Kassner A,Roberts TP,Moran B,et al.Recombinant tissue plasminogen activator increases blood-brain barrier disruption in acute ischemic stroke:an MR imaging permeability study.AJNR Am J Neuroradiol,2009,30:1864-1869.
24 Fan Y,Yang X,Tao Y,et al.Tight junction disruption of blood-brain barrier in white matter lesions in chronic hypertensive rats.Neuroreport,2015,26:1039-1043.
25 Snarska KK,Bachórzewska-Gajewska H,Kapica-Topczewska K,et al.Hyperglycemia and diabetes have different impacts on outcome of ischemic and hemorrhagic stroke.Arch Med Sci,2017,13:100-108.
26 Hafez S,Abdelsaid M,El-Shafey S,et al.Matrix metalloprotease 3 exacerbates hemorrhagic transformation and worsens functional outcomes in hyperglycemic stroke.Stroke,2016,47:843-851.
27 Hu Q,Manaenko A,Bian H,et al.Hyperbaric oxygen reduces infarction volume and hemorrhagic transformation through ATP/NAD+/Sirt1 pathway in hyperglycemic middle Cerebral Artery Occlusion Rats.Stroke,2017,48:1655-1664.
28 张雯君,王卫平,李保华.脑梗死后出血转化的危险因素分析.中国脑血管病杂志,2012,9:72-76.
29 Hao Y,Zhang Z,Zhang H,et al.Risk of intracranial hemorrhage after endovascular treatment for acute ischemic stroke:systematic review and meta-analysis.Interv Neurol,2017,6:57-64.
30 Li X,Ling L,Li C,et al.Efficacy and safety of desmoteplase in acute ischemic stroke patients:A systematic review and meta-analysis.Medicine (Baltimore),2017,96:e6667.
31 Tan S,Wang D,Liu M,et al.Frequency and predictors of spontaneous hemorrhagic transformation in ischemic stroke and its association with prognosis.J Neurol,2014,261:905-912.
32 Pan X,Simon TA,Hamilton M,et al.Comparison of costs and discharge outcomes for patients hospitalized for ischemic or hemorrhagic stroke with or without atrial fibrillation in the United States.J Thromb Thrombolysis,2015,39:508-515.
33 Chen G,Wang A,Zhao X,et al.Frequency and risk factors of spontaneous hemorrhagic transformation following ischemic stroke on the initial brain CT or MRI:data from the China National Stroke Registry (CNSR).Neurol Res,2016,38:538-544.
34 Wei CC,Zhang ST,Wang YH,et al.Association between leukoaraiosis and hemorrhagic transformation after cardioembolic stroke due to atrial fibrillation and/or rheumatic heart disease.J Neurol Sci,2017,378:94-99.
10.3969/j.issn.1002-7386.2017.24.015
067000 河北省承德市,承德医学院附属医院神经内科(张建、付慧霄、赵晓丽);河北省承德市中心医院检验科(马琳)
R 743.33
A
1002-7386(2017)24-3737-04
2017-07-15)
