气道压力释放通气对中重度急性呼吸窘迫综合征临床疗效观察
2017-09-03周志向
周志向
·论著·
气道压力释放通气对中重度急性呼吸窘迫综合征临床疗效观察
周志向
目的探讨气道压力释放通气(APRV)对中重度急性呼吸窘迫综合征(ARDS)的临床疗效。方法选择海南省第二人民医院2013年6月至2016年6月接诊的60例中重度ARDS患者,通过随机数表法分为两组,气道压力释放通气组(APRV组)和小潮气量肺保护通气组,即使用容量同步间歇指令通气+呼气末正压(SIMV组),各30例。比较两组患者通气效果。结果通气后1、2、3 d,两组患者在气道峰压(Ppeak)、气道平均压(Pmean)、氧合指数(PaO2/FiO2)、血管外肺水指数(ELWI)、心率(HR)、平均动脉压(MAP)、中心静脉压(CVP)、急性生理学与慢性健康状况评分系统Ⅱ(APACHEⅡ)评分、Murray急性肺损伤评分均较通气前得到改善(P<0.05);APRV组在通气后1、2 d时,Ppeak、Pmean、ELWI水平均比SIMV组低(P<0.05),APRV组在通气后1、2、3 d时,PaO2/FiO2水平均比SIMV组高(P<0.05),APRV组在通气后1、2、3 d时,HR、CVP水平均低于SIMV组,MAP水平均高于SIMV组(P<0.05),APRV组通气后1、2、3 d时,Murray急性肺损伤评分均低于SIMV组(P<0.05);APRV组无镇静剂使用时间、脱离呼吸机时间长于SIMV组,住ICU时间短于SIMV组(P<0.05),两组在无脏器衰竭时间上无显著差异(P>0.05);两组患者1个月内死亡率无显著差异(P>0.05)。结论在中重度ARDS患者中使用APRV通气模式,可提高有效的呼吸支持,值得应用推广。
急性呼吸窘迫综合征; 中重度; 气道压力释放通气; 小潮气量肺保护通气
目前,对急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)的机械通气策略已取得较大的进展,但其所致的病死率仍较高,小潮气量+最佳呼吸末正压的方式在肺保护通气策略加上肺开放策略的联合方式的应用较为广泛[1-2]。但也有研究指出,在重度ARDS患者中,使用小潮气量和肺开放的保护性通气方式对氧合的改善效果上并不显著,同时可能需要增加镇痛剂、镇静剂,且易引发呼吸机相关肺损伤,影响预后[3]。气道压力释放通气(airway pressure release ventilation, APRV)模式主要是通过设置高压,使肺泡复张并得以维持,并设置低压,促进CO2排出,在慢时间内使多数肺泡仍呈开放状,也逐渐得到广泛应用[4]。本研究在中重度ARDS患者中应用APRV通气模式,并观察通气效果,现报道如下。
资料与方法
一、一般资料
选择我院2013年6月至2016年6月接诊的60例中重度ARDS患者。纳入标准:①符合急性呼吸窘迫综合征诊断标准[5];②急性起病;③均在发病24 h以内接受机械通气,在纳入研究时急性通气时间≤72 h;④急性生理学与慢性健康状况评分系统Ⅱ(APACHEⅡ)[6]≥15分;⑤患者家属对此次研究知情同意。排除标准:①年龄≤18岁;②严重心肌缺血、脑供血不足、气胸、胸廓畸形、气胸、血流动力学极度不稳定;③已伴有严重慢性器官功能损伤、晚期肿瘤垂危状态;④濒死状态,预计在12 h内死亡;⑤正参与其余研究。通过随机数表法分为两组,气道压力释放通气组(APRV)组和小潮气量肺保护通气组,使用容量同步间歇指令通气+呼气末正压(SIMV组),各30例。APRV组男17例,女12例,年龄34~76岁,平均(51.78±2.12)岁,APACHEⅡ评分15~29分,平均(22.54±2.11)分;SIMV组男16例,女14例,年龄35~75岁,平均(52.03±2.04)岁,APACHEⅡ评分15~30分,平均(22.43±2.18)分。本次研究得到院伦理委员会批准,两组患者在性别、年龄、APACHEⅡ评分上无显著差异(P>0.05),具有可比性。
二、研究方法
所有患者均使用由美国生产的PB84O呼吸机,使用转折点(Pflex)操作,恒流、容量控制、呼吸频率设置为12~20次/min,潮气量设置为4~7 ml/kg,吸气流速设置为40~60 L/min,触发灵敏度为2 L/min。APRV组:FiO2不变,Phigh=UIP,Plow=LIP,Tlow=1.0 s,Thigh=4.0 s,释放频率为12次/min。SIMV+PEEP组:FiO2不变,Vt为6~8 ml/kg,Ppeak<35 cmH2O,f为14~20次/min,分钟通气量为4~10 L/min,PEEP=LIP。
三、观察指标
记录两组患者通气前、通气后1、2、3 d以下指标结果:①通过应用美国Hewlett Packard公司生产的全功能监护系统监测气道峰压(Ppeak)、气道平均压(Pmean),计算氧合指数(PaO2/FiO2),并使用PiCCO监测血管外肺水指数(ELWI);②血流动力学:监测心率(HR)、平均动脉压(MAP)、中心静脉压(CVP);③评价APACHEⅡ评分、Murray急性肺损伤评分[7];④记录无镇静剂使用时间、脱离呼吸机时间、住ICU时间、无脏器衰竭时间;④记录1个月内生存率。
四、统计学方法
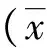
结 果
一、两组患者各时间点气道力学、动脉血气指标比较
通气前,两组患者气道力学、动脉血气指标无显著差异(P>0.05);通气后1、2、3 d,两组患者在各指标均较通气前得到改善(P<0.05);APRV组在通气后1、2 d时,Ppeak、Pmean、ELWI水平均比SIMV组低(P<0.05),两组患者在通气后3 d时Ppeak、Pmean、ELWI水平无显著差异(P>0.05),APRV组在通气后1、2、3 d时,PaO2/FiO2水平均比SIMV组高(P<0.05),见表1。
二、两组患者各时间点血流动力学比较
通气前,两组患者血流动力学各指标无显著差异(P>0.05);通气后1、2、3 d,两组患者HR、MAP、CVP均较通气前得到改善(P<0.05),但APRV组在通气后1、2、3 d时,HR、CVP水平均低于SIMV组组,MAP水平均高于SIMV组(P<0.05),见表2。
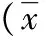
表2 两组患者各时间点血流动力学比较±s)
注:与同组通气前对比,aP<0.05,与SIMV组对比,aP<0.05
三、两组患者不同时间点APACHEⅡ评分、Murray急性肺损伤评分比较
通气前,两组患者APACHEⅡ评分、Murray急性肺损伤评分无显著差异(P>0.05);通气后1、2、3 d时,两组患者评分均较通气前得到改善(P<0.05),两组患者通气后1、2、3 d APACHEⅡ评分无显著差异(P>0.05),但APRV组通气后1、2、3 d时,Murray急性肺损伤评分均低于SIMV组(P<0.05),见表3。
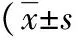
表3 两组患者不同时间点APACHEⅡ评分、Murray急性肺损伤评分比较,分)
注:与同组通气前对比,aP<0.05,与SIMV组对比,bP<0.05
四、两组患者无镇静剂使用时间、脱离呼吸机时间、住ICU时间、无脏器衰竭时间比较
APRV组无镇静剂使用时间、脱离呼吸机时间长于SIMV组,住ICU时间短于SIMV组(P<0.05),两组在无脏器衰竭时间上无显著差异(P>0.05),见表4。
五、两组患者病死率比较
在1个月内,APRV组病死为5例,SIMV组病死为10例,两组患者病死率无显著差异[16.67(5/30)vs. 33.33%(10/30)](χ2=2.2222,P=0.1360)。
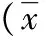
表1 两组患者各时间点气道力学、动脉血气指标比较±s)
注:与同组通气前对比,aP<0.05,与SIMV组对比,bP<0.05
表4 两组患者无镇静剂使用时间、脱离呼吸机时间、住ICU时间、无脏器衰竭时间比较±s)
注:与SIMV组对比,aP<0.05
讨 论
在近年来,国内外较多学者均对ARDS患者的机械通气策略进行了广泛研究,研究要点主要放在使ARDS患者所塌陷的肺泡充分得到复张,改善氧合,并预防机械通气不当所引发的相关性肺损伤上[8]。APRV是一种对持续气道正压通气(continuous positive airway pressure, CPAP)系统加以改进后,在其呼吸端增加一压力释放阀,该方式可使患者在整个呼吸周期中得到自主的呼吸[9-10]。
APRV依靠增加基础CPAP压力水平、高压持续时间或者使吸氧浓度(FiO2)增加的效果,用以改善氧合,而CO2的排出通过使APRV的释放频率和释放压力增加而达到效果,在对呼气末肺容量的影响中,APRV模式和常规的通气模式相反,常规的通气模式下,主要是通过吸气增加肺容量,然后令CO2排出,而APRV是通过使呼气末肺容量减少,达到该效果,可避免过大静态肺容量而导致的肺容积损伤[11]。在APRV模式中,Phigh作为较高水平的压力(即基础CPAP),可促使萎陷的肺泡复张,虽然设置高压,但由于有肺泡复张的作用,气道压较其余模式相比会较低,可使气压伤风险减少;而Plow作为较低水平的压力(即高水平释放后的压力),可使释放压力后的CPAP保持在一个有利于肺泡持续开放的水平,可使剪切伤的发生率降低[12-13]。本研究结果使用APRV模式的患者通气后1、2、3 d时,PaO2/FiO2得到明显升高,同时Ppeak、Pmean、ELWI水平显著降低,显示出与SIMV模式的小潮气量肺保护联合肺复张通气模式相比,APRV可早期对患者肺功能进行改善,即增加肺容积,提高氧合,改善肺顺应性。在李娜等[14]研究中也得出相似结果。
有研究指出,APRV不仅不会对血流动力学造成负面影响,还具有改善血流动力学的作用,主要是由于该方式和常规的通气模式相比,具有较高的气道平均压,而胸内压的增加,会抑制静脉回心血量,减少心输出量[15]。Anitha等[16]在危重患儿中应用APRV通气模式,有效改善了患儿血流动力学水平。本研究中对血流动力学的监测结果显示,采用APRV模式的患者在通气后1、2、3 d时HR、CVP、MAP的改善程度均优于SIMV模式的患者。研究还显示,APRV模式的患者Murray急性肺损伤评分在通气后1、2、3 d时均比SIMV模式的患者低,APRV模式对患者的肺损伤情况也具有一定的改善效果。并且由于APRV可早期改善患者的呼吸功能及脏器灌注情况,同时保留自主呼吸,减少了镇静剂的使用量,患者可得到早期的恢复,从而使机械通气时间和住ICU时间缩短。此外,在本研究中患者1个月内的病死数,APRV模式有5例死亡,而SIMV模式出现10例,但两种方式比较无显著差异,可能是由于本研究纳入的样本量较少,观察时间较短,临床上应需进行进一步验证和完善。
综上所述,在中重度ARDS患者中使用APRV的通气模式,可提高有效的呼吸支持,其具有早期改善血流动力学、组织灌注,减少镇静剂使用时间、缩短通气时间、住ICU时间等优点,值得应用推广。
1 Kneyber MC. Mechanical ventilation for pediatric acute respiratory distress syndrome: few known knowns,many unknown unknowns[J]. Pediatr Crit Care Med, 2016, 17(10): 1000-1001.
2 郭珊, 王洪武, 王中. 肺保护性通气策略在急性呼吸窘迫综合征治疗中的研究进展[J]. 临床麻醉学杂志, 2013, 29(11): 1129-1131.
3 宋邵华, 田惠玉, 杨秀芬, 等. 气道压力释放通气应用于急性肺损伤/急性呼吸窘迫综合征患者的研究[J]. 临床肺科杂志, 2016, 21(5): 802-805.
4 Guo L, Wang W, Zhao N, et al. Mechanical ventilation strategies for intensive care unit patients without acute lung injury or acute respiratory distress syndrome: a systematic review and network meta-analysis[J]. Crit Care, 2016, 20(1): 226.
5 中华医学会重症医学分会. 急性肺损伤/急性呼吸窘迫综合征诊断和治疗指南(2006)[J]. 中国实用外科杂志, 2007, 27(1): 1-6.
6 Knaus WA, Zimmerman JE, Wagner DP, et al. APACHE-acute physiology and chronic heath evaluation: a physiologically based classification system[J]. Crit Care Med, 1981, 9(8): 591-597.
7 Murray JF, Matthay MA, Luce JM, et al. An expanded definition of the adult respiratory distress syndrome[J]. Am Rev Respir Dis, 1988, 138(3): 720-723.
8 Chen H, Pan C, Liu AR. The progress of application of protective ventilation in patients without acute respiratory distress syndrome[J]. Zhonghua Nei Ke Za Zhi, 2016, 55(10): 810-812.
9 翟国岩, 张彬. 压力释放通气模式对重型颅脑创伤患者颅内压和低氧血症影响的临床观察[J]. 中国现代神经疾病杂志, 2013, 13(4): 338-341.
10 邓宁, 赵睿, 俞丽, 等. 机械通气治疗急性呼吸窘迫综合征的肺复张策略研究[J]. 现代生物医学进展, 2014, 14(10): 1949-1952.
11 Ye L, Wang J, Xu X, et al. Noninvasive ventilation on mortality of acute respiratory distress syndrome[J]. J Phys Ther Sci, 2016, 28(8): 2284-2288.
12 Guervilly C, Forel JM, Hraiech S, et al. Effect of high-frequency oscillatory ventilation on esophageal and transpulmonary pressures in moderate-to-severe acute respiratory distress syndrome[J]. Ann Intensive Care, 2016, 6(1): 84.
13 Solek-Pastuszka J, Sawicki M, Iwańczuk W, et al. Ventilator-delivered continuous positive airway pressure for apnea test in the diagnosis of brain death in patient with extremely poor baseline lung function-case report[J]. Transplant Proc, 2016, 48(7): 2471-2472.
14 李娜, 李家琼, 韩冠杰. 气道压力释放通气治疗中重度急性呼吸窘迫综合征的临床研究[J]. 中国急救医学, 2015, 35(4): 346-351.
15 Li JQ, Li N, Han GJ, et al. Clinical research about airway pressure release ventilation for moderate to severe acute respiratory distress syndrome[J]. Eur Rev Med Pharmacol Sci, 2016, 20(12): 2634-2641.
16 Anitha GF, Velmurugan L,Sangareddi S, et al. Effectiveness of flow inflating device in providing Continuous Positive Airway Pressure for critically ill children in limited-resource settings: A prospective observational study[J]. Indian J Crit Care Med, 2016, 20(8): 441-447.
(本文编辑:黄红稷)
周志向. 气道压力释放通气对中重度急性呼吸窘迫综合征临床疗效观察[J/CD]. 中华肺部疾病杂志(电子版), 2017, 10(4): 431-435.
Clinical observation of airway pressure release ventilation in moderate and severe acute respiratory distress syndrome
ZhouZhixiang.
DepartmentofRespiration,TheSecondPeople′sHospitalofHainanProvince,Wuzhishan572299,China
Objective To explore the clinical effects of airway pressure release ventilation, (APRV) in moderate and severe acute respiratory distress syndrome(ARDS). Methods All 60 patients with moderate and severe ARDS from June 2013 to June 2016 in The Second People′s Hospital of Hainan Province were researched. They were divided into two groups by randomly, APRV group and tidal volume lung protection ventilation group, using volume synchronous intermittent mandatory ventilation and positive end expiratory pressure(SIMV group), each of 30 cases. The ventilation effect of two groups were compared. Results After ventilation 1 d, 2 d, 3 d, the peak airway pressure (Ppeak), mean airway pressure (Pmean), oxygenation index (PaO2/FiO2), extravascular lung water index (ELWI), heart rate (HR), mean arterial pressure (MAP), central venous pressure (CVP), acute physiology and chronic health evaluation Ⅱ (APACHE Ⅱ), Murray acute lung injury score of two groups were improved before ventilation(P<0.05); After ventilation 1 d, 2 d, in the APRV group, the levels of Ppeak, Pmean, ELWI were lower than the SIMV group(P<0.05), after ventilation 1 d, 2 d, 3 d, in the APRV group, the levels of PaO2/FiO2was higher than the SIMV group(P<0.05), after ventilation 1 d, 2 d, 3 d, in the APRV group, the levels of HR, CVP were lower than the SIMV group, the levels of MAP was higher than the SIMV group(P<0.05), after ventilation 1 d, 2 d, 3 d, in the APRV group, the Murray acute lung injury score was lower than the SIMV group(P<0.05); the oo sedative time, weaning time of APRV group were longer than the SIMV group, the Live ICU time was shorter than the SIMV group(P<0.05), there was no significant difference between the two groups in the time of non organ failure(P>0.05), there was no significant difference in mortality rate between the two groups in 1 months(P>0.05). Conclusion It is improved that the effective respiratory support in patients with moderate to severe ARDS using APRV ventilation, it′s worthy of application and promotion.
Acute respiratory distress syndrome; Moderate and severe; Airway pressure release ventilation; Tidal volume lung protective ventilation
10.3877/cma.j.issn.1674-6902.2017.04.013
海南省卫生厅基金课题(14A2105015)
572299 五指山,海南省第二人民医院呼吸科
R563
A
2016-12-26)
