阴道微生态及其干预治疗与妊娠结局相关性研究
2017-05-31吴仕元肖锦艳刘彩美
吴仕元 肖锦艳 刘彩美

[摘要]目的探讨阴道微生态及其干预治疗与妊娠结局的关系。方法选择2016年1~11月期间在本院定期产前检查的235例正常单胎孕妇并在本院住院分娩者为研究对象,剔除妊娠合并症、并发症、有早产高危因素及不良孕产史的孕妇。所有研究对象从妊娠32~35周开始常规通过阴道分泌物及细胞因子IL-6、CRP、TNF-α检测了解阴道微生态,对阴道微生态异常和(或)细胞因子IL-6、CRP、TNF-α检测异常者随机分干预治疗组及观察组,并动态观察其阴道微生态及细胞因子的变化,追踪其胎膜早破发生率及其妊娠结局。结果(1)干预治疗组胎膜早破、产后出血、新生儿感染发生率明显低于观察组,两组比较有显著性差异(P<0.05);(2)阴道分泌物和(或)细胞因子检测异常者口服用药联合阴道上药较单一阴道上药胎膜早破发生率低(P<0.05)。结论通过阴道分泌物及细胞因子IL-6、CRP、TNF-α检测了解阴道微生态,对检测阴道分泌物和(或)细胞因子IL-6、CRP、TNF-α异常者在妊娠期进行干预治疗能有效的预防胎膜早破、产后出血及新生儿感染发生,改善妊娠结局。
[关键词]阴道微生态;阴道分泌物;细胞因子;妊娠结局
[中图分类号]R714.2
[文献标识码]A
[文章编号]2095-0616(2017)03-09-04
妊娠期由于受内分泌等多种因素的影响,会导致阴道微生态失衡而引起生殖道上行性感染。各种炎症最终激活多种炎症通路,引起促炎因子如IL-6、TNF-α及CRP等表达增加,导致胎膜早破等不良妊娠分娩结局。为探讨阴道微生态和(或)细胞因子IL-6、CRP、TNF-α异常与妊娠结局的关系,本研究选择2016年1~11月期间在本院定期产前检查的正常单胎孕妇并在本院住院分娩者为研究对象,通过阴道分泌物及细胞因子IL-6、CRP、TNF-α检测了解阴道微生态,对阴道微生态异常者随机分干预治疗组及观察组,并动态观察其阴道微生态及细胞因子的变化,追踪其胎膜早破发生率及其妊娠结局。现报道如下。
1.资料与方法
1.1一般资料
选择2016年1~11月期间在本院定期产前检查的正常单胎孕妇并在本院住院分娩者为研究对象,剔除妊娠合并症、并发症、有早产高危因素及不良孕产史的孕妇共235例。年龄22~39岁,平均(35.6±4.6)岁,孕周35~41周,平均(38.2±1.5)周,所有研究对象从妊娠32~35周开始通过阴道分泌物及细胞因子(IL-6、CRP、TNF-α)检测了解阴道微生态及细胞因子变化。
1.2方法
选择孕32-41周正常单胎孕婦,通过阴道分泌物检测(阴道分泌物常规联合阴道菌群分析、H2O2、白细胞酯酶、唾液酸苷酶等指标检测),了解阴道微生态状况;采用酶联免疫吸附法检测母血中细胞因子IL-6、CRP、TNF-α的含量;阴道微生态状况和(或)细胞因子检测有改变,对其进行干预治疗(按照2015年美国CDC阴道感染诊断和治疗指南治疗,对细胞因子检测异常者酌情添加口服用药)的孕妇为治疗组(n=90),选择同期本研究组中阴道微生态状况和(或)细胞因子检测有改变,未进行阴道微生态干预治疗的孕妇为观察组(n=67);选择同期本研究组中阴道微生态状况无改变的孕妇为对照组(n=78),三组孕妇的基本资料方面无显著性差异(P>0.05),见表1。另外,所有入组孕妇动态观察其阴道微生态及细胞因子的变化,追踪胎膜早破发生时间、分娩结局、新生儿状况及产后出血等。
1.3诊断标准
正常阴道微生态的定义为:阴道菌群的密集度为Ⅱ~Ⅲ级、多样性为Ⅱ~Ⅲ级、优势菌为乳杆菌、阴道pH值为3.8~4.5、乳杆菌功能正常(H2O2分泌正常)、白细胞酯酶等阴性。当阴道菌群的密集度、多样性、优势菌、阴道分泌物白细胞计数等炎症反应指标、pH值和乳杆菌功能任何一项出现异常,即诊断为微生态失调状态。胎膜早破、产后出血、新生儿感染、新生儿窒息按《妇产科学》诊断标准诊断。
1.4统计学方法
采用SPSSl3.0软件进行分析处理,计量资料以(x±s)表示,采用f检验,计数资料以百分比表示,采用x2检验,P<0.05为差异有统计学意义。
2.结果
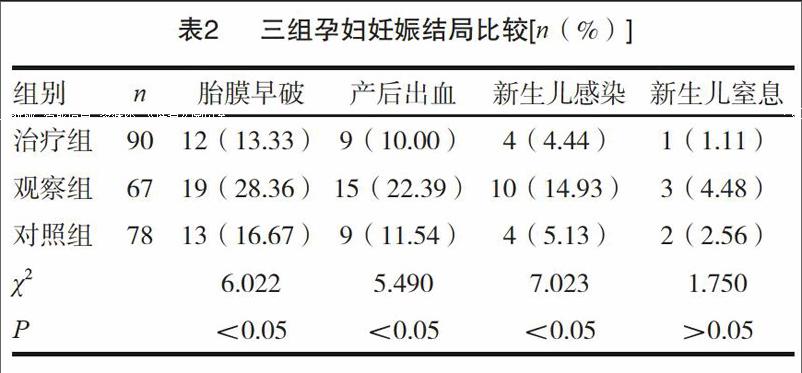
2.1三组妊娠结局比较
纳入研究对象235例,发生胎膜早破46例,胎膜早破发生率19.57%,其中足月前胎膜早破2例,占4.35%,足月胎膜早破95.65%,产后出血29例,产后出血发生率12.34%,早产2例,早产发生率0.85%,新生儿感染18例,新生儿感染发生率7.66%,新生儿窒息6例,新生儿窒息2.55%。
观察组胎膜早破、产后出血、新生儿感染发生率明显高于对照组,两组比较有显著性差异(P<0.05);干预治疗组胎膜早破、产后出血、新生儿感染发生率明显低于观察组,两组比较有显著性差异(P<0.05)。见表2。
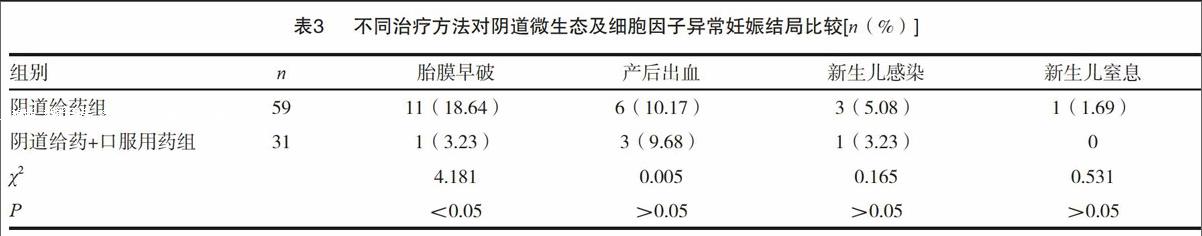
2.2不同治疗方法对阴道微生态及细胞因子异常妊娠结局比较
阴道给药+口服用药组胎膜早破发生率明显低于阴道上药组,两组比较有显著性差异(P<0.05)。见表3。
3.讨论
阴道微生态系统是人体四大生态系统中较为复杂和目前热点研究的一个系统,由阴道的解剖结构、微生态菌群、局部免疫及机体内分泌调节功能共同组成。妊娠期由于受内分泌等多种因素的影响,会导致阴道微生态失衡而引起生殖道上行性感染致绒毛膜羊膜炎,各种炎症最终激活多种炎症通路,引起促炎因子如IL-6、TNF-α及CRP等表达增加。越来越多的证据显示,TNF-α明显升高,导致感染的病原体及其产物产生蛋白水解明显低酶、胶质酶和弹性蛋白酶等,可直接降解宫颈局部的胶原蛋白而致使胎膜脆弱破裂。另外,炎症过程中白介素细胞因子和前列腺素的产生可诱发子宫收缩,使羊膜腔内压力增加而导致胎膜早破。胎膜早破是产科一种常见的并发症,国外发生率为5%~15%,在我国约占分娩总数的的3.03%~21.9%,近年来发病率呈上升趋势。也是早产的主要原因,在所有的早产儿中,孕妇胎膜早破的比例高达30~40%。胎膜早破可对母婴带来不良妊娠结局,约40%胎膜早破产后病理证实感染绒毛膜羊膜炎,已有研究表明,绒毛膜羊膜炎是导致胎膜早破引起不良妊娠结局的重要因素。对母亲而言破膜后阴道内微生物上行性感染率增加,分娩时、产后更易发生产褥感染、产后出血。对胎儿而言宫内感染可能性的增加会导致新生儿早产率及窒息率的提高,甚至发生新生儿呼吸窘迫综合征、败血症、新生儿死亡。从本研究得知观察组胎膜早破、产后出血、新生儿感染发生率明显高于对照组,两组比较有显著性差异(P<0.05),干预治疗组胎膜早破、产后出血、新生儿感染发生率明显低于观察组,两组比较有显著性差异(P<0.05)。
一直以来,如何正确处理胎膜早破是产科较为棘手的问题,如何预测和预防胎膜早破更是产科的难题。目前临床表现、羊水细菌培养或胎膜病理检查是诊断胎膜早破并发绒毛膜羊膜炎的主要依据。近年来,广谱抗生素的预防性使用及人们对孕产妇保健的高度重视,具有典型临床感染表现的绒毛膜羊膜炎已较少见,亚临床绒毛膜羊膜炎对母儿的不良影响甚广,因而越来越被临床医生重视。而通过检测羊水诊断需要较长时间且阳性率不高,胎膜病理检查只能用于产后病理性回顾,没有早期预测及诊断的价值。研究证实,引起胎膜早破的亚临床期绒毛膜羊膜炎可发生在胎膜早破之前数周或数月,因此,一个兼具特异性和准确性的方法来诊断绒毛膜羊膜炎并指导治疗、改善母儿预后就显得尤为重要。近年来,许多炎症因子等指标都用于指导胎膜早破的诊断与治疗。CRP是人类血清中一种急性时相反应蛋白,现人们对CRP已有较深入的了解,其早期预测和诊断感染性疾病中的意义已得到认可。目前CRP在临床产科中已作为一个常规指标用于胎膜早破的诊断、病情发展监测并指导抗生素合理应用。IL-6、TNF-α是糖蛋白类炎症因子,是感染反应中的主要炎症介质,当孕妇并发绒毛膜羊膜炎时其含量增高明显,国内外学者普遍认为在诊断绒毛膜羊膜炎时白介素6有一定的临床价值。本研究通过对妊娠晚期孕妇阴道微生态联合细胞因子IL-6、CRP、TNF-α的检测,早期预测亚临床绒毛膜羊膜炎,对阴道微生态和(或)细胞因子IL-6、CRP、TNF-α异常者采取阴道上药联合口服用药干预治疗,能有效改善妊娠分娩结局,从本研究得知:治疗组胎膜早破发生率明显低于观察组,且阴道给药+口服用药组胎膜早破发生率明显低于单纯阴道给药组,两组比较有显著性差异(P<0.05)。说明对妊娠期阴道微生态联合细胞因子IL-6、CRP、TNF-α的检测,早期预测亚临床绒毛膜羊膜炎并及早进行有效的干预治疗能有效降低胎膜早破的发生率,改善妊娠分娩结局。但本课题中存在病例数偏少,有待更进一步研究。
