无创正压通气对慢性阻塞性肺疾病患者气道炎症因子的影响
2017-04-26王大敏
王大敏, 陈 敏, 张 渝
(四川省凉山彝族自治州第一人民医院, 四川 凉山, 615000)
无创正压通气对慢性阻塞性肺疾病患者气道炎症因子的影响
王大敏, 陈 敏, 张 渝
(四川省凉山彝族自治州第一人民医院, 四川 凉山, 615000)
目的 探讨无创正压通气对慢性阻塞性肺疾病患者气道炎症因子的影响。方法 选取慢性阻塞性肺疾病患者60例,采用随机数字法分为对照组和观察组各30例。对照组采用常规对症支持治疗,观察组在对照组基础上联合无创正压通气治疗。比较2组临床疗效, IL-8、TNF-α水平,中性粒细胞占白细胞百分比等指标。结果 观察组治疗后pH、p(O2)水平显著高于对照组(P<0.05), p(CO2)水平显著低于对照组(P<0.05)。2组治疗前、后中性粒细胞占白细胞百分比无显著差异(P>0.05)。观察组治疗后IL-8、TNF-α显著低于对照组(P<0.05)。观察组治疗后并发症发生率为3.33%, 显著低于对照组的10.00%(P<0.05)。结论 慢性阻塞性肺疾病患者在常规治疗基础上联合无创正压通气治疗效果理想。
无创正压通气; 慢性阻塞性肺疾病; 疗效; 气道炎症因子
慢性阻塞性肺疾病(COPD)是临床上常见的疾病,以不完全可逆气流受限为主要特征,临床表现为反复咳嗽、咳痰、呼吸困难等[1]。同时, COPD病程较长,治疗过程中容易反复发作,呈进行性加重,严重影响人们身体健康。目前,临床上对于COPD发病机制尚不完全明确,普遍认为与肺部有害颗粒引起的异常炎症反应有关,且气道炎症是其主要病理特征[2]。现代研究[3]认为, COPD气道炎症反应主要是由于炎性细胞及其分泌的炎性介质相互诱导、相互影响而成,包括IL-8、TNF-α等,从而能进一步加剧疾病的发展,形成一种恶性循环[4]。文献[5-6]报道显示,无创正压通气在慢性阻塞性肺疾病患者中能取得理想的效果,该方法主要是利用气体交换、肺泡通气等方式实现治疗的目的,能缓解呼吸肌疲劳,避免肺泡进一步萎缩,提高气体交换,从而能改善肺泡通气功能。本研究探讨无创正压通气在慢性阻塞性肺疾病患者中的临床治疗效果及对气道炎症因子的影响,报告如下。
1 资料与方法
1.1 一般资料
选取2015年1月—2016年6月本院收治慢性阻塞性肺疾病患者60例,采用随机数字法分为对照组和观察组。对照组30例,男17例,女13例,年龄60~85岁,平均(66.9±5.1)岁,病程1~14年,平均(6.1±2.4)年。观察组30例,男18例,女12例,年龄61~84岁,平均(67.1±5.3)岁,病程1~13年,平均(6.3±2.5)年。纳入标准: ① 符合2007年中华医学会呼吸病学会制定的关于COPD临床诊断标准[7]; ② 均经过生化指标、影像学检查及肺功能检查得到确诊,且患者伴有不同程度的呼吸衰竭。排除标准: ① 排除不符合COPD临床诊断标准者; ② 排除合并有影响效应指标观测、判断其他生理或病理者; ③ 排除合并甲亢、甲减及原发性醛固酮增多症者。2组患者性别、年龄及病程比较,差异无统计学意义(P>0.05)。
1.2 方法
入院后完善相关检查,了解患者疾病史、药物过敏史等,结合患者临床表现制定相应的治疗方案。对照组采用常规对症支持治疗方法:给予患者平喘祛痰、抗感染治疗,并给予患者激素、营养支持,维持电解质平衡,对于疾病严重者给予吸氧治疗。观察组在对照组基础上联合无创正压通气治疗方法:患者经鼻或面罩BiPAP呼吸机进行无创通气治疗,将面罩连接导管进行吸氧,控制氧流量为2~4 L/min。根据每一位患者实际情况设置相关参数,初始吸气压力8~125 cmH2O, 呼吸压力控制在4~6 cmH2O, 根据患者恢复情况调整相应参数,逐渐增加,每次增加2~3 cmH2O, 且治疗过程中在5~20 min内将压力调整到合适的水平,控制潮气量在8~12 mL/kg, 调整氧流量,保证SpO2维持在90.0%以上,治疗6~18 h/d, 连续治疗3~14 d。同时,患者治疗过程中密切观察其生命体征,动态了解患者病程恢复情况,及时帮助患者吸氧、拍背,正确指导患者咳痰、饮食等[8-9]。
1.3 评价指标
2组治疗前、后次日早晨空腹抽取5 mL静脉血, 20 min离心,速度为500 r/min, 取上层清液,备用。采用酶联免疫吸附试验检测气道炎症因子IL-8、TNF-α; 将获得的细胞沉淀采用罕氏平衡液制备细胞悬液,检测中性粒细胞占白细胞百分比,试剂盒由美国BIOSOURCE公司提供相关操作必须严格遵循仪器、试剂盒操作说明进行[10]。
1.4 观察指标
① 血气水平。采用血气测定仪在2组治疗前、后进行血气测定,包括pH、p(O2)及p(CO2)等。② 气道炎症因子。观察2组治疗前、后气道炎症因子水平情况,包括IL-8、TNF-α、中性粒细胞占白细胞百分比(Neu/Leu%)水平。③ 安全性。观察2组治疗后并发症发生情况,包括胃肠胀气、面部充血、器官衰竭及死亡。
1.5 统计学分析
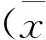
2 结 果
2.1 2组治疗前、后血气水平比较
2组治疗前pH、p(O2)及p(CO2)水平比较,差异无统计学意义(P>0.05); 观察组治疗后pH、p(O2)水平显著高于对照组(P<0.05), p(CO2)水平显著低于对照组(P<0.05), 见表1。
2.2 2组治疗前、后气道炎症因子水平情况比较
2组治疗前、后中性粒细胞占白细胞百分比比较,差异无统计学意义(P>0.05); 2组治疗前IL-8、TNF-α水平比较,差异无统计学意义(P>0.05); 观察组治疗后IL-8、TNF-α显著低于对照组(P<0.05), 见表2。

表1 2组治疗前、后血气水平比较
与对照组比较, *P<0.05。
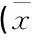
表2 2组治疗前、后气道炎症因子水平情况比较±s)
与对照组比较, *P<0.05。
2.3 2组治疗后并发症发生率情况比较
观察组治疗后并发症发生率为3.33%, 对照组为10.00%, 2组并发症发生率比较,差异有统计学意义(P<0.05), 见表3。
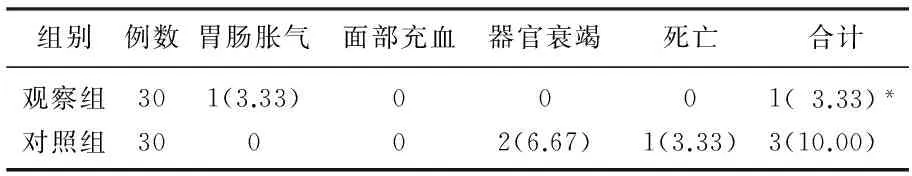
表3 2组治疗后并发症发生情况比较[n(%)]
与对照组比较, *P<0.05。
3 讨 论
慢性阻塞性肺疾病是临床上常见的疾病,该疾病多发生在中、老年人群中,患者发病后如果得不到及时有效的治疗,将会诱发其他疾病,严重者将威胁患者生命。目前,临床上对于慢性阻塞性肺疾病以化痰、平喘、糖皮质激素及抗感染治疗为主,该方法虽然能改善患者症状,但是长期疗效欠佳,患者治疗预后较差,难以达到预期治疗效果[11]。
近年来,无创正压通气在慢性阻塞性肺疾病患者中得到应用,且效果理想。本研究中,2组治疗前pH、p(O2)及p(CO2)水平比较,差异无统计学意义(P>0.05); 观察组治疗后pH、p(O2)水平显著高于对照组(P<0.05); 观察组治疗后p(CO2)水平显著低于对照组(P<0.05)。无创正压通气是一种新型的治疗方法,该方法主要是利用气体交换以及肺泡通气等方式实现治疗,患者治疗时可以通过对气道阻力进行施压,从而能缓解或改善呼吸肌疲劳现象,可以避免肺泡萎陷,从而能实现气体交换,能有效改善机体肺泡通气功能[12]。此外,无创正压通气治疗会产生较高的呼吸气压,能克服气道的阻力,提高肺泡通气量,降低呼吸功能消耗,减少二氧化碳的生成,并且患者治疗时能有效的对抗内源性呼吸末正压,提高肺功能参量,提高临床效果,促进患者早期恢复[13]。
文献[14]报道显示,慢性阻塞性肺疾病属于是一种气流受限特征的肺部疾病,并且呈不完全可逆、进行性发展,且炎症因子直接参与疾病的发生、发展。研究认为,COPD气道慢性炎症主要是由复杂的炎性细胞及分泌的细胞因子相互诱导形成。IL-8属于是中性粒细胞趋化因子,多种细胞包括肺泡巨噬细胞、支气管上皮细胞、内皮细胞等均能释放IL-8水平,并且IL-8在气道内聚集,能进一步活化中性粒细胞,从而能诱导其释放溶酶体,属于炎症反应中的重要介质; 而TNF-α则是在内源性干扰素、细菌、内毒素等刺激下由活化的巨噬细胞、单核细胞以及T细胞产生的因子,该因子能介导白细胞黏附在血管内皮细胞表面,从而能引起炎症部位的聚集,进一步启动炎症反应。临床上,无创正压通气治疗的使用能有效地改善机体免疫,抑制炎症因子反应的发生,从而能缓解患者症状,避免病情进一步发展。本研究中,2组治疗前、后中性粒细胞占白细胞百分比比较,差异无统计学意义(P>0.05); 2组治疗前IL-8、TNF-α水平比较,差异无统计学意义(P>0.05); 观察组治疗后IL-8、TNF-α显著低于对照组(P<0.05)。此外,患者采用无创正压通气治疗时并不会对患者产生并发症,治疗方法相对安全,能提高患者治疗依从性,促进患者早期恢复[15]。本研究中,观察组治疗后并发症发生率为3.33%, 对照组为10.00%, 2组并发症发生率比较,差异有统计学意义(P<0.05)。
[1] 孙丽, 杨欣荣, 杨勇, 等. 早期无创正压通气对慢性阻塞性肺疾病急性发作并呼吸衰竭患者血清N末端脑钠肽前体及超敏C反应蛋白的影响[J]. 中国综合临床, 2014, 30(12): 1252-1255.
[2] 刘涛, 徐喜媛, 王玲. 无创正压通气对AECOPD伴肺动脉高压患者肺动脉压及血浆脑钠肽水平的影响[J]. 中国社区医师, 2014, 30(9): 87-88.
[3] 黄澄, 刘裕英, 吕艳, 等. 参麦注射液联合无创正压通气治疗慢性阻塞性肺疾病合并呼吸衰竭的临床观察[J]. 现代生物医学进展, 2014, 14(5): 921-923.
[4] 吴春风, 王笑英, 干泳华, 等. 无创通气对老年慢性阻塞性肺疾病急性加重期合并慢性左心衰竭患者心肺功能的影响[J]. 中国老年学杂志, 2013, 33(24): 6109-6110.
[5] 黄志新. 纳洛酮辅助无创正压通气治疗对COPD并发呼吸衰竭患者血气指标及血清学指标的影响[J]. 海南医学院学报, 2015, 21(6): 754-757.
[6] 王中超, 王海峰, 王明航, 等. 无创正压通气治疗慢性阻塞性肺疾病合并呼吸衰竭的疗效预测因素研究进展[J]. 国际呼吸杂志, 2013, 33(5): 370-373.
[7] 黄山桂. 无创正压通气治疗慢性阻塞性肺疾病合并呼吸衰竭的临床效果观察[J]. 临床合理用药杂志, 2015, 10(12): 90-91.
[8] Ferrari U, Exner T, Wanka E R, et al. Influence of air pressure, humidity, solar radiation, temperature, and wind speed on ambulatory visits due to chronic obstructive pulmonary disease in Bavaria, Germany [J]. Int J Biometeorol, 2014, 56(1): 137-143.
[9] 邹梅香. BiPAP无创通气治疗AECOPD并Ⅱ型呼吸衰竭临床效果观察[J]. 临床医学工程, 2013, 20(9): 1065-1066.
[10] 钱利华. BiPAP无创呼吸机治疗慢性阻塞性肺疾病合并Ⅱ型呼吸衰竭疗效观察[J]. 临床肺科杂志, 2013, 18(12): 2243-2244.
[11] 叶菊贞, 莫文梅, 詹忆波, 等. BiPAP无创通气治疗AECOPD合并Ⅱ型呼吸衰竭的疗效观察[J]. 浙江中医药大学学报, 2014, 38(6): 742-743.
[12] 栗娜, 刘旭升, 赵民建, 等. 不同压力支持水平无创正压通气治疗慢性阻塞性肺疾病急性加重期的临床效果研究[J]. 实用心脑肺血管病杂志, 2015, 22 (3): 22-24.
[13] 谭伟, 孙龙凤, 代冰, 等. 慢性阻塞性肺疾病急性加重合并Ⅱ型呼吸衰竭患者使用无创正压通气成功的临床预测因素研究[J]. 中国全科医学, 2013, 16 (2): 147-150.
[14] Vestbo J, Hurd S S, Agusti A G, et al. Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease: GOLD executive summary[J]. American journal of respiratory and critical care medicine, 2013, 187(4): 347 -365.
[15] Ferrari U, Exner T, Wanka E R, et al. Influence of air pressure, humidity, solar radiation, temperature, and wind speed on ambulatory visits due to chronic obstructive pulmonary disease in Bavaria, Germany[J]. Int J Biometeorol, 2012, 56(1): 137-143.
Effect of non-invasive positive pressure ventilation on airway inflammatory factors of patients with chronic obstructive pulmonary disease
WANG Damin, CHEN Min, ZHANG Yu
(TheFirstPeople′sHospitalofLiangshanYiNationalityAutonomousPrefecture,Liangshan,Sichuan, 615000)
Objective To explore the effect of non-invasive positive pressure ventilation (CPAP) on airway inflammation factors of patients with chronic obstructive pulmonary disease (COPD). Methods A total of 60 patients with COPD were randomly divided into control group (n=30) and observation group (n=30). The patients in the control group were treated with conventional symptomatic support. In the observation group, non-invasive positive pressure ventilation was applied on the basis of the control group. IL-8 and TNF-α were measured by enzyme-linked immunosorbent assay. The cell suspension, neutrophil percentage of white blood cells, clinical efficacy and the airway inflammatory factors were compared between two groups. Results After treatment, the levels of pH and p(O2) in the observation group were significantly higher than those in the control group (P<0.05), and the level of p(CO2) were significantly lower than the control group (P<0.05). There was no significant difference in neutrophil count before and after treatment between the two groups (P>0.05). The IL-8 and TNF-α in the observation group were significantly lower than those in the control group (P<0.05). The incidence rate of complications in the observation group was 3.33%, which was significantly lower than 10.00% in the control group (P<0.05).Conclusion Combination of non-invasive positive pressure ventilation and conventional therapy is effective in treatment of patients with COPD.
non-invasive positive pressure ventilation; chronic obstructive pulmonary disease; effect; airway inflammatory factor
2017-01-21
四川省卫生厅科研课题(130915)
R 441.8
A
1672-2353(2017)07-031-04
10.7619/jcmp.201707009
