术前中性粒细胞淋巴细胞比率检测评估行根治性切除的非小细胞肺癌患者预后的临床意义
2016-12-06索海进王长利
索海进 王长利
(天津医科大学肿瘤医院肺部肿瘤科,天津 300060)
术前中性粒细胞淋巴细胞比率检测评估行根治性切除的非小细胞肺癌患者预后的临床意义
索海进 王长利
(天津医科大学肿瘤医院肺部肿瘤科,天津 300060)
目的 评估术前中性粒细胞淋巴细胞比率(NLR)对于行根治性切除的非小细胞肺癌 (NSCLC) 患者的临床意义。方法 行完全性切除手术的NSCLC患者681例,利用Kruskall-Wallis和Mann-WhitneyU检验分析临床病理参数和NLR间相关性。利用Kaplan-Meier法计算生存率,Log rank检验比较不同组间差异。结果 根据受试者工作特征(ROC)曲线,选取2.3作为中性粒细胞淋巴细胞比率的界值。其中269例NLR>2.3,412例NLR≤2.3。NLR>2.3患者总体生存(OS)率明显低于NLR ≤2.3患者(34.1% vs 56.1%,P<0.001)。单因素分析显示,手术方式 (P=0.044)、肿瘤病变部位(P=0.034)、病理分期 (P<0.001)、化疗与否(P=0.007),单核细胞(P=0.003)、乳酸脱氢酶(LDH) (P<0.001)、纤维蛋白原(Fbg) (P=0.001)和D-二聚体(P=0.012)与5年OS率显著相关。多变量分析显示术前NLR是影响NSCLC患者的独立危险因素(P<0.001 ;危险比:1.640 ; 95%置信区间1.319~2.038)。结论 术前NLR可作为预测行根治性切除的非小细胞肺癌患者预后的因子。
中性粒细胞淋巴细胞比率;预后;非小细胞肺癌
目前肺癌已经成为我国继肝癌后第二死因的肿瘤〔1〕,过去的30年中肺癌发病率增加了465%。尽管最近对于肺癌患者的诊断和治疗手段有了提高,但其预后依然很差,5年生存率低于 15%〔2〕。目前非小细胞肺癌(NSCLC)患者根据术前TNM分期选择合适的治疗方案,但其依然不是非常准确的方法,因为相同分期的许多患者仍然会有不同的临床预后。肿瘤宿主的炎症反应和全身炎症反应能够促进血管生成、DNA损伤及通过调节细胞因子增加恶性肿瘤侵袭能力。在各种恶性肿瘤中观察到大量的免疫细胞频繁浸润形成炎性微环境〔3〕。这种肿瘤细胞和免疫细胞之间的相互作用、浸润导致局部和全身炎症反应。炎症往往会导致免疫功能低下和肿瘤细胞逃避免疫反应〔4〕。基于这些观点,全身性炎症反应标记物可能为肿瘤患者预后提供有用的信息。全身炎症反应的一个简单指标是中性粒细胞淋巴细胞比率 (NLR)。已经发现在大肠癌、 胃癌、 胰腺癌、 乳腺癌中高NLR是预后不良的一个重要指标〔5~8〕。然而,对于术前NLR在NSCLC患者中的预后作用研究的并不多〔9~12〕,甚至出现了相反的结果〔10,11〕。本研究拟评估术前 NLR 对NSCLC生存的影响及其与NSCLC临床病理因素的相关性。
1 资料和方法
1.1 临床资料 2004年1月至2008年12月我院行根治性切除术的NSCLC患者681例。男450例,女231例,平均 61(24~82)岁。病理分期Ⅰ期305例,Ⅱ期136例,ⅢA期240例。随访1~99个月,中位数43.0个月;平均43.9个月。截至2012年12月31日,369例死亡,5年生存率为47.8%。吸烟443例,全肺切除术/肺叶切除术83/598例,肿瘤大体部位周围型/中心型493/188例,病理类型鳞癌/腺癌/腺鳞癌/大细胞癌/其他318/279/42/10/32例,肿瘤部位左/右278/403例,病理分期ⅠA/ⅠB/ⅡA/ⅡB/ⅢA 166/139/99/37/240例,T分期1/2/3/4 269/358/48/6例,N分期0/1/2 382/60/239例,化疗339例,血红蛋白139(88~268)g/dl,白细胞计数6 630(3 050~13 320)mm-3,中性粒细胞3 930(850~6 940)mm-3,单核细胞500(10~1 660)mm-3,淋巴细胞1 880(530~21 710)mm-3,血小板(PLT)236 000(50 000~639 000)mm-3,乳酸脱氢酶(LDH)173(20~738)U/L,碱性磷酸酶(ALP)71(15~240)U/L,纤维蛋白原(Fbg)3.532(1.423~5.827)g/L,D-二聚体100(100~3 000)μg/L。排除标准:(1)行姑息性手术;(2)晚期病变(如恶性胸腔积液/心包积液或远处转移);(3)接受术前化疗或放疗;(4)手术切缘阳性 ;(5)存在其他感染或其他骨髓血液或自身免疫性疾病。术前检查包括详细的临床病史和体格检查及生化检查、 全血细胞计数和凝血试验。进一步的调查包括支气管镜检查、胸部和上腹部CT、 放射性核素骨扫描(ECT)及脑部磁共振成像 (MRI)。术后化疗包括长春瑞滨、 紫杉醇或吉西他滨加卡铂或顺铂。根据经订正的世界健康组织分类法〔13〕和依靠第 7 版 TNM 分类法确定了肺癌的病理诊断和分期〔14〕。总生存期 (OS) 被定义为手术日期和死亡或最后一次随访的日期之间的间隔。
1.2 方法 术前1 w使用乙二胺四乙酸 (EDTA)采集管收集患者空腹静脉血样本。全血细胞计数分析采用标准计数器 (XE2100,希森美康,日本神户)。外周血白细胞 (WBC) 计数的正常范围是从4 000~10 000 mm-3。根据术前的中性粒细胞和淋巴细胞计数得到NLR。
1.3 统计学分析 运用SPSS18.0软件,根据受试者工作特征(ROC)曲线分析,选定NLR界值。计数资料用χ2检验,非参数检验Kruskall-Wallis和Mann-WhitneyU检验被用来评估临床病理参数和NLR间的相关性。利用Kaplan-Meier法计算生存率,Log rank检验比较不同组间的差异,采用Cox回归分析对可能影响患者预后的因素进行分析。
2 结 果
2.1 NLR和临床病理特征的相关性 NLR在性别、病理类型、T分期、肿瘤大体部位、PLT、LDH、ALP、Fbg存在显著差异。T1患者术前NLR为(2.02±0.96),T2患者术前(2.34±0.88),T3~4患者术前(2.85±0.99),随着患者T分期的改变NLR呈增高趋势(P<0.001)。反映肿瘤进展的N分期,术前NLR值没有显示规律增高趋势。尽管不同淋巴结转移个数组别之间NLR没有达到统计学差异,但是NLR有随着转移淋巴结个数增多而升高的趋势。见表1。

表1 NLR与NSCLC患者临床病理特征的相关性
1)数据有缺失,2)与0个相比,3)与1~5个相比,4)与6~10个相比,5)与11~15个相比
2.2 术前NLR的预后意义 根据ROC曲线,NLR=2.3时,曲线下面积(AUC)最大(图1),为0.640(95%置信区间:0.599~0.682,P<0.001)。以NLR=2.3为界值,269例NLR>2.3,412例NLR≤2.3。手术方式(全肺切除术5年生存率39.9%,肺叶切除术48.9%,P=0.044)、肿瘤大体位置(P=0.034)、病理分期(Ⅰ期65.1%、Ⅱ期50.1%、ⅢA期24.7%,P<0.001)、化疗与否(Ⅰ~ⅢA期化疗339例,5年生存率45.4%;非化疗342例,49.7%,P=0.437。Ⅱ~ⅢA期化疗223例,5年生存率37.6%,非化疗153例,28.7%,P=0.007)、单核细胞(≤550×106L-1410例,5年生存率51.4%,>550×106L-1271例,48.8%,P=0.003)、LDH(P<0.001)、Fbg(P=0.001)和D-二聚体(P=0.012)与5年OS率显著相关。NLR>2.3患者412例5年生存率(34.1%)明显低于NLR≤2.3患者(56.1%,P<0.001)。Kaplan-Meier生存曲线显示NLR>2.3和NLR≤2.3患者有不同的预后,且差异具有统计学意义,依据病理分期进行亚组分析,在Ⅰ期和ⅢA期患者中,NLR≤2.3患者预后好于NL>2.3患者。对于病理分期Ⅱ期患者,统计学虽然没有意义,但是NLR≤2.3患者预后仍然好于NL>2.3患者。见图2。将单因素中有意义的临床变量纳入多因素分析,显示病理分期和NLR是影响NSCLC患者预后的独立因素(表2)。
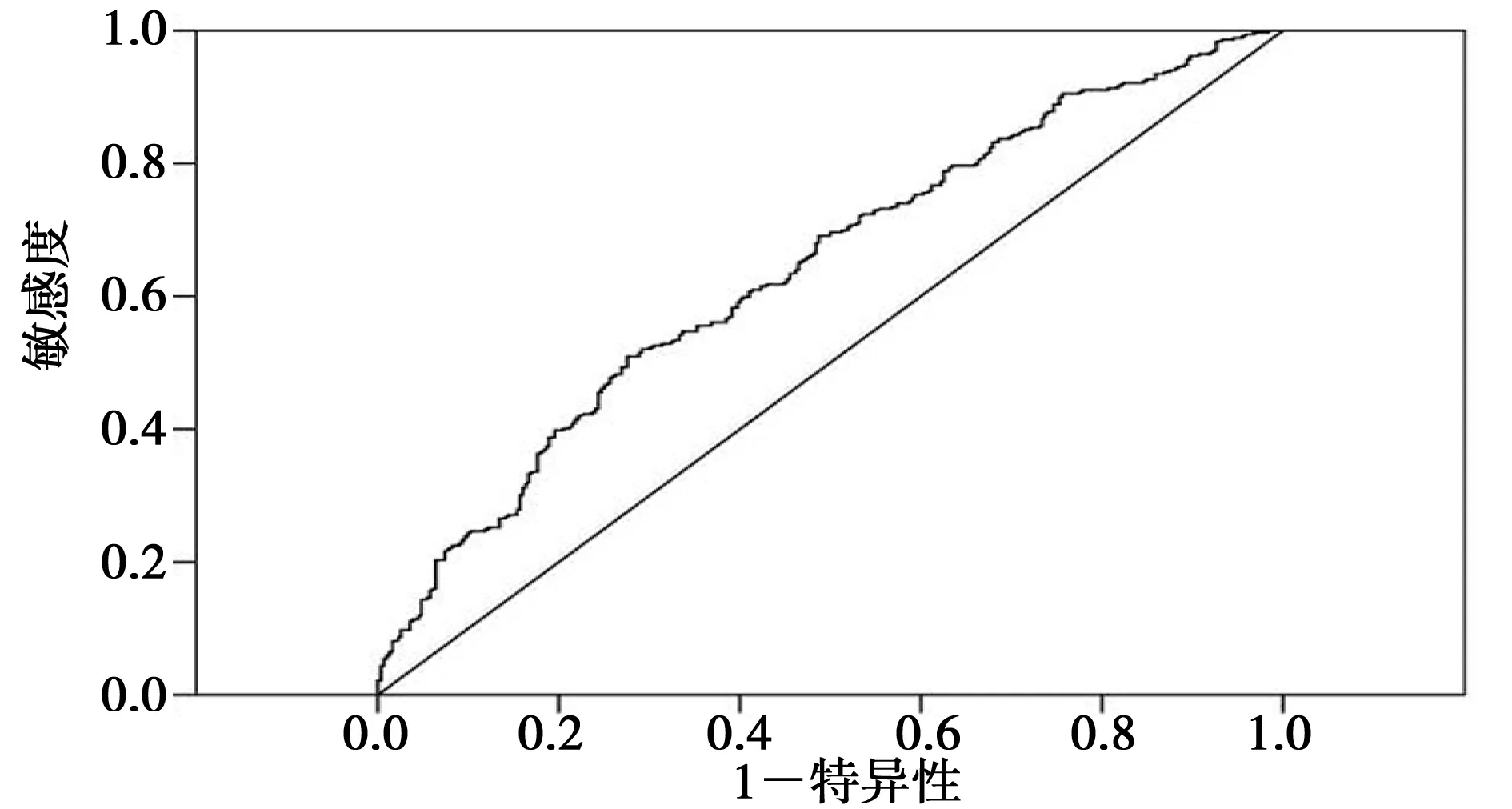
图1 NSCLC患者NLR的ROC曲线
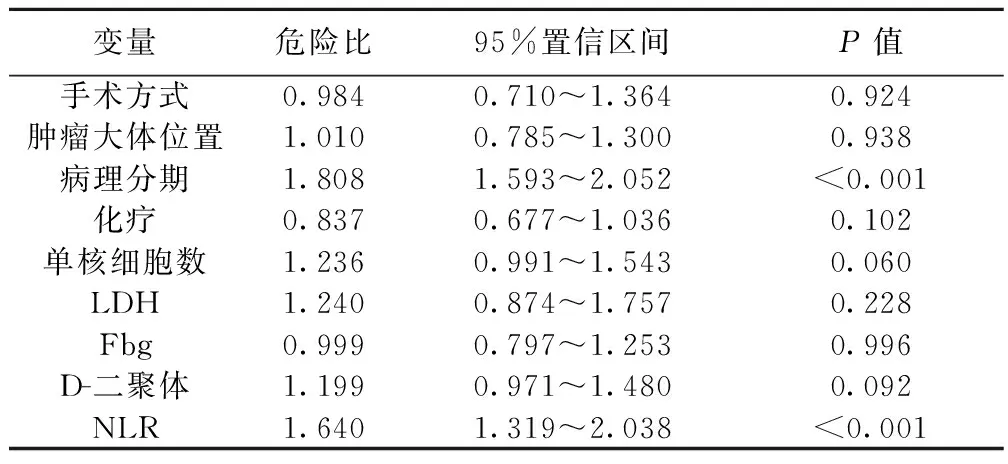
变量危险比95%置信区间P值手术方式0.9840.710~1.3640.924肿瘤大体位置1.0100.785~1.3000.938病理分期1.8081.593~2.052<0.001化疗0.8370.677~1.0360.102单核细胞数1.2360.991~1.5430.060LDH1.2400.874~1.7570.228Fbg0.9990.797~1.2530.996D-二聚体1.1990.971~1.4800.092NLR1.6401.319~2.038<0.001

图2 术前NLR高低与NSCLC各期患者术后生存期的关系
3 讨 论
本文结果表明对于行根治性切除的Ⅰ~ⅢA期NSCLC患者,NLR≤2.3患者预后好于NL>2.3患者,且NLR是影响NSCLC患者生存的独立因素。这些结果与NLR在其他癌症如大肠癌、胃癌、胰腺癌、乳腺癌〔5~8〕中的意义是一致的。Sarraf等〔10〕回顾性分析178例行根治性切除的NSCLC患者,发现术前NLR越高病理分期越高,且多变量分析显示NLR是影响NSCLC患者预后的独立因素。Tomita等〔9〕研究NLR在284例Ⅰ~ⅢA期NSCLC患者中的意义发现,NLR是影响NSCLC患者的独立危险因素。日本多个研究机构〔12〕报道中性粒细胞计数是影响NSCLC患者的独立因素,然而,NLR和OS之间的相关性较弱且呈并非线性关系。最近,一项研究〔11〕得出的结果发现NLR并不能预测肺腺癌患者的预后。很多研究使用5.0作为NLR的界值〔5,15〕,而其他一些研究中NLR界值从2.2~4.0不等〔6~10〕。但是,这些研究中的大多数NLR界值是经验性设定的〔7~9〕。Shimada等〔16〕的胃癌研究中,虽然NLR值在不同的N分期中没有达到统计学差异,但是随着N分期进展,NLR有升高的趋势。这种现象的原因可能是胃癌的N分期由阳性淋巴结数目来决定的,然而,对于NSCLC患者N分期由解剖位置决定的而不是依据阳性淋巴结数目决定的〔17,18〕。换句话说,术前NLR与受累淋巴结数目密切相关。本研究中NLR与阳性淋巴结的相关性也证实了这一点。本研究第一次提出术前NLR和肺癌阳性淋巴结具有相关性。另一种可能性是术前NLR值与NSCLC N分期相关,然而,由于N1期病人数目很少未发现这种关联性。因此,对于这个观点仍需进一步的研究。包括994例晚期NSCLC患者在内的4个研究结果表明治疗前NLR比值能够预测NSCLC患者的无病生存期和总生存期〔12,19~21〕。此外,该研究报道NLR能够预测化疗疗效〔19〕。Cedres等〔19〕研究报道对于经过化疗后NLR降低的NSCLC患者预后好于化疗治疗后NLR没有下降的患者。尽管以往研究显示NLR可以作为预测化疗疗效的一个指标,但本研究并未证实NLR升高NSCLC患者能够从辅助化疗中获益。
大量研究正在探索抗炎药物对肿瘤发生、进展的影响。有报道显示〔22,23〕抗炎药物可使结肠癌危险性降低40%~50%,或许对肺癌、食管癌和胃癌也具有同样的预防作用。通过抑制环氧化酶(环氧化酶-1和环氧化酶-2),非甾体抗炎药(NSAIDs)具有化学预防作用。环氧合酶-2能将花生四烯酸转换为前列腺素,借此来诱导受损组织中的炎症反应〔24〕。术前NLR升高的NSCLC患者行根治性切除术后应该接受进一步治疗,如免疫治疗等。本研究中存在局限性,首先,这是一项单中心回顾性研究,再者,缺乏关于无病生存期的数据,另外影响中性粒细胞和淋巴细胞计数的原因很多,尽管排除这些影响因素,但是一些未知影响因素或许存在其中。
总之,术前NLR能够预测行根治性切除的NSCLC患者的预后,且多因素分析显示NLR是影响预后的独立因素。NSCLC患者术前均接受全血细胞计数,因此NLR很容易得到,它不需要任何额外的开支。此外,相较于血清肿瘤标志物如鳞癌相关抗原(SCC)、组织多肽抗原(TPA)、神经元特异性烯醇化酶(NSE)、糖类抗原(CA)19-9、癌胚抗原(CEA)和细胞角蛋白19片段(Cyfra)21-1,全血细胞计数检测更便宜、更快捷。因此,术前NLR可以作为一个预测行根治性切除术的NSCLC患者生存的指标。
1 Wen C,Dehnel T.China wrestles with lung cancer〔J〕.Lancet Oncol,2011;12:15.
2 Jemal A,Siegel R,Ward E.Cancer statistics 2008〔J〕.CA Cancer J Clin,2008;58:71-96.
3 Mantovani A,Allavena P,Sica A,etal.Cancer-related inflammation〔J〕.Nature,2008;454:436-44.
4 Gabrilovich DI,Nagaraj S.Myeloid-derived suppressor cells as regulators of the immune system〔J〕.Nat Rev Immunol,2009;9:162-74.
5 Walsh SR,Cook EJ,Goulder F,etal.Neutrophil-lymphocyte ratio as a prognostic factor in colorectal cancer〔J〕.J Surg Oncol,2005;91:181-4.
6 Yamanaka T,Matsumoto S,Teramukai S,etal.The baseline ratio of neutrophils to lymphocytes is associated with patient prognosis in advanced gastric cancer〔J〕.Oncology,2007;73:215-20.
7 Bhatti I,Peacock O,Lloyd G,etal.Preoperative hematologic markers as independent predictors of prognosis in resected pancreatic ductal adenocarcinoma:neutrophil-lymphocyte versus platelet-lymphocyte ratio〔J〕.Am J Surg,2010;200:197-203.
8 Azab B,Bhatt VR,Phookan Jetal.Usefulness of the neutrophil-to-lymphocyte ratio in predicting short-and long-term mortality in breast cancer patients〔J〕.Ann Surg Oncol,2012;19:217-24.
9 Tomita M,Shimizu T,Ayabe T,etal.Preoperative neutrophil to lymphocyte ratio as a prognostic predictor after curative resection for non-small cell lung cancer〔J〕.Anticancer Res,2011;31:2995-8.
10 Sarraf KM,Belcher E,Raevsky E,etal.Neutrophil/lymphocyte ratio and its association with survival after complete resection in non-small cell lung cancer〔J〕.J Thorac Cardiovasc Surg,2009;137:425-8.
11 Sakai T,Tsushima T,Kimura D,etal.A clinical study of the prognostic factors for postoperative early recurrence in patients who underwent complete resection for pulmonary adenocarcinoma〔J〕.Ann Thorac Cardiovasc Surg,2011;17(6):539-43.
12 Teramukai S,Kitano T,Kishida Y,etal.Pretreatment neutrophil counts as an independent prognostic factor in advanced non-small cell lung cancer-an analysis of Japan multinational trial organization LC00-03〔J〕.Eur J Cancer,2009;45:1950-8.
13 Brambilla E,Travis WD,Colby TV,etal.The new World Health Organization classification of lung tumors〔J〕.Eur Respir J,2001;18:1059-68.
14 Detterbeck FC,Boffa DJ,Tanoue LT.The new lung cancer staging system〔J〕.Chest,2009;136:260-72.
15 Garcea G,Ladwa N,Neal CP,etal.Preoperative neutrophil-to-lymphocyte ratio (NLR) is associated with reduced disease-free survival following curative resection of pancreatic adenocarcinoma〔J〕.World J Surg,2011;35:868-72.
16 Shimada H,Takiguchi N,Kainuma O,etal.High preoperative neutrophil-lymphocyte ratio predicts poor survival in patients with gastric cancer〔J〕.Gastric Cancer,2010;13:170-6.
17 Mountain CF.Revisions in the international system for staging lung cancer〔J〕.Chest,1997;111:1710-7.
18 Rusch VW,Asamura H,Watanabe H,etal.Members of IASLC Staging Committee.The IASLC Lung Cancer Staging Project:proposals for the revision of the N descriptors in the forthcoming seventh edition of the TNM classification for lung cancer〔J〕.J Thorac Oncol,2007;2:603-12.
19 Cedres S,Torrejon D,Martinez A,etal.Neutrophil to lymphocyte ratio (NLR) as an indicator of poor prognosis in stage Ⅳ non-small cell lung cancer〔J〕.Clin Transl Oncol,2012;14(11):864-9.
20 Yao Y,Yuan D,Liu H,etal.Pretreatment neutrophil to lymphocyte ratio is associated with response to therapy and prognosis of advanced non-small cell lung cancer patients treated with first-line platinum-based chemotherapy〔J〕.Cancer Immunol Immunother,2013;62(3):471-9.
21 Lee Y,Kim SH,Han JY,etal.Earlyneutrophil-to-lymphocyte ratio reduction as a surrogate marker of prognosis in never smokers with advanced lung adenocarcinoma receiving gefitinib or standard chemotherapy as first-line therapy〔J〕.J Cancer Res Clin Oncol,2012;138(12):2009-16.
22 García-Rodríguez LA,Huerta-Alvarez C.Reduced risk of colorectal cancer among long-term users of aspirin and non-aspirin non-steroidal anti-inflammatory drugs〔J〕.Epidemiology,2001;12(1):88-93.
23 Williams CS,Mann M,DuBois RN.The role of cyclooxygenases in inflammation,cancer,and development〔J〕.Oncogene,1999;18:7908-16.
24 Di Carlo E,Forni G,Lollini P,etal.The intriguing tole of poly-morphonuclear neutrophils in anticancer reactions〔J〕.Blood,2001;97:339-45.
〔2015-01-11修回〕
(编辑 杜 娟)
王长利(1957-),男,教授,博士生导师,主任医师,主要从事肺癌研究。
索海进(1977-),男,硕士,主治医师,主要从事胸部肿瘤研究。
R734.2
A
1005-9202(2016)21-5352-04;
10.3969/j.issn.1005-9202.2016.21.064
