ABCD2评分对孤立性眩晕患者脑梗死识别的评价
2016-11-19孔卫国
孔卫国

[摘 要] 目的 探讨ABCD2评分对孤立性眩晕患者中脑梗死事件的预测价值。方法 将269例患者分为脑梗死组和非脑梗死组,所有患者行ABCD2评分,分析组间年龄、高血压、糖尿病史、临床症状及评分的差异,绘制ROC曲线。结果 脑梗死组年龄、高血压、糖尿病、ABCD2评分均高于非脑梗死组,两组比较差异有统计学意义(P<0.05)。利用ROC曲线,以ABCD2评分来预测脑梗死情况,曲线下面积AUC=0.72,95%CI=0.63~0.81,Cutoff值2.50分。结论 ABCD2评分可对孤立性眩晕患者脑梗死风险进行预测有一定诊断价值,但灵敏度、特异度不高,需进一步改良完善。
[关键词] ABCD2评分;孤立性眩晕;脑梗死;预测
中图分类号:R743.3文献标识码:A文章编号:1009-816X(2016)04-0276-03
眩晕是一种运动性或位置性错觉,造成人与周围环境空间关系在大脑皮质中反应失真,产生旋转、倾倒及起伏等感觉[1]。孤立性眩晕是指以发作性或持续性眩晕或头晕为主要症状,可以伴有自主神经功能紊乱如恶心、呕吐、多汗、心慌、腹泻等,但不伴有局灶性神经功能缺失如麻木、无力、复视、构音障碍等。临床有20%脑卒中事件发生在后循环,常表现为眩晕或头晕[2]。近年来,关于后循环缺血以孤立性眩晕为唯一临床表现的研究报道越来越多,有研究称,孤立性眩晕患者中大约52%有后循环血管异常情况[3],11%的小腦梗死仅表现为孤立性眩晕[4]。因缺乏定位体征,对于孤立性眩晕患者很难快速将中枢性眩晕与前庭周围性眩晕鉴别开来,而后循环梗死的漏诊或误诊常引起严重不良后果。所以如果有方便、快捷、准确的量表,能有效地识别后循环梗死引起的孤立性眩晕,将非常有利地指导临床工作。本研究通过对眩晕患者行ABCD2评分,探讨该量表是否可以预测急性孤立性眩晕的脑梗死事件。
1 资料与方法
1.1 一般资料:选择2013年1月至2015年11月于本院神经内科住院患者为研究对象,共计269例,其中男128例,女141例。纳入标准:(1)患者以急性眩晕、头晕为主诉,发病48h以内入院,入院当时不能立即排除脑血管病;(2)入院查体无肌力减退、感觉障碍、共济失调等神经系统体征,可以有行走不稳、恶心、呕吐、头痛等症状;(3)所有患者入院时头颅CT未发现异常,入院后48h内均行弥散加权成像(diffusion weighted imaging,DWI)在内的头颅MR检查,所有MR结果为急性期脑梗死或正常,脑部可以有陈旧性病灶;(4)临床资料可以完成ABCD2评分。排除标准:(1)既往有脑部病变病史并遗留相关后遗症,查体有局灶神经系统体征;(2)有出血、占位或其他性质病变;(3)入院当时即能诊断明确的眩晕;(4)出院时仍不能排除“脑梗死”诊断的眩晕。
1.2 方法:对入选患者一般资料进行采集并详细记录,评分根据首次病程记录进行,血压以入院后查体记录为标准,眩晕持续时间以视物旋转的时间记录。根据出院时诊断将所有患者分为脑梗死组与非脑梗死组。ABCD2评分:参照Johnston等[5]学者提出的ABCD2评分,A:年龄≥60岁1分;B:收缩压≥140mmHg和/或舒张压≥90mmHg计1分;C:临床症状:单侧肢体无力计2分,言语障碍无单侧肢体无力计1分;D:症状持续时间≥60min计2分,>10min但≤59min计1分;有明确糖尿病病史或入院时诊断糖尿病计1分。各项得分相加作为评分的总分。因孤立性眩晕无肢体无力及言语障碍,所以评分中C均计0分。
1.3 统计学处理:应用SPSS19.0版统计软件进行数据分析,计量资料以(x-±s)表示,组间均数比较采用t检验,组间评分比较采用秩和检验,计数资料比较采用χ2检验,应用ROC曲线评估ABCD2评分评价脑梗死事件的价值,计算曲线下面积,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者一般情况比较:脑梗死组31例,其中小脑梗死29例,脑干梗死2例,非脑梗死组238例。脑梗死组年龄、高血压、糖尿病、ABCD2评分均高于非脑梗死组,两组比较差异有统计学意义(P<0.05)。临床观察中还发现头痛发生率在脑梗死组较高,尤其在小脑半球梗死患者中,常表现为后枕部为主胀痛及沉重感。脑梗死组中直立位晕沉不适持续加重(非体位诱发,平卧可以略好转)的现象明显高于非脑梗死组,见表1。
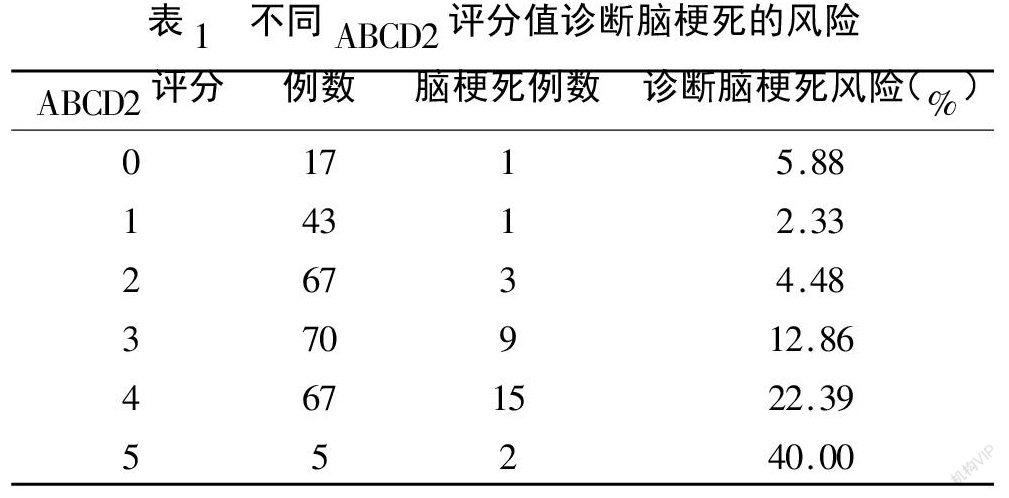
2.2 不同ABCD2评分诊断脑梗死风险:随着ABCD2评分的增加,患者诊断为脑梗死的可能性越大。当评分≤2分时诊断脑卒中的风险相对较低,但阴性预测值也不是100%;当评分=5分时发生脑梗死比例最高,但阳性率只能达到40%,见表2。
2.3 ROC曲线:通过绘制ROC曲线了解ABCD2评分对孤立性眩晕患者脑梗死诊断价值的准确度分析:AUC=0.72,95%CI=0.63~0.81,P<0.01,提示有一定诊断意义。以Youden指数(灵敏度+特异度-1)最大点为Cutoff值,推断ABCD2评分≥2.50分,越可能诊断为脑梗死,其诊断灵敏度为83.90%,特异度为51.30%。
3 讨论
眩晕是临床上的最常见症状之一[6],急性眩晕中约有35%的卒中可能在急诊过程中被漏诊[7],急性小脑梗死的漏诊会增加3倍病死率[8]。如果能快速准确识别急性眩晕中的脑梗死患者,可以采取溶栓、血管再通或其他治疗,可能会明显改善患者预后。但眩晕表现常不典型,特别是孤立性眩晕,无神经系统定位体征,易漏诊、误诊,所以建立一个简单易行、快速准确的识别系统非常重要。
ABCD2是预测TIA后脑梗死简单、有效和广泛使用的预测工具[5]。有研究[9]在急诊中使用ABCD2评分去识别急性头晕患者中卒中病例,发现评分越高脑卒中比例越高,评分为6和7患者中,卒中比例高达27%。但该研究在设计中有一定缺陷性,研究中将症状持续时间统一为≥1h,使评分结果高于实际情况,可能会对结果有影响。我们的研究主要是探讨ABCD2评分对孤立性眩晕患者中后循环梗死的快速识别,研究结果提示ABCD2评分可能对孤立性眩晕中脑梗死的识别有一定价值,但灵敏度和特异度均不高。具体分析我们的数据,发现青年脑梗死患者(1例0分、1例1分)评分可能很低,因为青年脑梗死常见病因为动脉夹层、炎症、血管发育异常等,而无高血压、糖尿病等动脉粥样硬化危险因素,用该量表可能会造成脑梗死漏诊。我们还发现量表诊断特异性较低,容易扩大脑梗死诊断,可能与眩晕常发生于老年人有关,该人群常有较高的高血压、糖尿病患病率。另外眩晕患者症状明显时,病史提供常模糊而不可靠,特别是眩晕“持续时间”描述很难准确,所以ABCD2评分结果很难精确,有一定主观性,使得临床应用受到限制。
因为孤立性眩晕患者无神经系统定位体征,评分系统中“C”只能评0分,所以ABCD2评分的使用有局限性,需进一步完善其中“C”。我们发现小脑梗死患者头痛发生率明显高于非梗死组,尤其表现为后枕部为主持续性胀痛不适。另外体位相关持续性晕沉不适常高度提示小脑梗死,这部分患者起床后症状加重并持续存在,行走不稳,精神状态常较差。所以是否可以将包括这些在内的相对特异性症状以评分的形式纳入“C”,形成新的评分量表以提高识别脑梗死的灵敏度和特异度,可能需要进一步临床研究去完善和证实。
HINTs试验[10]利用甩头试验、凝视诱发眼震、眼反向偏斜三个体征组合用于急性前庭综合征患者卒中的诊断,敏感性达100%,特异性高达96%。但是HINTs在临床广泛推广及应用受到一定限制。有研究[11]表明对于眩晕/头晕患者卒中的识别,HINTs优于ABCD2评分,但两者联合应用有更高的诊断价值。ABCD2评分主要用于前循环,对于后循环脑梗死的识别有其局限性,应用受到一定限制,但该评分量表简单、易行、快速的特点适合于临床广泛应用,所以如果能对其进行一定改良再配合HINTs检查,可能会大大提高孤立性眩晕患者中脑梗死的识别率。
参考文献
[1]贾建平,陈生弟主编.神经病学[M].第7版.北京:人民卫生出版社,2013:76.
[2]Savitz SI, Caplan LR. Vertebrobasilar disease[J]. N Engl J Med,2005,352:2618-2626.
[3]Cloutier JF, Saliba I. Isolated vertigo and dizziness of vascular origin[J]. J Otolaryngol Head Neck Surg,2008,37(3):331-339.
[4]Lee H, Sohn SI, Cho YW, et al. Cerebellar infarction presenting isolated vertigo: frequency and vascular topographical patterns[J]. Neurology,2006,67(7):1178-1183.
[5]Johnston SC, Rothwell PM, Nguyen-Huynh MN, et al. Validation and refinement of scores to predict very early stroke risk after transient ischemic attack[J]. Lancet,2007,369(9558):283-292.
[6]史玉泉主編.实用神经病学[M].第2版.上海:上海科学技术出版社,1994:1056.
[7]Kerber KA, Brown DL, Lisabeth LD, et al. Stroke among patients with dizziness, vertigo, and imbalance in the emergency department: a population-based study[J]. Stroke,2006,37(10):2484-2487.
[8]Tarnutzer AA, Berkowitz AL, Robinson KA, et al. Does my dizzy patient have a stroke? A systematic review of bedside diagnosis in acute vestibular syndrome[J]. CMAJ,2011,183(9):E571-592.
[9]Navi BB, Kamel H, Shah MP, et al. Application of the ABCD2 score to identify cerebrovascular causes of dizziness in the emergency department[J]. Stroke,2012,43(6):1484-1489.
[10]Kattah JC, Talkad AV, Wang DZ, et al. HINTS to diagnose stroke in the acute vestibular syndrome: Three-Step bedside oculomotor examination more sensitive than early MRI diffusion-weighted imaging[J]. Stroke,2009,40(11):3504-3510.
[11]Newman-Toker DE, Kerber KA, Hsieh YH, et al. HINTS outperforms ABCD2 to screen for stroke in acute continuous vertigo and dizziness[J]. Academic Emergency Medicine,2013,20(10):987-996.
