99mTc-MIBI双时相显像诊断原发性异位甲状旁腺亢进性腺瘤伴对侧甲状腺微小乳头状癌1例
2016-11-01赵银龙宋晓良郝婷婷罗云霄钟莉莉
赵银龙,宋晓良,郝婷婷,罗云霄,钟莉莉
(吉林大学第二医院 1.核医学科;2.研究中心,吉林 长春130041)
99mTc-MIBI双时相显像诊断原发性异位甲状旁腺亢进性腺瘤伴对侧甲状腺微小乳头状癌1例
赵银龙1,宋晓良1,郝婷婷1,罗云霄1,钟莉莉2*
(吉林大学第二医院 1.核医学科;2.研究中心,吉林 长春130041)
原发性异位甲状旁腺功能亢进性腺瘤临床少见,而同时伴发甲状腺乳头状癌者更为罕见,本文现报道1例经99mTc-MIBI双时相甲状旁腺显像诊断原发性异位甲状旁腺功能亢进性腺瘤同时伴有对侧甲状腺微小乳头状癌患者。
1 一般资料
患者,女,47岁,因“发现甲状腺肿物2年”。于2015-10-28入吉大二院甲状腺外科,病程中患者一般状态尚可,无疼痛、无吞咽困难,无饮水呛咳及声音嘶哑,无呼吸困难,无发热、多汗,无心悸、心慌,无食欲亢进,无情绪改变,饮食、睡眠尚可。 颈部外观对称。双侧甲状腺Ⅰ°肿大,甲状腺右叶可触及一大小约2.0cm×1.0cm左右的肿物,无压痛,表面光滑,形态规则,边界清晰,可随吞咽动作上下移动。甲状腺左叶可触及一大小约0.5cm×0.5cm左右的肿物,无压痛,表面光滑,形态规则,边界清晰,可随吞咽动作上下移动。甲状腺未闻及血管杂音。颈部未触及明显肿大淋巴结。甲状腺彩超:甲状腺右叶厚1.9cm,左叶厚1.7cm,峡部厚0.3cm。双侧甲状腺内部回声欠均匀,CDFI:未见异常血流信号。甲状腺右叶内探及多个低回声光团,较大的2.0cm×1.3cm,形态尚规则,界限尚清晰,内部及周边探及血流信号。甲状腺左叶探及多个低回声光团,较大的0.5cm×0.3cm,形态尚规则,界限尚清晰,周边探及血流信号。双侧颈部可见淋巴结回声,左侧较大者为1.4cm×0.5cm,右侧较大者为1.8cm×0.4cm。超声印象诊断:甲状腺左右叶多发结节。双侧颈部淋巴结显示。 甲状旁腺激素(PTH)术前三天测定(化学发光法):273.00pg/mL;离子:钙 2.99mmol/L,磷 0.81mmol/L。甲功八项(术前)均未见明显异常。
为进一步明确PTH增高的病因,行99mTc-MIBI甲状旁腺双时相显像,结果提示:早期相见右叶中部及左叶下缘远处放射性聚集明显(图1A);延迟相见右叶中部及左叶下缘远处放射性清除缓慢(图1B)。行颈部SPECT/CT断层融合显像,结果可见:右叶中下部可见大小约1.8cm×1.5cm低密度结节影,伴99mTc-MIBI摄取明显(图1D,粗箭头);右叶下缘区域可见类圆形低密度结节,大小约0.5cm×0.7cm,不伴有99mTc-MIBI摄取(图1D,细箭头);距甲状腺左叶下缘约0.7cm处可见一大小约1.6cm×1.0cm×1.7cm团块状软组织密度影,其内密度不均,可见条索状低密度,伴明显99mTc-MIBI摄取(图1C)。综合上述印象诊断:左下颈部异常放射性摄取,考虑异位的甲状旁腺腺瘤;甲状腺右叶中部低密度结节伴明显99mTc-MIBI摄取,考虑甲状腺恶性病变;甲状腺右叶下缘区低密度结节,不伴有99mTc-MIBI摄取,考虑甲状腺内部良性改变。
2 治疗
择期行双侧甲状腺次全切除术,甲状旁腺肿物切除术。首先采外周血测定患者甲状旁腺素水平,然后完整剥离肿大甲状旁腺,结扎甲状旁腺滋养血管。分别于切除甲状旁腺肿物后5min、10min及15min测定患者外周血甲状旁腺素水平。同时检查切除的甲状腺标本并送快速病理检查。病理结果回报(右侧中部甲状腺):结节性甲状腺肿,局部伴有微小乳头状癌,直径约0.2mm;颈部左侧下部甲状旁腺:为甲状旁腺腺瘤。 甲状旁腺素结果回报:442.4pg/ml(术前当日)、53.0pg/ml(术后5分钟)、32.0pg/ml(术后10分钟)、26.9pg/ml(术后15分钟)。随访:术后2日,离子:钾 3.40mmol/L,钠 139.0mmol/L,氯 99.0mmol/L,钙 2.70mmol/L,磷 0.88mmol/L,镁 0.64mmol/L。
术后3日:甲状旁腺激素测定(电) 甲状旁腺素 2.70pg/ml。
3 讨论
原发性甲状旁腺功能亢进(简称甲旁亢),病因有三:甲状旁腺腺瘤(>80%)、增生(15 %)和癌(1%-4%)[1]。大多数情况下,原发性甲旁亢由原位的甲状旁腺腺瘤所引起的占86%,异位甲状旁腺腺瘤占20%[2]。文献[3]报道:异位甲状旁腺的发生率为20 %,异位的常见部位为颈动脉鞘、气管食管沟或纵隔内,尤以纵隔内最多见(13%)。无论是原发性甲状旁腺腺瘤还是异位的甲状旁腺腺瘤均应采用手术进行治疗,因此术前定位尤为重要。目前针对甲状旁腺的诊断方法主要有PTH等血液检查、超声、CT、MRI和核医学的核素显像等多种方法,各种方法各有优缺点但又互相补充。
甲状腺癌是基本外科常见病,约占全身恶性肿瘤1%,近几年其发病率呈现明显的上升趋势,同时其患病人群明显趋于年轻化[4,5]。甲状腺癌多由甲状腺结节转化而来。甲状腺结节的诊断方法包括细针穿刺、超声、核医学核素扫描、CT和MRI等多种方法[6]。
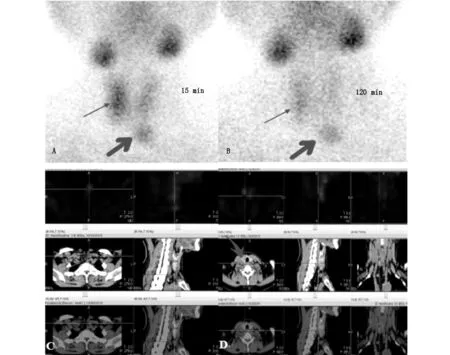
图1A15min早期相右叶中部(细箭头)及左叶下缘远处(粗箭头)99mTc-MIBI摄取明显;图B.120min延迟相右叶中部(细箭头)及左叶下缘远处(粗箭头)99mTc-MIBI排泄延迟;图C.SPECT/CT融合显像显示左叶下缘远处异位甲状旁腺组织;图D.SPECT/CT融合显像示右叶中部(粗箭头)结节伴明显99mTc-MIBI摄取,右叶下极后部结节(细箭头)不伴有99mTc-MIBI摄取。
核医学科甲状旁腺显像主要有双核素减影法和99mTc-MIBI双时相法,而以Taillefer等[7]提出的99mTc-MIBI双时相法最常用。其显像的主要机理在于正常的甲状腺组织和甲状旁腺功能亢进的组织都可以不同程度的摄取99mTc-MIBI,但二者对99mTc-MIBI摄取和清除速率明显不同(摄取是后者快于前者,清除是后者慢于前者),因此早期相(注射99mTc-MIBI后15-30min)主要显示甲状腺呈淡影,亢进的甲状旁腺显影明显,在延迟相(注射99mTc-MIBI后120-180min)正常甲状腺组织显影已基本消退,而甲状旁腺亢进病灶由于99mTc-MIBI清除缓慢而导致显影更加清晰。其发生的机理在于功能亢进的甲状旁腺细胞膜电位增加,使99mTc-MIBI进入甲状旁腺细胞的量剧增(主动运输和被动扩散),另外功能亢进的细胞富含线粒体,也易与99mTc-MIBI结合,因而功能亢进的甲状旁腺病灶较正常组织浓聚99mTc-MIBI多,显示增高区。正常的甲状旁腺因体积小,血流量也不丰富,细胞活性比较低,而无明显显影。
99mTc-MIBI双时相显像对于异位的甲状旁腺病变同样具有很高的检出率,张缙熙[8,9]等认为,超声联合99mTc-MIBI双时相显像对异位甲状旁腺病变的检出率明显高于超声、CT和MRI等任何单一检查方法。超声对于甲状腺内部异位的甲状旁腺诊断阳性率高,而对于甲状腺外的远处异位其诊断阳性率偏低。CT分辨率高,定位精确,能清晰显示病灶与周围组织的关系,在异位甲状旁腺检出方面较超声的敏感性高,文献报道[10]CT对于异位甲状旁腺腺瘤诊断的灵敏度在50%-80%左右。但是很难发现直径小于1cm的病灶,这主要取决于CT的扫描层厚。MRI对异位的甲状旁腺病变容易被发现,如纵隔内异位更有优势,然而它和CT一样只是解剖成像,不能反映功能改变。99mTc-MIBI双时相显像目前也可实现SPECT/CT融合功能,因此该种检查方法是可以一步完成功能与解剖成像的双重检查,综合上述,目前临床上认为术前定位诊断应首选彩超和99mTc-MIBI检查。
甲状腺亲肿瘤显像采用的也是99mTc-MIBI双时相法,是一种简便、安全、无创的方法,目前已得到广泛的应用,一般情况是在甲状腺静态显像基础上进行,将99mTc-MIBI显像与99mTcO4-显像比较,观察99mTcO4-显像冷结节部位是否存在99mTc-MIBI填充。若结节部位摄取99mTc-MIBI高于其周围甲状腺组织,就可以诊断为“肿瘤显像阳性”;若结节部位摄取99mTc-MIBI等同于周围甲状腺组织,则诊断为“肿瘤显像可疑阳性”,若结节部位摄取99mTc-MIBI低于周围甲状腺组织,则诊断为“肿瘤显像阴性”[11]。通过这种方法可以进一步提示结节的性质。
本病例特点为异位的甲状旁腺亢进性腺瘤同时伴有对侧微小乳头状癌,临床实属少见,我们采用99mTc-MIBI法一次检查同步完成了异位甲状旁腺亢进病灶的寻找又完成了甲状腺结节的性质判定,诊断阳性率比较高,同时采用SPECT/CT融合显像,清晰的显示了异位病灶位置、大小及密度的同时,又准确评估了结节的功能改变。
甲状旁腺99mTc-MIBI双时相显像(甲状腺结节的亲肿瘤显像)操作简便、图像清晰,虽然存在一定的假阴性,但是与其它影像学检查比较,无论甲状腺有无病变,对于甲状旁腺腺瘤定位诊断及甲状腺的功能判断的价值较高,同时由于SPECT/CT融合图像的加入,使其在诊断阳性率上又有了很大的提高,对于原发性甲状旁腺功能亢进症的诊治及甲状腺结节性质的评估有着重要的指导性意义,临床上应该作为定位甲状旁腺腺瘤及评估甲状腺结节性质的首选检查方法。
[1]段东,李建国,朱玉泉,等.99mTc-MIBI双时相显像定位诊断原发性甲状旁腺机能亢进症的价值[J].重庆医科大学学报.2007;(32)1:55.
[2]杨芳,江艺,吕立志.异位甲状旁腺腺瘤伴功能亢进症8例诊断分析[J].实用医学杂志,2005,(21)10:1075.
[3]FreitasJE,FreitasAE.Thyroidandparathyroidimaging[J].SeminNuclMed,1994,24:234.
[4]LiuS,SemenciwR,UgnatAM,etal.IncreasingthyroidcancerincidenceinCanada,1970-1996:timetrendsandage-period-cohorteffects[J].BrJCancer,2001,85(9):1335.
[6]李娜,付玉荣,伊正君.甲状腺结节诊断方法的研究进展[J].临床检验杂志,2015,(33)8:612.
[7]TailleferR,BoucherY,PotvinC,etal.Detectionandlocalizationofparathyroidadenomasinpatientswithhyperparathyroidismusingasingleradionuclideimagingprocedurewithtechnetium-99m-sestasmibi(double-phasestudy) [J].JNuclMed,1996;37:798.
[8]张缙熙.甲状旁腺超声诊断的国内现状与评价[J].中华医学超声杂志(电子版),2006,3(6):321.
[9]刘赫,姜玉新,张缙熙.超声对甲状旁腺功能亢进症的诊断价值[J].中华超市影像学杂志,2004,(13)8:581.
[10]白人驹,张云亭,吴恩惠.CT和MRI对甲状旁腺腺瘤的诊断价值[J].中华放射学杂志,1999,(33):526.
[11]胡疏,韦伟,尹为华,等.99mTc-MIBI亲肿瘤显像鉴别甲状腺结节良恶性的临床价值[J].罕少疾病杂志,2011,(8)3:7.
1007-4287(2016)09-1592-03
2016-03-22)
