阴道超声联合两种不同手术方式诊治剖宫产术后子宫切口憩室53例疗效分析
2016-10-28苏玲张祖涛
苏玲,张祖涛
(安徽省第二人民医院,a.妇产科,b.超声室,安徽 合肥 230022)
阴道超声联合两种不同手术方式诊治剖宫产术后子宫切口憩室53例疗效分析
苏玲a,张祖涛b
(安徽省第二人民医院,a.妇产科,b.超声室,安徽 合肥230022)
目的探讨阴道超声联合两种不同手术方式诊治剖宫产术后子宫切口憩室(PCSD)的可行性和有效性。方法选择PCSD 患者53例的临床资料,其中A 组27例患者行经阴道手术,B 组26例患者采用宫腔镜手术,比较两组围手术期临床指标,随访治疗效果 。 结果53例患者手术有2例并发症发生,并发症发生率为3.8%;A组术中出血量、住院时间、肛门排气时间与B组比较差异无统计学意义(P>0.05),A组手术时间与B组比较差异有统计学意义(P<0.05);疗效评估:A组治愈21例,好转5例,有效率96.30%(26/27);B组治愈15例,好转4例,有效率73.10%(19/26),两组总有效率为84.90%。53例阴道超声诊断病例与手术及病理诊断符合率为100%。结论阴道超声可推荐作为PCSD首选诊断方法;两种手术方式均能一定程度改善PCSD的症状,但阴式手术效果更显著,是一种简单,安全,有效的治疗方法,值得推广使用。
憩室;剖宫产术/副作用;宫腔镜检查;子宫切除术,阴道式;治疗结果
据报道近20年来我国的剖宫产率已由10%上升到60%,导致剖宫术后子宫切口憩室(previous cesarean scar defect,PCSD)的发病率逐年增加。随着二胎政策的放开,PCSD患者的一系列临床问题理应引起妇产科医生足够的重视。本文回顾性分析53例PCSD患者的临床资料,对阴超诊断联合两种不同方式治疗PCSD的效果进行分析总结,现报道如下。
1 资料与方法
1.1一般资料安徽省第二人民医院妇产科2012年6月至2015年6月共收治PCSD患者53例,年龄(32.5±4.2)岁,孕次(2.8±1.6)次,剖宫产次数平均1.4次,发现子宫切口憩室距本次剖宫产时间为6个月~12年不等。本研究经安徽省第二人民医院医学伦理委员会批准,患者均签署知情同意书后方实施手术。
1.2临床表现所有患者均以经期延长或经间期异常阴道流血为主诉,剖宫产前月经正常,剖宫产后经期明显延长(14.3±3.2)d,其中16例伴有下腹痛,9例有痛经,4例在二次剖宫产时发现子宫原切口处有不全破裂,1例剖宫产术后再妊娠行人流术大出血,拟诊子宫瘢痕妊娠予介入治疗,7例予再生育者备孕1~3年未孕。
1.3诊断时机及方法选择在月经卵泡期或月经淋漓不净时为阴超检查最佳时期。采用德国西门子彩色超声诊断仪,阴道探头频率为G60 6~9 MHz和Seqoia512 5~10 MHz。特征的声像图是子宫下段切口处黏膜层平整,肌层回声全部或部分缺损,此处可见不规则液暗区与宫腔相通,排除子宫内膜其他病变,诊断为PCSD。
1.4治疗方式所有患者均曾在门诊给予常规止血药物或口服避孕药治疗1~6月,用药期间部分有效,但停药后复发。根据手术方式不同将患者分为经阴道手术组(A组)27例和宫腔镜手术组(B组)26例。A、B两组在年龄、孕次、产次、剖宫产次数及憩室大小方面比较差异无统计学意义(P>0.05),具有可比性。手术时间选择在月经结束后的3~7 d内,术前3 d阴道及肠道准备,宫腔镜手术前8~10 h阴道穹隆填塞米索前列醇600 μg。
1.5具体操作方法A组:患者取膀胱截石位,导尿排空膀胱后,阴道拉钩置入阴道,暴露宫颈,宫颈钳牵拉暴露阴道前穹窿,在宫颈阴道间隙注入肾上腺素0.3 mg+生理盐水500 mL的混合液,在宫颈上唇以上2 cm 处横行切开,进入膀胱宫颈间隙,推开膀胱,小心向腹腔方向分离,直至腹膜反折处,为了准确找到病灶并完整切除,虽然有些病灶在腹膜外即可见,我们在手术中均打开了腹膜,完全暴露子宫体,进腹腔后鼠齿钳夹持宫颈前唇下拉宫颈,自宫颈伸入探针,由宫底向下滑行,配合右手食指在子宫下端触摸,感知薄弱处有相贴近的感觉即是PCSD病灶。在探针指导下切开此处瘢痕至宫腔内,可见暗红色血液及凝血块,完整切除薄弱处的瘢痕区组织,直至切缘周围峡部肌层组织厚薄一致,以四把鼠齿钳夹切缘对齐,再在探针指导下重新间断缝合切口,所有缝线留线尾吊线,待切口全部缝合完毕后,再将所有缝线逐一打结收紧创面。检查膀胱、阴道无出血点后缝合腹膜、阴道切口,阴道填塞碘仿纱条24 h后取出。B组:病人取膀胱截石位,采用静脉全麻,宫腔镜下电切憩室的入口处瘢痕,使入口敞开变大,憩室顶部以球形电极电灼其血管和内膜样组织,术毕宫腔留置防黏连胶2 mL。
1.6围手术期临床指标评价比较两组手术时间、术中出血量、术后住院时间、肛门排气时间;观察各组术中、术后并发症发生情况。
1.7随访情况所有患者术后1、3、6月的门诊复查,记录月经情况包括月经周期、经量、持续时间;阴超了解子宫下段瘢痕处形态学改变;予生育者询问妊娠情况,随访率100%。
1.8疗效判定标准[1](1)治愈:经期缩短至7 d以内,且复查B超提示子宫下段瘢痕处液性暗区消失;(2)好转:经期较前缩短2 d以上.但经期仍>7 d,术后复查B超.提示子宫下段瘢痕处液性暗区消失或缩小;(3)无效:经期较前无明显变化或经期缩短<2 d,复查B超,提示子宫下段瘢痕处液性暗区范围无缩小;(4)复发:术后3个月症状治愈或好转但术后6个月时症状又恢复同前,B超提示,子宫下段瘢痕处液性暗区仍存在。以治愈或好转判定为有效。
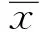
2 结果
2.1围手术期情况A组1例系两次剖宫产术后,子宫与腹壁黏连,术中无法下牵子宫寻找病灶部位,后经腹腔镜辅佐分离黏连并以电钩切除瘢痕后经阴道修补;B组1例术前B超提示憩室大小约27 mm×16 mm×11 mm,子宫肌壁厚1.8 mm,术中发生了子宫穿孔,中转进腹修补,余无手术及麻醉并发症发生,并发症发生率为3.8%(2/53)。切除标本均送病理检查证实为增生的胶原纤维及平滑肌组织,纤维瘢痕组织内可见子宫内膜腺体,明确PCSD诊断。A组术中出血量、平均住院日、肛门排气时间与B组比较,差异无统计学意义(P>0.05);A组手术时间与B组比较,差异有统计学意义(P<0.05),见表1。
2.2PCSD患者手术治疗效果所有患者术后定期随访,记录月经情况及伴随症状,复查阴超同时进行疗效评估:A组27例,治愈21例,好转5例,复发1例,有效率96.30%(26/27);B组26例,治愈 15例,好转4例,无效3例,复发4例,有效率73.10%(19/26),两种方式有效率比较差异有统计学意义(χ2=3.908,P=0.048)。两种方式总有效率为84.90%(45/53),见表2。有生育要求的7例,5例经阴道手术,其中1例已足月分娩一男婴;1例现已妊娠28周,状况良好;1例术后9个月早孕流产保胎失败;另2例仍在备孕中。2例宫腔镜手术,其中1例术后1年妊娠,孕期因低置胎盘,保胎至34周剖宫产娩一女婴;另1例病人至今未孕,且仍有症状,予对症处理。
表1 两组患者围手术期临床指标比较±s

表2 两组手术治疗效果比较/例(%)
3 讨论
3.1PCSD的成因及其临床危害所谓憩室是指腔隙样脏器的黏膜向壁层外突出的局限性扩张或囊性突出,子宫少见,先天性子宫憩室更为罕见,后天性子宫憩室如PCSD则是医源性损伤所致,由于剖宫产术后子宫切口愈合缺陷,在切口处形成与宫腔相通的凹陷或假腔。据报道,PCSD一般见于剖宫产术后半年以上的妇女,发病率约为4%~9%。其形成的原因可以归纳为以下几种:(1)手术时机选择不当(过早或过迟);(2)子宫切口选择不当(过高或过低);(3)手术方式和技巧有欠缺;(4)子宫切缘对合不佳;(5)子宫切口缝线不吸收导致线头残留;(6)妊娠合并症或并发症未得到及时的发现、纠正和处理;(7)围手术期的感染;(8)子宫后屈位;(9)多次剖宫产等。目前可以肯定的是,子宫切口憩室的形成与剖宫产有直接关系,多次剖宫产是切口憩室发生的高危因素。PCSD的临床危害与憩室下端的瘢痕活瓣阻碍了经血引流致使引流不畅,患者即表现为经期延长,淋漓不尽,合并感染或内膜异位症者可有下腹痛及痛经,不孕,此外由于瘢痕愈合缺陷造成子宫肌壁不平整,壁薄毛糙,易致瘢痕异位妊娠,胎盘位置异常,胎盘植入,妊娠中晚期子宫破裂,大出血等一系列危及生命的严重后果,因此认识该病的成因并加以重视,早诊断,早治疗,对于防治此类危急重症的发生尤为重要。
3.2PCSD的诊断PCSD的诊断主要通过采集病史,临床表现结合辅助检查协助诊断。据报道临床上尚没有PCSD辅助检查的金标准[2]。国内外报道的关于PCSD的辅助检查大致有以下几种:(1)磁共振成像(MRI)是目前最为准确的辅助检查,但费用较高;(2)宫腔镜检查是最直观的检查方法,且可同时治疗,但需要硬件投入及技术配套;(3)子宫输卵管造影(HSG)可确定PCSD的位置、形态、大小,但因经宫腔操作有感染可能;(4)盐水灌注宫腔声学造影(SIS),可显示憩室边界但操作繁琐;(5)经阴道超声检查是目前最常用最实用的辅助检查手段[3],经阴道二维超声检查可显示子宫前壁下段或颈管原瘢痕处肌层不连续,有“断裂现象”,肌层内出现特征性的液暗区,三维超声更有助于发现并测量切口憩室的大小。阴超检查时间选择在卵泡期,因为此时子宫内膜较薄,容易观察到子宫瘢痕缺损部位;若有月经淋漓不尽时,此时超声可观察到憩室部位有液暗区,借此即可确诊。据统计[4],在有剖宫产史的妇女中,经阴超可发现24%~70%有PCSD,但也有报道[5]称在诊断的PCSD中仅34%的患者有阴道流血淋漓不尽的表现。故提示我们对于有剖宫产史的病人,无论有无临床症状,常规超声检查明确PCSD是否存在是必须的,防治漏诊而延误治疗,以致再妊娠导致不良后果。本组53例患者均经阴超诊断,并在术中得到确认,术后阴超复查动态观察手术疗效,故我们认为阴超相对于其他辅助检查而言是一种经济有效,快捷无创,操作简单,可重复性强的检查手段,理应成为筛查PCSD及评估术后疗效的首选项目。
3.3PCSD的治疗关于PCSD的治疗目前缺乏诊疗规法或指南。临床上一般首先采用非手术治疗,包括对症止血处理及使用短效口服避孕药。激素治疗作为有症状的PCSD的首选方案已成为共识。可能的作用机制是:减少月经量,对凝血功能的影响,对微循环的稳定作用,促进憩室内异位内膜的退膜化和萎缩等。但此法不能从根本上消除憩室的存在,对可能发生的妊娠及潜在风险无预防作用,故手术是治疗PCSD的根治方法。主要的手术方式有:经腹手术、经阴道手术、腹腔镜手术、宫腹腔镜联合手术、腹腔镜联合经阴道手术、宫腔镜手术等。手术指征的选择,国外作者[6]认为剖宫产术后子宫切口憩室深度≥80%,子宫肌壁厚度或憩室上方子宫肌壁厚度≤2.5为手术指征;而国内作者[7]则认为憩室大小不是手术的唯一指征,有症状的子宫切口憩室均趋向于手术治疗。如何选择手术方式?我们的体会是应依据症状轻重、憩室大小及类型、阴道条件、术者的手术技巧、硬件配备等综合考量并与患者充分沟通后决定。本研究中53例患者两种手术方式各有1例手术并发症出现,归结原因系手术方式选择不当造成。据国外一项研究[8]认为宫腔镜切除PCSD所需的残存子宫肌层厚度为2~3 mm,否则有子宫穿孔及膀胱损伤的风险;而另一项研究[9]也佐证了此观点,认为经阴道手术可以修补憩室处子宫肌壁厚度小于2 mm的PCSD,提示我们选择经阴道手术应充分评估手术视野;术前B超充分了解盆腔有无粘连;子宫位置有无改变;而选择宫腔镜手术一定要明确憩室的大小、深度,以防止类似并发症发生。A组围手术期各项指标与B组比较,手术时间长于B组,差异有统计学意义(P<0.05),余指标与B组比较差异均无统计学意义(P>0.05);从手术效果方面,A组有效率96.30%,高于国内作者[10]报道的91.2%;B组有效率73.10%,高于国外作者报道[11]的59.6%,但明显低于A组,两组有效率比较差异有统计学意义(P<0.05)。宫腔镜手术组无效3例,复发4例,可能是由于宫腔镜手术实际上是将憩室下缘及周围组织切开即“开渠”,扩大了憩室面积使之平坦而去除死腔,实际上并未切除瘢痕进行修补,某种程度上反而扩大了瘢痕处薄弱区域故导致疗效较差;经阴道手术有效率较高,手术在直视下可准确定位,并在探针及手指触摸下确定病灶,最大限度完整切除再修补,缝合技术改进有利于切口对合。本研究中总有效率为84.90%,低于刘爱珍等[12]报道的宫腹腔镜联合手术治疗PCSD的总有效率93.33%(28/30)。故其他手术方式还有待进一步尝试及积累资料。
综上,阴道超声可推荐作为PCSD首选诊断方法;经阴道手术作为治疗PCSD的方法之一,以其定位准确、恢复快、简单易学、有效率高,是值得推荐的治疗手段。但是否优于宫腔镜手术尚需大样本对照研究,长期的治疗效果仍需进一步跟踪和总结。
[1]陈玉清,常亚杰,姚书忠.阴式手术在子宫切口瘢痕憩室治疗中的应用 [J].中华妇产科杂志,2012,47(8):626-628.
[2]陈玉梅,隋龙.剖宫产切口憩室及其相关临床问题[J].国际妇产科学杂志,2015,42(3):335-338.
[3]Naji O,Abdallah Y,Bij de Vaate AJ,et al.Standardized approach for imaging and measuring cesarean section scars using ultrasonography[J].Ultrasound Obstet Gynecol,2012,39(3):252-259.
[4]Bij de Vaate AJ,Brolmann HA,van der Voet LF,et al.Ultrasound evaluation of the cesarean scar: relation between a niche and postmenstrual spotting[J].Ultrasound Obstet Gynecol,2011,37(1):93-99.
[5]Istre O,Springborg H.Laparoscopic repair of uterine scar after c-section[J].J Minim Invasive Gynecol,2011,18(6):S90.
[6]Marotta ML,Donnez J,Squifflet J,et al.Laparoscopic repair of postcesarean section uterine scar defects diagnosed in nonpregnant women[J].J Minim Invasive Gynecol,2013,20 ( 3):386-391.
[7]郭银树,段华,张颖,等.宫腔镜联合 B 超及腹腔镜在剖宫产切口憩室诊治中的应用[J].中国微创外科杂志,2011,11( 11):1019-1021.
[8]Bij de Vaate AJ,van der Voet LF,Naji O,et al.Prevalence,potential risk factors for development and symptoms related to the presence of uterine niches following cesarean section:systematic review[J].Ultrasound Obstet Gynecol,2014,43(4):372-382.
[9]Tower AM,Frishman GN.Cesarean scar defects:an underrecognized cause of abnormal uterine bleeding and other gynecologic complications[J].J Minim Invasive Gynecol,2013,20(5):562-572.
[10] 牛刚,罗璐,剖宫产子宫瘢痕憩室经阴道切除34例临床分析[J].中国实用妇科与产科杂志,2012,28(3):209-211.
[11] Wang CJ,Huang HJ,Chao A,et al.Challenges in the transvaginal management of abnormal uterine bleeding secondary to cesarean section scar defect[J]. Eur J Obstet Gynecol Reprod Biol,2011,154(2):218-222.
[12] 刘爱珍,郭宝芝,丁书贵,等.宫腹腔镜联合诊治剖宫产切口憩室30例分析[J].中国实用妇科与产科杂志,2013,29(2):150-151.
Diagnosis and treatment of previous cesarean scar defectafter cesarean section by transvaginal ultrasonography combined two different surgical methods:An efficacy analysis of 53 cases
SU Linga,ZHANG Zutaob
(a.DepartmentofObstetricsandGynecology,b.UltrasoundDepartment,TheSecondRenminHospital,Hefei,Anhui230022,China)
ObjectiveTo investigate the feasibility and effectiveness of two operation methods combined with transvaginal ultrasonography treating previous cesarean scar defect(PCSD).MethodsWe selected 53 clinical data examples of PCSD patients and assigned them into group A(n=27) and group B(n=26).Group A underwent vaginal operation,while group B underwent hysteroscopic operation.The clinical indexes and monitored treatment effects were compared between the two groups.ResultsThere were two cases(3.8%) of complications.There were no significant differences in blood loss,hospital stay and anal exhaustion time between group A and B(P>0.05),yet there was significant difference in operation time between the two groups(P<0.05).As for efficacy evaluation,In group A,21 patients were cured and 5 patients became better.The effective rate was 96.30%(26/27).In group B,15 patients were cured and 4 patients became better.The effective rate was 73.10%(19/26).The total effective rate of both group A and B was 84.90%.Of all 53 cases the coincidence rate of vaginal ultrasound diagnosis of disease with surgical and potholgical diagnosis was 100%.ConclusionsThe two methods both can improve the symptoms of PCSD,however,transvaginal surgery is recommended as the preferred method.It is simple,safe and more effective,which is worthy of promotion.
Diverticulum;Cesarean section/adverse effects;Hysteroscopy;Hysterectomy,vaginal;Treatment outcome
10.3969/j.issn.1009-6469.2016.09.025
2016-03-20,
2016-06-09)
