老年髋关节置换术后对侧再骨折的危险因素分析和预防
2016-10-13汪海滨史法见
汪海滨,史法见
·论著·
老年髋关节置换术后对侧再骨折的危险因素分析和预防
汪海滨,史法见
目的探讨老年髋关节置换术后对侧再发骨折的危险因素并加以预防。方法对2008年1月~2011年1月行髋关节置换术的180例老年患者进行随访,其中24例3年内对侧髋部发生再次骨折。通过比较骨折组与未骨折组患者的性别、年龄、居住环境(农村/城市)、术后健侧髋部骨密度值、健侧股骨近端骨小梁类型(Singh)指数等一般情况以及髋关节置换术后总住院时间、出院后日均卧床时间、有无合并内科疾病和抗骨质疏松治疗情况,归纳再发骨折的危险因素。结果两组患者在性别、年龄方面差异无统计学意义(P年龄=0.084,P性别=0.068),但骨折组患者中农村户口所占比例明显高于未骨折组,差异有统计学意义(P=0.012)。骨折组平均住院时间与出院后日均卧床时间明显长于未骨折组,差异有统计学意义(P平均住院时间=0.024,P出院后日均卧床时间=0.028)。骨折组患者健侧Singh指数低于Ⅲ级的比例以及出院后未规律进行抗骨质疏松治疗的比例明显高于未骨折组,差异有统计学意义(PSingh指数=0.010,P抗骨质疏松治疗=0.015);经Logistic单因素回归分析,农村患者、住院时间及出院后日均卧床时间长、骨密度低、Singh指数低、未规律行抗骨质疏松治疗以及合并内科疾病的患者对侧髋部再发骨折的风险较高。结论对于髋关节置换术后的老年患者,健侧髋部骨密度值偏低、Singh指数低于Ⅲ级、卧床时间长、合并内科疾病以及抗骨质疏松治疗不佳均为对侧再发骨折的危险因素,因此应于第一次术后积极治疗合并内科疾病,行抗骨质疏松治疗并及早进行功能训练,以避免健侧再发骨折。
髋关节; 置换术; 再骨折; 老年
随着人口结构的不断改变,我国老龄化日趋严重,髋部骨折的发病率也在逐年递增[1]。髋关节置换术(total hip arthroplasty,THA)是目前治疗股骨头坏死、股骨颈以及髋部骨折最佳的治疗方案,术后1年生存率达90%以上,大部分患者可以恢复至正常活动水平[2-3]。但研究发现,髋关节置换术后患者健侧髋部发生再次骨折的概率高达5.3%[4]。因此,探究髋关节置换术后对侧再骨折的危险因素并加以预防对改善患者的预后意义重大。本研究对180例行THA的老年患者进行随访,现报道结果如下。
资料与方法
1一般资料
对2008年1月~2011年1月行THA的180例患者术后进行为期3年的随访。3年内,死亡12例,4例失访资料不完整,均排除;余164例,其中男性57例,女性107例;年龄65~85岁,平均(79.32±3.67)岁。股骨颈骨折92例,股骨粗隆骨折60例,股骨头坏死10例,骨关节炎2例;行全髋关节置换术61例,半髋关节置换术103例。随访期间有24例健侧髋部发生再次骨折,余140例未发生骨折,分别作为骨折组和未骨折组。
2纳入标准
(1)所有患者均签署试验知情同意书;(2)患者年龄>65岁;(3)均为通过非手术治疗不能缓解的髋关节疾病,具有人工关节置换的指征;(4)排除甲状旁腺疾病、骨恶性肿瘤等影响骨代谢的疾病;(5)所有THA均为具有丰富手术经验的副主任医师及以上级别医生完成。
3研究方法
于术后对所有患者行两项检查:(1)X线下评估健侧股骨近端骨小梁类型(Singh)指数;(2)对健侧髋部进行骨密度值的测定。所选仪器为日立阿洛卡AOS-100SA超声波骨密度测定仪(上海和正医疗设备有限公司),根据Gruen法选取髋部7个测量兴趣区(ROI 1~7):股骨头外侧由上到下为1~3区,股骨颈远端2cm为4区,股骨头内侧由下到上为5~7区。同时回顾性比较两组患者的性别、年龄、居住环境、再骨折术后总住院时间、出院后日均卧床时间、术后并发症情况以及抗骨质疏松治疗情况。
4Singh指数评价标准[5]
参考第5版《实用骨科影像学》,将Singh指数分为Ⅰ~Ⅶ级:Ⅰ级,主张力骨小梁全部吸收且主压力骨小梁数目减少,骨密度降低至与周围软组织接近;Ⅱ级,主张力骨小梁于股骨头颈部消失,股骨干部存在;Ⅲ级,主张力骨小梁吸收呈现蜂窝状;Ⅳ级,股骨上端皮质变薄,辅助压力与张力骨小梁吸收;Ⅴ级,Ward三角区无骨小梁,受力部骨小梁开始减少;Ⅵ级,Ward三角区骨小梁减少,密度稍低于周围骨小梁;Ⅶ级,骨皮质无变薄,Ward三角区及其他股骨上端区域骨小梁无明显减少。一般认为Ⅲ级以下为股骨颈骨折的危险因素。
5统计学处理

结 果
1骨折组与未骨折组一般资料对比
两组患者在性别、年龄方面差异无统计学意义(P年龄=0.084,P性别=0.068),但骨折组患者中农村户口所占比例明显高于未骨折组,差异有统计学意义(P=0.012)。骨折组髋关节置换术后平均住院时间与出院后日均卧床时间明显长于未骨折组,差异有统计学意义(P平均住院时间=0.024,P出院后日均卧床时间=0.028)。骨折组患者健侧Singh指数低于Ⅲ级的比例以及出院后未规律进行抗骨质疏松治疗的比例明显高于未骨折组,差异有统计学意义(PSingh指数=0.010,P抗骨质疏松治疗=0.015),见表1。
2骨折组与未骨折组健侧髋部骨密度值对比
经测定,骨折组7个测量兴趣区平均骨密度值均明显低于未骨折组,差异有统计学意义(P<0.05),见表2。
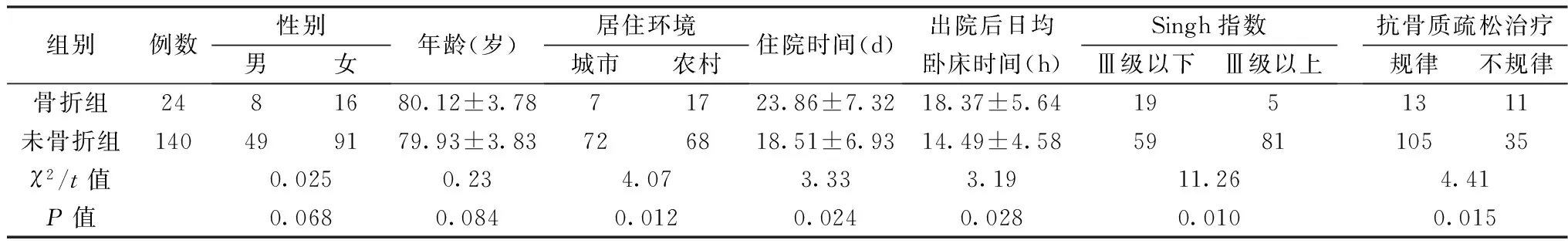
表1 两组患者一般资料对比(例)
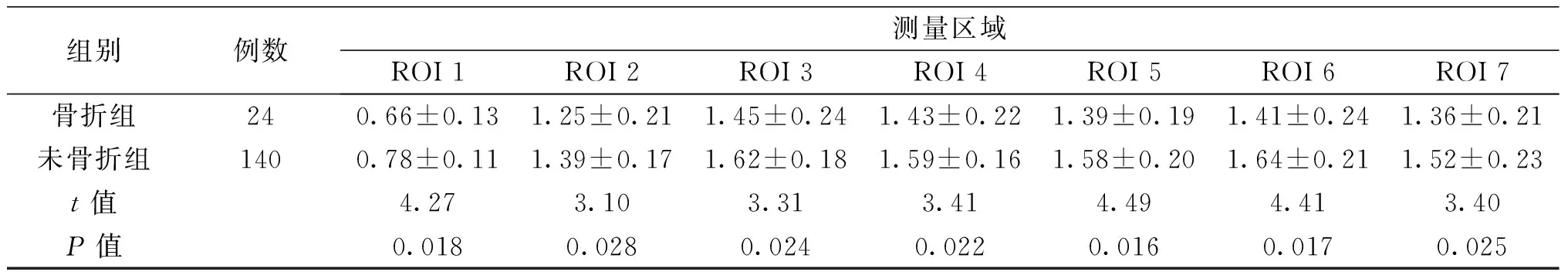
表2 两组患者健侧髋部骨密度值对比(g/cm2)
3两组患者合并症情况比较
回顾两组患者的临床资料,均存在一定合并内科疾病,如糖尿病、脑卒中以及心功能不全。骨折组患者中合并上述疾病的比例明显高于未骨折组,差异有统计学意义(P<0.05),见表3。
4对侧髋部再发骨折的相关单因素Logistic回归分析
以性别、年龄、居住环境、住院时间、出院后日均卧床时间、骨密度、Singh指数、是否规律抗骨质疏松治疗以及合并疾病为自变量,以对侧髋部再发骨折为因变量,行单因素Logistic回归分析。经数据处理,发现农村患者、住院时间及出院后日均卧床时间长、骨密度低、Singh指数低、未规律行抗骨质疏松治疗以及合并内科疾病的患者对侧髋部再发骨折的风险较高,见表4。
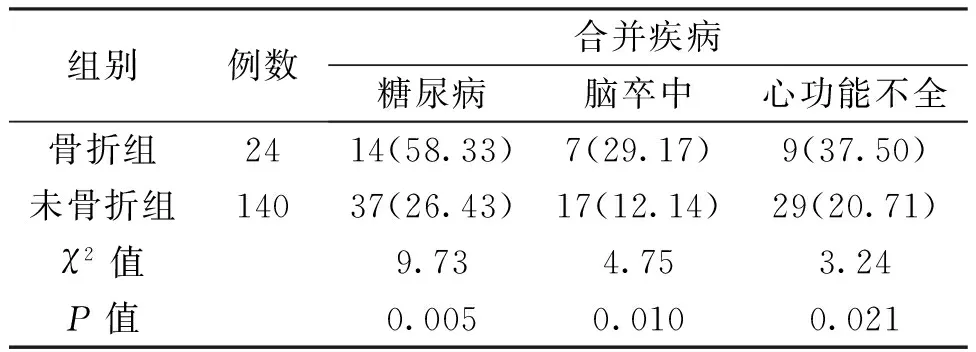
表3 两组患者合并疾病情况比较[n(%)]
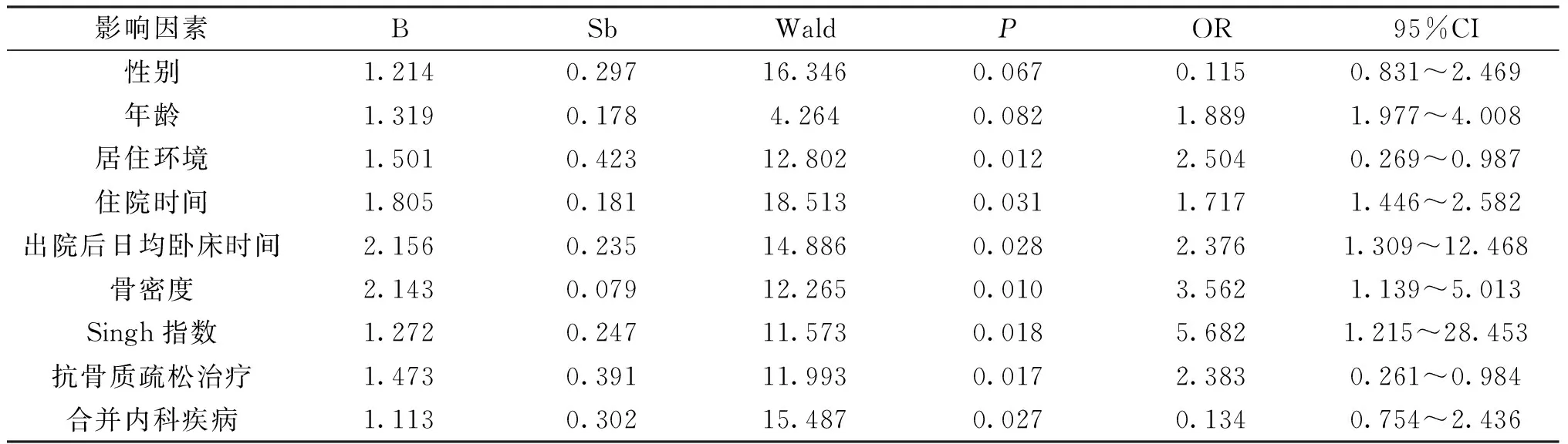
表4 对侧髋部再发骨折的相关单因素Logistic回归分析
讨 论
随着年龄增长,人体股骨颈皮质变薄,骨密度下降是造成老年人外力作用下易发生髋部骨折的重要原因[6]。目前,髋关节置换术是治疗老年髋部骨折最有效的治疗方法,具有术后恢复快、可最大限度恢复关节活动度等优势,但对患者本身骨质量无明显帮助。有研究表明,髋关节置换术后的患者发生健侧髋部再骨折的概率明显高于普通老年人群,因此积极寻找髋关节置换术后再发骨折的高危因素并加以预防对改善患者预后具有重要意义[7]。胡早意[8]研究发现髋关节置换术后的骨质量与卧床时间明显相关。长期卧床的患者由于骨组织处于非负重状态,股骨周围肌群收缩频率及时间大大降低,对骨组织的压力减少,从而血液循环减慢,不利于骨组织的再生。正常人骨组织存在骨形成与骨吸收的动态平衡,而长期卧床可明显加速骨吸收,抑制骨形成,从而造成继发性骨质疏松[9]。有数据表明,髋关节置换术后患者每卧床1周,骨质量丢失1%[10]。此外,行髋关节置换术后的老年患者,由于初期关节功能受限,骨折与手术对患者的打击等因素进一步造成活动减少、体质下降,骨质疏松更加严重[11]。脑卒中的患者往往伴有后遗症,存在一定的活动障碍;糖尿病患者由于代谢发生障碍,骨再生速率明显低于骨吸收,骨密度低于正常值;合并心功能不全的患者不利于术后进行恢复训练。有研究表明,合并上述疾病的髋关节置换术后患者再发骨折的概率明显升高[12]。由于老年患者均存在不同程度的骨质疏松,因此常规于术后长期给予二磷酸盐类抗骨质疏松药物,效果显著,可明显降低再骨折的发病率。
从本次研究的结果来看,骨折组患者中农村户口的比例明显高于未骨折组,差异有统计学意义(P<0.05),其原因可能与我国农村人口普遍文化水平及年均收入较低有关。相比之下,城市户口的患者对骨质疏松症及髋关节置换术后的注意事项了解更为深入,健康意识更强,对出院后的医嘱有更高的依从性。骨折组患者术后健侧髋部各区平均骨密度值均明显低于未骨折组,而健侧Singh指数Ⅲ级及以下和术后未规律行抗骨质疏松治疗的比例明显高于未骨折组,差异有统计学意义(P<0.05),说明患者的基础骨质量仍然是再发骨折的重要高危因素。骨折组患者总住院时间以及出院后日均卧床时间均明显长于未骨折组,差异有统计学意义(P<0.05),充分体现了术后及早进行功能训练对预防骨质量下降具有显著效果。骨折组患者合并糖尿病、脑卒中以及心功能不全的比例明显高于未骨折组,差异有统计学意义(P<0.05),与之前的研究结论相一致。经Logistic单因素回归分析,农村户口、住院时间及出院后日均卧床时间长、骨密度低、Singh指数低、未规律行抗骨质疏松治疗以及存在合并内科疾病的患者对侧髋部再发骨折的风险明显高于城市户口、住院时间及出院后日均卧床时间短、骨密度高、Singh指数高、遵医嘱行抗骨质疏松治疗以及无合并内科疾病的患者。
综上所述,对于行髋关节置换术后的老年患者,长期卧床、健侧髋部骨密度值及Singh指数较低、未规律行抗骨质疏松治疗以及同时合并内科疾病均为对侧再发骨折的高危因素,应于术后向患者及其家属告知在控制好合并内科疾病的前提下减少卧床时间、及早进行关节功能训练、积极服用抗骨质疏松药物以提高骨质量。同时,对于依从性较差的农村患者,应加大随访力度,防止健侧再骨折的发生。
[1] 郑如庚,邸玉娜,马国驹,等.老年髋关节置换术后继发对侧髋部骨折的治疗[J].中国现代医学杂志,2014,24(32):85-90.
[2] 李宁,贺良,龚晓峰,等.老年髋部骨折住院患者治疗现状的初步分析[J].中华医学杂志,2012,92(35):2452-2455.
[3] 张文波,李克鹏,马国驹.高龄髋部骨折后二次骨折的危险因素分析[J].中国骨质疏松杂志,2013,19(8):804-806.
[4] 中华医学会骨质疏松和骨矿盐疾病分会.原发性骨质疏松症诊治指南(2011年)[J].中华骨质疏松和骨矿盐疾病杂志,2011,4(1):2-17.
[5] 赵耀,汤健,李全利.老年骨质疏松性股骨颈骨折关节置换的选择:是人工股骨头还是全髋关节[J].中国组织工程研究,2012,16(9):1692-1695.
[6] 姚进,赵允,仲从丽,等.全髋关节置换治疗老年股骨颈骨折52例疗效观察[J].中国老年学杂志,2012,32(3):637-638.
[7] 程鹏,何俊薇.老年人髋关节置换术后并发症及对策[J].实用医学杂志,2010,26(22):4154-4156.
[8] 胡早意.髋关节置换术后假体周围骨密度的变化及对疗效影响的相关研究[J].中国当代医药,2010,17(20):26-28.
[9] 刘拥丽,刘爱丽.老年骨质疏松患者髋关节置换术的康复指导[J].现代医药卫生,2010,26(23):3648-3649.
[10] 岳冰,朱振安.全髋关节置换术后股骨假体周围骨折研究进展[J].国际骨科学杂志,2010,31(6):346-348.
[11] 倪小青,卢全中,潘风雨,等.唑来膦酸预防高龄骨质疏松骨折全髋关节置换术后骨丢失的临床研究[J].临床和实验医学杂志,2015,14(5):391-393.
[12] 郑如庚,董学宝,徐生产,等.股骨颈骨折假体置换术后再发健侧骨折的原因与对策[J].中华创伤杂志,2013,29(12):1143-1148.
(本文编辑: 郭卫)
Analysis and prevention of the risk factors of recurrent fracture in elderly patients with hip replacement
WANG Hai-bin,SHI Fa-jian
(Nanjing Jiangbei People’s Hospital,Nanjing210048,China)
Objective To explore the risk factors and prevention of recurrent fracture in elderly patients after hip replacement surgery. MethodsTotally 180 elderly patients with hip replacement in our hospital from Jan. 2008 to Jan.2011 were followed up,including 24 patients who had recurrent hip fracture within 3 years. The indexes including gender,age,living environment(rural/urban),postoperative BMD value of the healthy contralateral hip,healthy femoral proximal trabecular type(Singh index),total length of hospital stay,days for lying in bed,combined diseases and osteoporosis treatment were compared between the fracture and non-fracture group,so as to explore the risk factors for recurrent fractures. ResultsAge and gender of the two groups had no statistically significant difference(P<0.05),but the proportion of fracture patients from rural areas was significantly higher than that of the non-fracture group,and the differences were statistically significant(P<0.05). The average hospitalization time and the days for lying in bed after discharge in the fracture group were significantly longer than those of the non-fracture group,and the differences were statistically significant(P<0.05). The proportion of healthy side Singh index lower than grade Ⅲ in the fracture group and the proportion of non-regular anti-osteoporosis treatment were significantly higher than those in the non-fracture group,and the differences were statistically significant (P<0.05). Through the single factor logistic regression analysis,rural area,long duration of hospitalization,long time for lying in bed after discharge,low bone density,low Singh index,non-regular anti-osteoporosis treatment and the presence of combined chronic medical diseases were the risk factors of recurrent fractures in the contralateral hip. ConclusionIn elderly patients with hip arthroplasty,low hip bone density value,Singh index lower than grade Ⅲ,long time for lying in bed,combined chronic medical diseases and poor anti-osteoporosis therapy are risk factors for contralateral recurrent fracture. Therefore,we should initially actively treat the complicated medical diseases,take anti-osteoporosis therapy and early functional training so as to avoid the recurrent fractures of contralateral hip.
hip joint; replacement; recurrent fracture; elderly
1009-4237(2016)09-0530-04
210048 江苏,东南大学附属南京江北人民医院
史法见,E-mail:jbgk@sina.com
R 687.3;R684
A
10.3969/j.issn.1009-4237.2016.09.006
2015-11-20;
2016-07-29)
