口服葡萄糖耐量试验和胰岛素释放试验在多囊卵巢综合征患者中的临床应用
2016-06-28高婧周莉陈慧陈晨
高婧,周莉,陈慧,陈晨
(上海交通大学医学院附属瑞金医院妇产科,上海 200025)
口服葡萄糖耐量试验和胰岛素释放试验在多囊卵巢综合征患者中的临床应用
高婧,周莉,陈慧,陈晨*
(上海交通大学医学院附属瑞金医院妇产科,上海200025)
【摘要】目的探讨口服葡萄糖耐量试验(OGTT)和胰岛素释放试验(IRT)在筛查多囊卵巢综合征(PCOS)患者糖代谢异常中的应用情况,并分析不同糖代谢状态下的PCOS患者糖、脂代谢特点。方法纳入符合鹿特丹标准、未经治疗的PCOS患者191例,测定身高、体重、基础生殖内分泌激素、血脂水平,并行OGTT和IRT检测,计算体重指数(BMI)、胰岛素抵抗稳态指数模型(HOMA-IR)、β细胞功能指数(HOMA-β)等参数。根据血糖水平将PCOS分成糖代谢正常(NGT)组、空腹血糖受损(IFG)组、糖耐量受损(IGT)组、以及2型糖尿病(T2DM)组,筛查各组的检出情况,并比较各组糖、脂代谢的差异。结果PCOS患者糖代谢异常的发生率24.61%(47/191),其中IFG为3.66%,IGT为18.85%,T2DM为4.19%(其中4例为IFG合并IGT,重复纳入IFG组和IGT组);随着糖代谢紊乱加重,年龄、BMI有上升的趋势(P<0.05)。血胰岛素高峰值出现在2 h,滞后于血糖高峰值出现的1 h。随着糖代谢的恶化,各时相的血糖及胰岛素水平逐渐升高,各组血脂紊乱也逐渐加剧(P<0.05)。结论PCOS患者糖代谢异常发生率较高,利用OGTT和IRT筛查PCOS患者糖代谢异常是十分必要和重要的。
【关键词】多囊卵巢综合征;口服葡萄糖耐量试验;糖耐量受损;2型糖尿病
Methods: Height,weight,basal sexual hormones and lipid parameters,OGTT and IRT were measured from 191 women with PCOS according to Rotterdam consensus. Body mass index (BMI),Insulin resistance homeostasis model (HOMA-IR) and homa beta cell function index (HOMA-β) were calculated. The PCOS patients were divided into normal glucose test (NGT) group,impaired fasting glucose (IFG) group,impaired glucose tolerance (IGT) group and type 2 diabetes mellitus (T2DM) group based on OGTT results. The glucose metabolism indexes and lipid metabolism indexes were compared among the groups.
Results: In the 191 PCOS patients,24.61% (47/191) had abnormal glucose metabolism. The ratio of IFG,IGT and T2DM were 3.66%,18.85% and 4.19% respectively. The increased degree of impaired glucose metabolism was correlated positively with the age and BMI. The insulin peak occurred at 2 hours,which was 1 hour later than glucose peak time. With the aggravation of glucose metabolism,the glucose and insulin levels gradually increased. And the abnormality of lipid was in accordance with intensifying hyperglycemia(P<0.05).
Conclusions: Women with PCOS had a greater incidence of hyperglycemia. OGTT and IRT are necessary for screening hyperglycemia in patients with PCOS.
(JReprodMed2016,25(6):505-510)
多囊卵巢综合征(PCOS)是青春期及育龄期女性最常见的妇科内分泌疾病之一,我国社区人口中PCOS患病率为5.6%[1],在临床上以雄激素过高的临床或生化表现、持续无排卵、卵巢多囊改变为特征,并常伴有不同程度的糖脂代谢异常[2-3]。糖代谢紊乱是逐渐发展的过程,从血糖正常到血糖调节受损(包括空腹血糖异常和糖耐量受损),再到2型糖尿病,严重影响患者的生活质量。目前认为糖代谢紊乱的其根本原因是胰岛素抵抗(IR),而约50%~70%的PCOS患者存在IR[4]。因此对PCOS患者应监测血糖及胰岛素的变化,尽早发现异常。葡萄糖钳夹试验虽然是检测胰岛素敏感性的“金标准”[5],但是其操作复杂,价格昂贵。2007年美国雄激素学会(Androgen Excess Society)推荐肥胖的PCOS患者进行口服葡萄糖耐量试验(OGTT)筛查糖代谢异常[6];2013年美国内分泌学会(The Endocrine Society)专家小组建议PCOS患者在妊娠前均应进行OGTT检查[7]。由于PCOS的复杂性和异质性,我们通过OGTT对PCOS患者的糖代谢水平进行分类,了解不同糖代谢状态下PCOS患者的临床特点,进而更好地为临床上治疗不同亚型的PCOS患者提供临床数据和治疗依据。
资料与方法
一、研究对象及分组
选择2012年5月至2015年6月在本院妇产科初次就诊并诊断为PCOS的患者200例,年龄14~38岁。按照2003年欧洲人类生殖与胚胎学会(ESHRE)和美国生殖医学学会(ASRM)在荷兰鹿特丹会议上推荐的PCOS诊断标准[8],具备以下3条中的2条,就可确诊为PCOS,即:(1)无排卵和/或稀发排卵;(2)高雄激素的临床表现(如多毛、痤疮)和/或生化依据;(3)超声表现为多囊卵巢(一侧或两侧卵巢有直径2~9 mm的小卵泡>12个,和/或卵巢体积>10 ml)。排除高泌乳素血症及产生高雄激素血症的其他内分泌疾病,如库欣综合征、先天性肾上腺皮质增生症、卵巢或肾上腺肿瘤等。且最近3个月未用过激素类药物。
根据2003年WHO建议的糖尿病(DM)的诊断和分型标准[9],依据不同的糖代谢状态将研究对象分为:(1)糖代谢正常(NGT)组:空腹血糖(FPG)<6.1 mmol/L,OGTT 2 h血糖(PG)<7.8 mmol/L;(2)空腹血糖受损(IFG)组:FPG≥6.1 mmol/L且FPG<7.0 mmol/L;(3)糖耐量异常(IGT)组:OGTT 2 h PG≥7.8 mmol/L且2 h PG<11.1 mmol/L;(4)2型糖尿病(T2DM)组:FPG≥7.0 mmol/L和(或)OGTT 2 h PG≥11.1 mmol/L。研究对象均取得本人同意且签署知情同意书,并由医院伦理委员会讨论通过。
二、研究方法
1. 体格检查:初诊时由同一记录者询问病史,并记录身高、体重并计算体重指数(BMI)。
2. 超声诊断:所有受试者均接受阴道B超或直肠B超检查,其中月经规则者于卵泡早期进行超声检查,而月经稀少或闭经者随时或者黄体酮撤退性出血后5~7 d进行检查,超声检查内容为子宫、卵巢大小及双侧卵巢卵泡数目。
3. 生殖内分泌、血生化测定:月经规则者于卵泡早期(月经周期3~5 d)清晨8点左右空腹抽肘静脉血5 ml检查,月经稀少或闭经者随时抽血检查。测定黄体生成素(LH)、卵泡刺激素(FSH)、泌乳素(PRL)、孕激素、雌激素、雄激素。血清性激素测定采用自动化免疫发光法(Axsym全自动微粒子酶免疫化学发光系统,Abbott,美国)。
口服糖耐量试验(OGTT)和胰岛素释放试验(IRT):于早7:30测FPG、血胰岛素(FINS),口服50%的葡萄糖注射液(20 ml/支,10 g)7.5支,服糖后各时相血糖分别以G30、G60、G120、G180表示,各时相血胰岛素以I30、I60、I120、I180表示。并计算胰岛素抵抗稳态指数模型(HOMA-IR)[10]=FG×FINS/22.5、β细胞功能指数(HOMA-β)=(20×FINS)/(FPG-3.5)、胰岛素生成指数(IGI)[11]=(FINS-I30)/(FPG-G30)、葡萄糖曲线下面积(AUC-G)=(FPG+G120)/2+G60,胰岛素曲线下面积(AUC-I)=(FINS+I120)/2+I60。使用葡萄糖激酶法经自动生化仪(ADVIA-1650 Chemistry System,Erlangen,德国)检测。
测定OGTT和IRT当天同时测定血脂:血甘油三酯(TG)、总胆固醇(TC)、高密度脂蛋白(HDL),低密度脂蛋白(LDL)。经自动生化仪(ADVIA-1650 Chemistry System,Erlangen,德国)检测。
三、统计学分析
结果
一、一般情况比较
本研究共纳入200例PCOS患者,其中有9例缺乏OGTT和IRT结果,实际纳入191例为研究对象,年龄14~38岁,平均年龄(25.38±4.90)岁。其中NGT组144人例,占75.39%;IFG组7例,占3.66%;IGT组36例,占18.85%;T2DM组8例,占4.19%。其中,IFG合并IGT的有4例,因人数较少,故不将其单独列为一组分析,重复纳入IFG组和IGT组。
与NGT组相比,糖代谢异常(IFG、IGT、T2DM)组的年龄、BMI均值较大,除IFG组年龄与NGT组不存在统计学差异外,余均有统计学意义(P<0.05)(表1)。进一步对IFG组、IGT组和T2DM组进行组间比较,随着糖代谢异常的加重,虽年龄和BMI的均值有上升的趋势,但是三组组间差异均不存在统计学意义(P>0.05)。
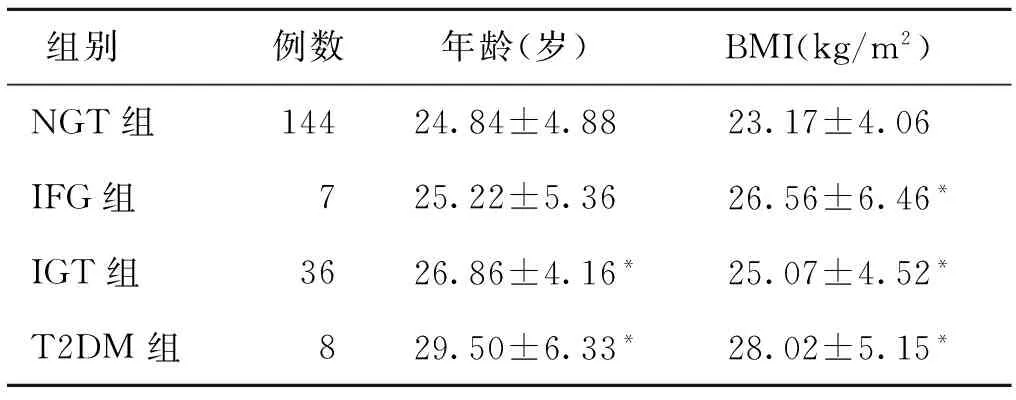
表1 不同组别PCOS患者中的年龄和BMI值比较(x-±s)
注:与NGT组相比,*P<0.05
二、各组PCOS患者不同时相血糖和血胰岛素水平变化趋势
结果显示,各组血糖峰值均在1 h出现,且峰值T2DM>IFG>IGT>NGT;与空腹血糖相比,糖耐量异常组(IFG、IGT、T2DM)3 h血糖回落情况分别是空腹血糖的1.02倍、1.19倍和1.52倍,回落水平逐渐降低。血胰岛素方面,各组峰值均在2 h出现,滞后于血糖峰值出现的时间,说明PCOS患者糖代谢异常还表现在胰岛素分泌延迟。在糖耐量异常组(IFG、IGT、T2DM)中发现,3 h血胰岛素水平分别下降至峰值的38.1%、49.7%、83.6%,即下降幅度呈递减趋势(图1)。
三、各组PCOS患者不同时相血糖和血胰岛素水平比较
与同时相的NGT组比较,随着糖代谢异常的加重,各时相的血糖水平均呈升高趋势,且差异有统计学意义(P<0.05);IFG组/IGT组与同时相NGT组比较,血胰岛素升高明显(P<0.05),但是从IFG/IGT到T2DM的过程,同时相血胰岛素升高不明显,甚至高峰时相有下降的表现。任一组别,在OGTT和IRT检测的时间内,血糖和血胰岛水平均表现为先上升而后下降。任何一种糖代谢异常(IFG、IGT、T2DM),HOMA-IR、AUC-G和AUC-I均上升,且差异具有统计学意义(P<0.05)。IGI反映早期胰岛素的分泌功能,虽然与NGT组相比,差异不具有统计学意义(P>0.05),但是IFG组、IGT组、T2DM组的IGI值也是低于NGT组(表2)。

图1 各组患者血糖和血胰岛素水平在不同糖代谢状态下的变化趋势
四、各组PCOS患者血脂水平比较
与NGT组比较,随着糖代谢状态的异常加重,HDL水平逐渐降低,LDL呈上升趋势,且差异均具有统计学意义(P<0.05);与NGT组相比,各组的TG和TC值也呈上升趋势,但差异均不具有统计学意义(P>0.05)(表3)。

表2 各组PCOS患者不同时相血糖和血胰岛素水平变化情况(x-±s)
注:与NGT组相比,*P<0.05

表3 各组PCOS患者血脂水平变化情况(x-±s)
注:与NGT组相比,*P<0.05
讨论
多囊卵巢综合征(PCOS)是女性青春期前后发病而影响终身的疾病,该疾病表现为多系统的代谢功能紊乱。近年来对PCOS的治疗观念已发生变化,不仅限于生育期的促排卵和妊娠,更加注重PCOS与远期糖尿病、心血管代谢疾病、子宫内膜癌等之间的关系,因此尽早发现PCOS的代谢异常是非常必要的[12]。口服葡萄糖糖耐量实验(OGTT)作为筛查糖代谢异常的主要方法,美国雄激素学会和美国内分泌学会专家小组均建议PCOS患者行OGTT检查,以减少妊娠相关合并症及远期相关并发症的发生风险。
本组PCOS病例的OGTT结果提示患者中约四分之三的患者糖代谢处于正常状态,有五分之一的患者血糖调节受损(其中3.66%空腹血糖受损;18.85%糖耐量受损),而4.19% PCOS患者已达2型糖尿病阶段。若只单纯检查FPG和FINS,那么意味着将有约23%的糖耐量受损甚至T2DM的PCOS患者将被漏诊。本研究中糖代谢异常检出率低于杨蕊等[13]在中国北方妇女中的调查结果(平均年龄27.85岁,糖代谢异常检出率41.2%),原因可能是他们所选择的患者大多因不孕症在生殖中心就诊,而本研究对象就诊原因依次为月经不调、不孕症、B超体检卵巢多囊改变等,包含了年龄较轻的PCOS患者(年龄范围14~38岁),涉及患者范围更广。另一方面也反映了PCOS患者随着年龄增大,糖代谢异常的检出率也不断增高,与文献报道一致[14]。一项对PCOS患者糖耐量平均6.2年的随访研究显示[15]:在开始为NGT的患者9%发展为IGT,8%发展为DM;而在开始IGT的患者,54%发展为DM。
血糖调节受损包括两种不同的糖代谢异常状态:IFG和IGT。IFG为空腹血糖受损,表现为FPG增高,而正常的FPG的维持有赖于肝脏对胰岛素的敏感性,从而控制肝糖原输出和基础状态下胰岛素的分泌功能,FPG增高提示胰岛细胞功能存在异常[16]。IGT反映的是餐后血糖状态,餐后血糖升高,需要迅速释放胰岛素来维持血糖的稳定,以及肝脏与肌肉对胰岛素有足够的敏感性。IGT是发生在T2DM之前的一个重要临床阶段,流行病学证据表明 IGT 阶段,发生心脑血管疾病及其死亡的危险显著增加[17]。本研究表明,各组不同糖代谢状态的PCOS患者各时相的血糖相比,随着糖代谢异常的不断进展,各时相的血糖水平逐渐升高;各时相的血胰岛素,从NGT到IFG/IGT升高明显(P<0.05),但是从IFG/IGT到T2DM的过程,血胰岛素升高不明显,甚至高峰时相有下降的表现,这可能是因为胰腺β细胞通过分泌胰岛素来代偿胰岛素抵抗的不断加剧,而T2DM时胰腺β细胞功能受损,不能再继续增加胰岛素的分泌[18]。任何一种糖代谢异常(IFG,IGT,T2DM),HOMA-IR、AUC-G和AUC-I均上升,表明胰岛素抵抗程度不断加重,上述差异均有统计学意义。另外,本实验结果也发现,血胰岛素高峰值出现在2 h,晚于血糖高峰值出现的1 h,说明PCOS患者糖负荷后胰岛素分泌机制缺陷,表现出胰岛素分泌的延迟反映,与Karakas等[19]研究结果一致。我们在OGTT的基础上,增测了3 h的血糖和血胰岛素水平,发现3 h血糖T2DM组>血糖调节受损组(IFG+IGT)>NGT组;3 h血胰岛素在糖耐量异常组(IFG,IGT,T2DM)中,分别下降至峰值的38.1%、49.7%、83.6%,表明糖代谢异常还表现在回落至空腹的正常水平的能力逐渐降低,也是PCOS患者糖代谢异常的一种表现。
血脂异常是冠心病的重要危险因素之一,也是PCOS患者远期并发症[2,20]。本研究提示PCOS患者存在糖代谢异常的同时,血脂紊乱也随之出现,并与糖代谢受损的严重程度相平行,表明其将来发生心血管疾病的风险更大。可能原因是因为胰岛素抵抗导致肝脏对胰岛素不敏感,使激素敏感的脂肪酶活性下降,脂肪合成减少,从而导致血游离脂肪酸增加[21]。结果显示在不同糖代谢状态中,HDL和LDL水平存在明显差异(P<0.05),HDL降低,LDL升高。TG、TC虽然差异不具有统计学意义,但是也呈上升趋势。我们可以猜想PCOS患者脂代谢异常可能首先出现的是HDL降低,然后LDL升高,最后是TG、TC增高这样的一个过程。
总之,我们需清楚地认识到PCOS患者糖代谢异常的发生率之高,在临床工作中应给予重视,而OGTT和IRT有利于早期发现已经存在的糖代谢紊乱,尤其可以看出血糖、血胰岛素的波动变化情况,从而发现患者糖代谢的异常程度,进而积极进行干预,以利于改善患者的生育质量,减少妊娠期并发症及远期并发症风险。
【参考文献】
[1]Li R,Zhang Q,Yang D,et al. Prevalence of polycystic ovary syndrome in women in China:a large community-based study[J].Hum Reprod,2013,28:2562-2569.
[2]Norman RJ,Dewailly D,Legro RS,et al. Polycystic ovary syndrome[J]. Lancet,2007,370:658-697.
[3]乔杰,李蓉,李莉,等.多囊卵巢综合征流行病学研究[J].中国实用妇科和产科杂志,2013,11:849-852.
[4]Dumitrescu R,Mehedintu C,Briceag I,et al. The Polycystic ovary syndrome:an update on metabolic and hormonal mechanisms[J]. J Med Life,2015,8:142-145.
[5]DeFronzo RA,Tobin JD,Andres R. Glucose clamp technique:a method for quantifying insulin secretion and resistance[J]. Am J Physiol. 1979,237:E214-223.
[6]Salley KE,Wickham EP,Cheang KI,et al. Glucose intolerance in polycystic ovary syndrome-a position statement of the Androgen Excess Society[J]. J Clin Endocrinol Metab,2007,92:4546-4556.
[7]Legro RS,Arslanian SA,Ehrmann DA,et al.Diagnosis and treatment of polycystic ovary syndrome:an Endocrine Society clinical practice guideline[J]. J Clin Endocrinol Metab,2013,98:4565-4592.
[8]Rotterdam ESHRE/ASRM-Sponsored PCOS Consensus Workshop Group. Revised 2003 consensus on diagnostic criteria and long-term health risks related to polycystic ovary syndrome (PCOS) [J].Hum Reprod,2004,19:41-47.
[9]Matthews DR,Hosker JP,Rudenski AS,et al.Homeostasis model assessment:insulin resistance and beta-cell function from fasting plasma glucose and insulin concentrations in man[J]. Diabetologia,1985,28:412-419.
[10]Yeckel CW,Weiss R,Dziura J,et al.Validation of insulin sensitivity indices from oral glucose tolerance test parameters in obese children and adolescents[J]. J Clin Endocrinol Metab,2004,89:1096-1101.
[11]Expert Committee on the Diagnosis and Classification of Diabetes Mellitus. Report of the expert committee on the diagnosis and classification of diabetes mellitus[J]. Diabetes care,2003,26 (Suppl 1):S5-20.
[12]Mortada R,Williams T. Metabolic syndrome:polycystic ovary syndrome[J]. FP Essent,2015,435:30-42.
[13]杨蕊,金达莱,王颖,等.多囊卵巢综合征患者不同糖代谢状态的临床分析[J].生殖与避孕,2014,34:273-280.
[14]Livadas S,Kollias A,Panidis D,et al. Diverse impacts of aging on insulin resistance in lean and obese women with polycystic ovary syndrome:evidence from 1345 women with the syndrome[J]. Eur J Endocrinol,2014,171:301-309.
[15]Norman RJ,Masters L,Milner CR,et al. Relative risk of conversion from normoglycaemia to impaired glucose tolerance or non-insulin dependent diabetes mellitus in polycystic ovarian syndrome[J]. Hum Reprod,2001,16:1995-1998.
[16]袁雄洲.多囊卵巢综合征与糖耐量相关性分析[J].山西医药杂志,2011,40:384-385.
[17]Pasquali R,Gambineri A. Glucose intolerance states in women with the polycystic ovary syndrome[J]. J Endocrinol Invest,2013,36:648-653.
[18]Porte D Jr. Beta-cells in type II diabetes[J]. Diabetes,1991,40:166-180.
[19]Karakas SE,Kim K,Duleba AJ. Determinants of impaired fasting glucose versus glucose intolerance in polycystic ovary syndrome[J]. Diabetes care,2010,33:887-893.
[20]Kim JJ,Choi YM. Dyslipidemia in women with polycystic ovary syndrome[J]. Obstet Gynecol Sci,2013,56:137-142.
[21]李娟,马红霞,宋金龙,等.多囊卵巢综合征脂代谢异常的国内外研究进展及中医药治疗优势探讨[J]. 世界中医药,2015,10:1112-1116.
[编辑:侯丽]
Clinical application of oral glucose tolerance test and insulin release test in patients with polycystic ovary syndrome
GAO Jing,ZHOU Li,CHEN Hui,CHEN Chen*
DepartmentofObstetrics&Gynecology,RuiJinHospital,ShanghaiJiaoTongUniversitySchoolofMedicine,Shanghai200025
【Abstract】Objective: To investigate application of oral glucose tolerance test (OGTT) and insulin release test (IRT) for screening hyperglycemia in patients with polycystic ovary syndrome (PCOS) and discuss the clinical features of glucose and lipid metabolism in different glucose metabolism status.
Key words:Polycystic ovary syndrome;Oral glucose tolerance test;Glucose intolerance;Type 2 diabetes
DOI:10.3969/j.issn.1004-3845.2016.06.005
【收稿日期】2015-11-15;【修回日期】2015-12-30
【基金项目】上海浦江人才计划(11PJ1406600)
【作者简介】高婧,女,江苏宿迁人,硕士研究生,妇产科专业.(*通讯作者)
