两种非语言疼痛评估工具在ICU机械通气病人中的应用研究
2016-06-21张春华朱小平
张 盼,张春华,朱小平
两种非语言疼痛评估工具在ICU机械通气病人中的应用研究
张盼,张春华,朱小平
摘要:[目的] 探讨两种中文版的非语言疼痛评估工具用于评估危重症病人疼痛的信度和效度。 [方法]选取某三级甲等医院86例入住ICU的危重症病人,分别由2名评估者同时用两种评估工具在两种不同的刺激(非侵入性血压测量、密闭式吸痰)下对病人进行疼痛评估,收集病人休息状态、操作中、操作15 min~20 min后的疼痛得分。对有意识且配合的病人,由1名研究者在疼痛刺激后使用数字疼痛强度量表(NRS)获得病人主诉的疼痛得分。 [结果]判别效度方面,两种量表在疼痛刺激中的量表得分都高于其他评估过程的得分(P<0.001);效标效度方面,在有疼痛刺激操作过程中的疼痛评估量表(BPS)和危重症病人疼痛观察量表(CPOT)得分与主诉的NRS得分的Pearson相关系数分别为0.509,0.521。敏感度和特异度分析,当CPOT的最佳疼痛节点为3.5分时,敏感度和特异度分别为70.0%、60.5%,所获得的ROC曲线下的面积(AUC)为0.712;当BPS的最佳疼痛节点为7.5分时,敏感度和特异度分别为85.7%、87.3%,所获得ROC 曲线下的面积为0.843。 [结论]BPS和CPOT都有良好的信效度,可用于评估危重症病人的疼痛;BPS在诊断疼痛方面的性能优于CPOT,但CPOT与病人主诉的疼痛得分(金标准)相关性高于BPS。
关键词:危重症病人;疼痛评估;BPS;CPOT;信效度
疼痛是危重症病人面临的频率较高和风险较大的应激源。在重症监护室,由于疾病的进展、各种诊断和治疗的干预、嘈杂的环境、冷漠的机械设备、频繁的护理医疗操作,病人报告有较高水平的疼痛。国外研究显示,高达71%的病人经历中等程度的疼痛,且未被有效地治疗或根本未被发现[1]。在国内陶然[2]的研究中,60%的危重症病人主诉的0~10数字疼痛强度量表(0~10 Visual Numeric Rating Scale,NRS)得分达4分以上,87.5%病人经历时间超过1 h的疼痛,更有超过一半病人的疼痛持续3 h未缓解。疼痛是一把“双刃剑”,适度的疼痛是机体受到伤害的一种警告,引起机体一系列防御性保护反应,促使紧急行动,避险祛害;但是过度或长时间的慢性疼痛,导致组织释放儿茶酚胺、压力激素等,引起心率加快、血管收缩及血压升高,氧耗量增加,组织灌注下降,机体调节功能受损,处于病理状态,延缓病情的痊愈,延长病人的住院时间,降低病人的满意度,增加住院费用,成为病人及家属最为关心的问题[3]。合理的疼痛评估是有效疼痛管理的前提条件,自我主诉的疼痛得分是疼痛评估的金标准[4]。而在重症监护室,由于镇静药物的使用、机械通气、病人的意识水平低下等原因限制了交流水平,病人并不能提供主诉的疼痛程度得分[5]。因此,行为疼痛评估被强烈推荐为可行的、有效的评估方法[1]。医护人员需要正确的“解码”病人的疼痛行为,然后给出相应的疼痛得分,正确地评估疼痛程度,做出合理的疼痛管理决策[6]。目前,国外学者已经编制出多种用于成人危重症病人行为疼痛评估的工具[7],其中的行为疼痛评估量表(Behavioral Pain Scale,BPS)和危重症病人疼痛观察量表(Critical Pain Observational Tool,CPOT)被翻译成多种语言,在全球范围内广泛应用。本研究的主要目的是探讨两种中文版的非语言疼痛评估工具用于评估危重症病人疼痛的信度和效度,检验其是否适合于我国危重症病人的行为疼痛评估。
1对象与方法
1.1研究对象选取2014年9月—2015年3月入住武汉某三级甲等教学医院的综合内科、外科ICU的病人。纳入标准:①年龄≥18岁;②机械通气且插管大于4 h的病人。排除标准:面部烧伤损伤、肌无力或使用肌松药、第二次入住同一ICU病房的病人。研究者与床旁护士共同筛选出符合标准的病人。使用G-power软件、配对t检验进行样本量的计算。查阅文献取效应量(effect size)为0.5,检验效能(power)为0.9。为同时减小Ⅰ类错误和Ⅱ类错误,把样本量扩大至两倍。最终确定88例病人。
1.2研究工具
1.2.1CPOT由Gelinas等[8]编制,最初是法语版的,并对105例心脏手术后的病人进行疼痛评估。后来,Gelinas等将其翻译成英语版,该量表有4个条目:面部表情、肢体活动、呼吸机顺应性(插管病人)或发声(非插管病人)、肌肉紧张度。根据病人的行为反应,每个条目赋予0分~2分,总分0分~8分。分数愈大,病人可能愈疼痛[9]。CPOT中文版是中国学者Li等[10]翻译。
1.2.2BPS由法国学者Payen等[11]专为机械通气的病人编制的疼痛评估量表。它只有3个条目:面部表情、上肢活动、呼吸机顺应性。每个条目的分值1分~4分,总分4分~12分。研究显示使用此量表,每次评估的时间2 min~5 min[11]。在取得原作者Payen的同意后,先由2名护理研究生分别独立翻译,再共同商榷斟酌后确定初稿;然后由重症医学专家对疑问进行调整修改,形成第2稿;再由另外2名非护理专业的研究生将其回译,专家组将译稿与原文比较,形成第3稿,本次研究中使用第3稿。
1.2.3NRS疼痛是一种主观感受,病人的主诉是评估疼痛的“金标准”。一项对有意识的ICU病人的研究显示,NRS是最可行的,且最能判别危重症病人疼痛程度的主诉疼痛评估工具[12]。另外,中华医学会重症分会也推荐使用NRS评估危重症病人的疼痛程度(B级)[13]。
1.2.4一般调查表内容包括病人的性别、年龄、入住ICU的原因、机械通气气道的选择、格拉斯哥昏迷评分法(Glasgow Coma Scale,GCS)得分等。
1.3资料收集由研究者本人及1名接受CPOT量表培训的护士共同完成。选择两种ICU机械通气病人常规护理操作:引起疼痛刺激的操作为密闭式吸痰(S);非疼痛刺激操作为非侵入性血压测量(NIBP)。评估点包括为休息状态、操作中、操作15 min~20 min后。由护士执CPOT、研究者执BPS进行评估,且由研究者对有意识的病人使用NRS获得其主诉的疼痛评分。研究者和护士双方不知道彼此的评分;为全面观察到病人的行为,完成量表的评估,每次观察时间不少于1 min;为避免疼痛性刺激操作的影响,非疼痛性刺激的评估在前。

2结果
2.1人口统计学资料预计纳入88例病人,其中1例毫无警告地结束了气管插管的治疗,1例病人的资料中有肉眼可识别的明显错误。最终共有86例病人的资料被收集且可使用。其中男63例(73.3%),女23例(26.7%);年龄68.74岁±15.64岁;住ICU原因:外科原因43例(50.0%),内科原因43例(50.0%);GCS得分:15分10例(11.6%),12分~14分37例(43.0%),9分~11分23例(26.7%),8分及以下16例(18.6%);气管插管78例(90.7%),气管切开8例(9.3%);镇静29例(33.7%),镇痛9例(10.5%),镇静及镇痛9例(10.5%),无镇静及无镇痛39例(45.3%);镇静程度评估表(Richmond Agitation-Sedation Scale,RASS)指数中位数-1(标准差1.67)。
2.2内部一致性信度采用Cronbach’s α系数进行分析。Topolovec-Vranic等[14]对量表研究认为,系数值达到0.60,量表的信度都是可以接受的,系数越高,可信度越好;大于0.75,量表的可信度非常好。本研究中,CPOT和BPS的Cronbach’s α系数分别为0.716,0.720,都属于可信度较好的量表。
2.3判别效度由两量表的各条目的得分可知,病人在密闭式吸痰过程中的各个行为指标得分高于其他过程(P<0.05)。比较病人在休息状态、吸痰过程和吸痰15 min~20 min后量表总得分,三者之间差异有统计学意义(CPOT:F=278.59,P<0.000 1;BPS:F=315.82,P<0.000 1)。见表1。
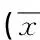
表1 病人在接受两种操作中两个量表各条目的得分±s) 分
2.4效标效度效标效度指的是行为疼痛测量工具与“金标准”(病人主诉的疼痛程度)之间的关系,相关系数越高,说明关系越好,效标效度越高。本研究中,研究者对有意识且配合的病人指导其使用NRS获得主诉的疼痛程度。最终得到46例病人主诉的疼痛得分。结果显示,两量表都与“金标准”之间呈正相关。CPOT、BPS与NRS的Pearson相关系数分别为0.521(P<0.004),0.509(P<0.005)。
2.5敏感度和特异度敏感度又称真阳性率,即量表诊断或探测疼痛的能力。特异度又称真阴性率,即量表鉴别非疼痛的能力。敏感度和特异度是用来说明诊断性试验准确性的两个常用指标。敏感度越高,漏诊率越低;特异度越高,误诊的比例越低。有研究表明在进行疼痛刺激的操作时,80%的病人感觉到了疼痛[15]。以接受密闭式吸痰时病人主诉是否疼痛为金标准,以量表不同的分数为切点,所作的ROC曲线下面积(AUC)分别为:CPOT为0.712(SE为0.082,95%CI为0.552~0.872,P<0.03);BPS为0.843(SE为0.108,95%CI为0.632~1.000,P<0.003),对疼痛都具有中等的诊断价值。当CPOT疼痛节点(cut off)为≥3.5分时,其敏感度为70.0%,特异度为60.5%,见图1;当BPS疼痛节点为≥7.5分时,其敏感度为85.7%,特异度为87.3%,见图2。
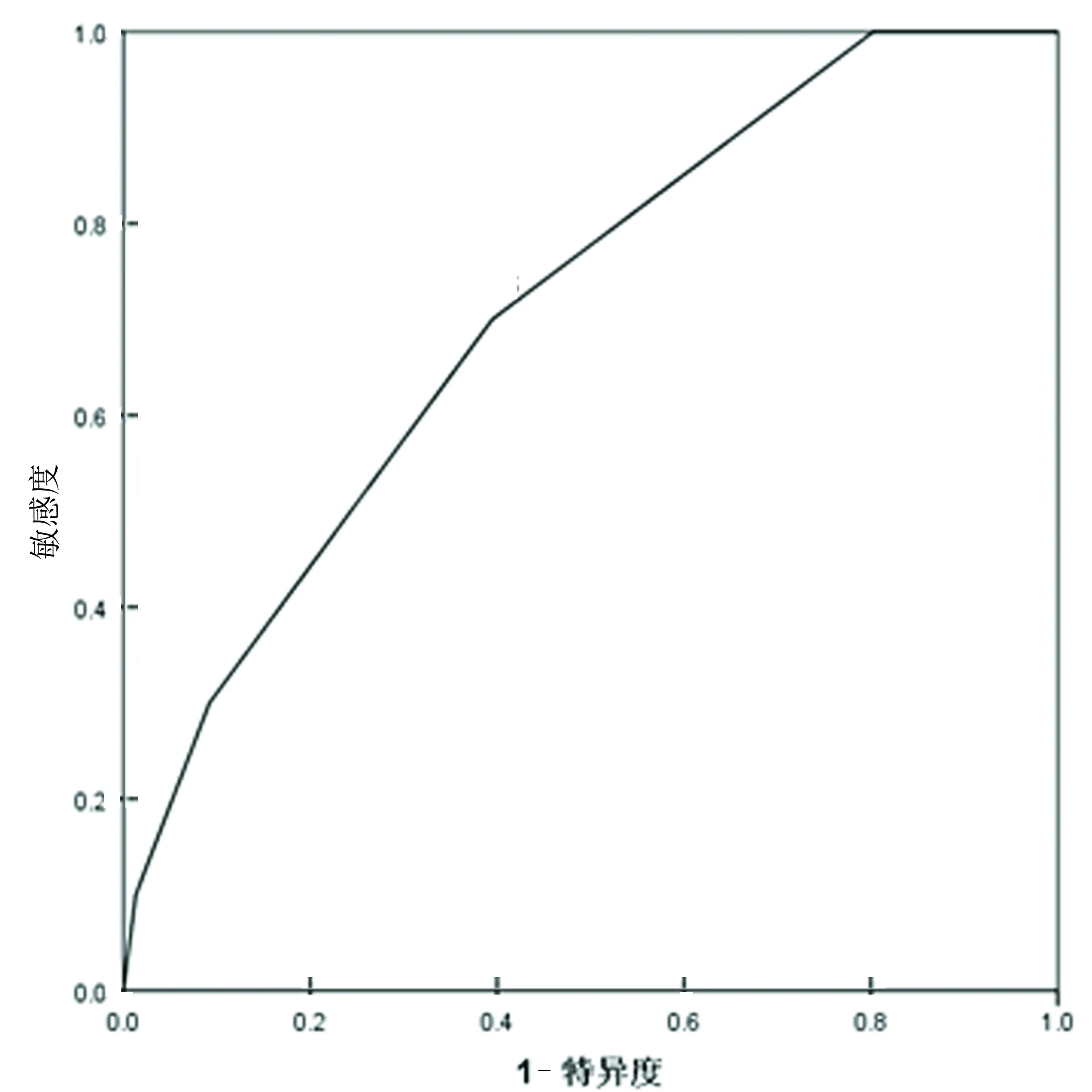
图1 CPOT的敏感度和特异度
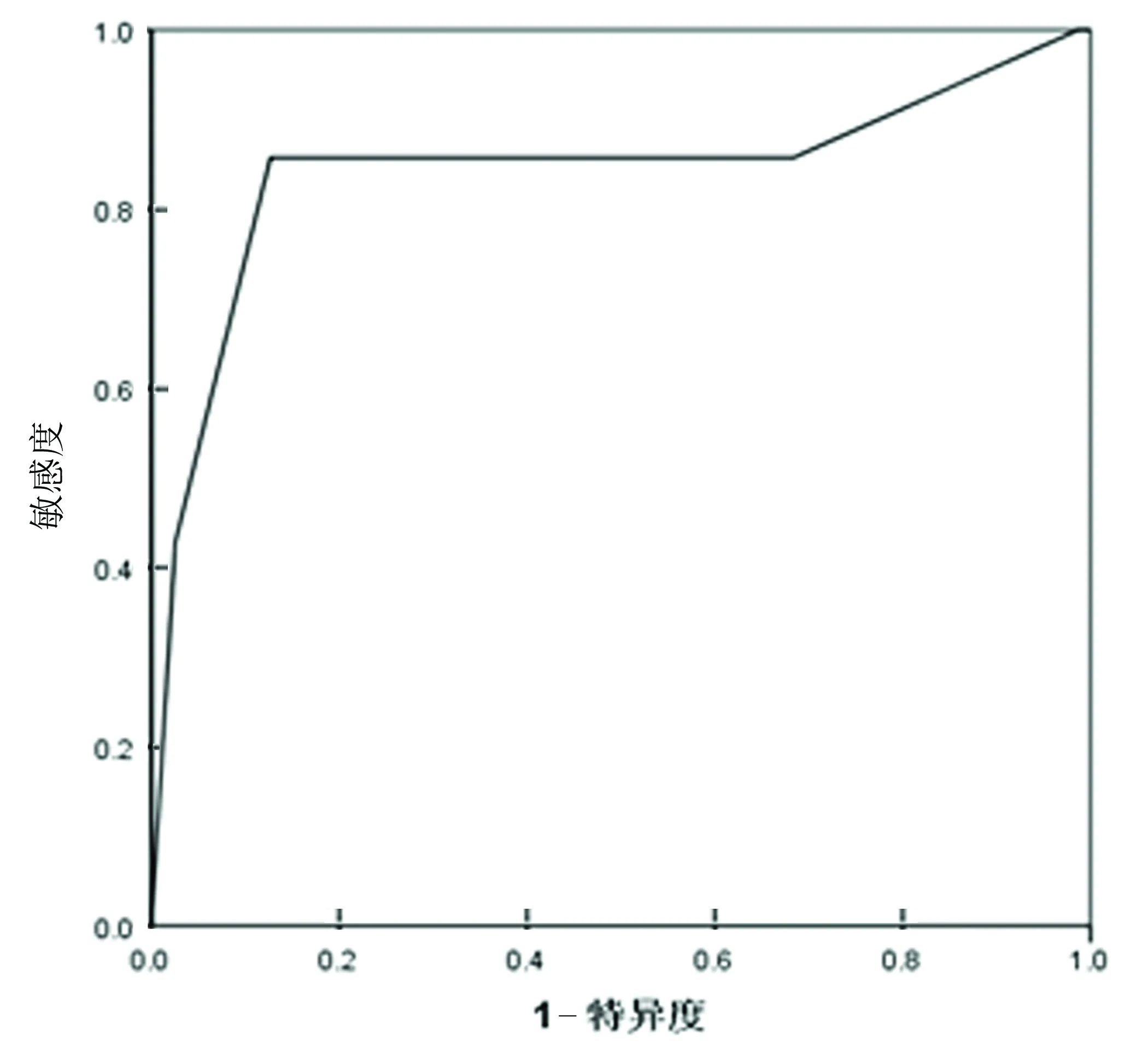
图2 BPS的敏感度和特异度
2.6结构效度结构效度反映的是测量工具与其所依据的理论概念或框架相结合的程度,通常采用的是主成分-因子分析检测。首先,进行KMO-Bartlett’s检测,结果显示CPOT量表的KMO值为0.75,Bartlett检验结果P<0.001(χ2=93.57);BPS量表的KMO值为0.67,Bartlett检验结果为P<0.001(χ2=52.12),说明两量表都适合作因子分析。按特征值大于1的标准提取公因子,CPOT量表提取1个公因子(λ=2.399),贡献率为59.98%;BPS量表提取1个公因子(λ=1.938),贡献率为64.60%。两个量表条目的因子负荷见表2。说明两个量表的结构与测量值之间有良好的对应关系。
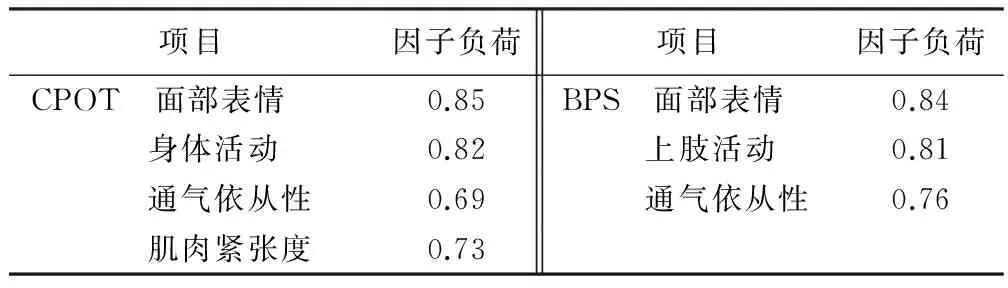
表2 主因子分析结果
3讨论
中华医学会重症分会推荐使用观察病人的面部表情、肢体活动和手势来评估危重症病人的疼痛[13]。目前最具有代表性的非语言病人疼痛行为评估量表是CPOT和BPS。国外许多指南也强烈推荐使用这两种量表进行疼痛评估[1]。目前国内对危重症病人疼痛的研究还较少,缺乏有针对性评估工具。引入或编制一种适合我国使用的评估工具,具有十分重要的临床意义。
3.1内部一致性信度本研究中Cronbach’s α系数表明量表的内部一致性较好,即量表的测量结果可靠。疼痛是一种主观的、感官的、情感的、不稳定的体验,会随着时间、病情、生理、心理和环境的改变而改变,并不适合对此类性质的特性进行重测,因此本研究并未进行重测信度的分析。
3.2判别效度判别效度是证明那些理应与所需建构(construct)不存相关性的指标确实同建构(construct)没有关系。在本研究中,可由以下结果得到验证:①病人在吸痰过程中的量表得分会增加,但在非侵入性血压测量时的得分平稳。②吸痰时的量表得分高于休息状态时,显示量表在不同的刺激性操作下能够敏感地判别病人的疼痛反应,具有良好的判别效度。然而不同的是,本研究中两量表在疼痛刺激中的得分都高于以前的研究,疼痛刺激中的CPOT得分为4.30分±1.09分,高于Gélinas等[9]研究中的3.03分±1.87分;本研究中疼痛刺激中的BPS得分是7.12分±1.23分,高于Payen等[11]研究中的6.00分±1.21分,但BPS得分与国内的相关研究一致(7.05分±1.28分)[16],原因可能有以下几点:①与国外相比,镇痛镇静药的使用相对较少。本研究中的病人只有54.1%的病人接受了镇痛或镇静或镇痛镇静管理,远低于以上的两个研究;且国内疼痛管理水平相对滞后,直到2006年《急危重症病人镇痛镇静指南》的推出,临床医生才开始真正地重视并常规地对此类病人进行镇痛针剂的管理,镇痛镇静管理并不成熟[17]。这也验证了Payen等[11]的结论即镇痛镇静越充分,行为得分越少。②国内病人的疼痛观念受传统主流文化即孔孟思想的影响深远,认为疼痛是身体的一部分,应尽最大限度忍受,直到忍无可忍。但当病人的意识水平下降、生病等极其脆弱的条件下,病人就会抛弃这些传统思想的禁锢,表现出最原始的反应,甚至会夸大行为来引起注意[18]。据调查,96.9%的中国病人主诉不舒适,显著高于欧洲的3个国家(50%~80%),而不舒适的表现与疼痛的行为息息相关[17]。
3.3效标效度效标效度是量表得分与金标准(病人的主诉)之间的相关性,即量表得分能真实地反映出疼痛的程度的能力,采用Pearson相关系数表示。临床上推荐对能主诉的病人使用NRS进行疼痛评估[13],且有研究表明NRS是危重症病人疼痛评估最可靠、有效的工具[12]。本研究中CPOT及BPS与NRS的相关系数分别是0.521,0.509,属于中度相关。与以往的研究一致,行为疼痛得分与病人的主诉得分有中度的相关性[8,19]。表明行为疼痛评估只能作为检测疼痛有无的手段,未能真实地反映病人的疼痛程度,不能等同于主观的评估疼痛评估的工具。
3.4敏感度和特异度敏感度和特异度代表的是量表的鉴别诊断能力,是一种判别方面的性能。本研究中BPS量表ROC曲线下的面积(0.843)大于CPOT曲线下的面积(0.712),且在各自的最佳疼痛节点时,BPS的敏感度和特异度均大于CPOT,即作为诊断性的评估工具,BPS的性能优于CPOT。可能是量表的条目增加的原因,行为疼痛评估量表测量的只是客观上的经验性的疼痛行为,并不是主观的疼痛感受,过多的条目得分影响对疼痛的判断。与以往的研究相比,两量表的最佳疼痛节点都有所升高,原因与量表在疼痛刺激中的得分升高相似。事实上,判断最佳的疼痛节点要与病人的性别、年龄及所处的文化环境等相关。目前2个中文版的疼痛评估量表的最佳疼痛节点还需要进一步去验证。
3.5结构效度主成分-主因子分析显示,两量表的结构稳定,能集中反映疼痛评估相关理论构想和框架。由结果可知两量表中,面部表情条目所占的权重大于其他条目,这与之前的研究结论:在疼痛刺激中皱眉是出现次数最多的一致[20]。
4小结
行为疼痛评分虽和主诉的疼痛有相关性,但并不能代替病人主诉的疼痛程度。综上结果可知,中文版的CPOT与病人主诉的NRS得分的相关性高于BPS,但BPS对疼痛的诊断更加敏感和准确。总之,由于本研究对象和形式的局限性,不能比较出那个量表更适合在国内使用,需要更多的研究进一步综合去验证两个量表的特性。
参考文献:
[1]Barr J,Fraser GL,Puntillo K,etal.Clinical practice guidelines for the management of pain,agitation,and delirium in adult patients in the intensive care unit [J].Crit Care Med,2013,41(1):263-306.
[2]陶然.重症监护病人疼痛经历的回顾性调查[J].护理研究,2015,29(2C):765-766.
[3]Darawad MW,Al-Hussami M,Saleh AM,etal.Predictors of ICU patients’ pain management satisfaction:a descriptive cross-sectional survey [J].Aust Crit Care.2014,7(3):1-5.
[4]Zhang CH,Hsu L,Zou BR,etal.Effects of a pain education program on nurses’ pain knowledge,attitudes and pain assessment practices in China[J].J Pain Symptom Manage,2008,36(6):616-627.
[5]Arif-Rahu M,Grap MJ.Facial expression and pain in the critically ill non-communicative patient:state of science review[J].Intensive Crit Care Nurs,2010,26(6):343-352.
[6]Gerber A,Thevoz AL,Ramelet AS.Expert clinical reasoning and pain assessment in mechanically ventilated patients:a descriptive study[J].Aust Crit Care,2015,28(1):2-8.
[7]Gelinas C,Puntillo KA,Joffe AM,etal.A validated approach to evaluating psychometric properties of pain assessment tools for use in nonverbal critically ill adults[J].Semin Respir Crit Care Med,2013,34(2):153-168.
[8]Gelinas C,Fillion L,Puntillo KA,etal.Validation of the critical-care pain observation tool in adult patients[J].Am J Crit Care,2006,15(4):420-427.
[9]Gélinas C,Johnston C.Pain assessment in the critically ill ventilated adult validation of the critical-care pain observation tool and physiologic indicators[J].Clin J Pain,2007,23(6):497-505.
[10]Li Q,Wan X,Gu C,etal.Pain assessment using the critical-care pain observation tool in chinese critically ill ventilated adults[J].J Pain Symptom Manage,2014,48(5):975-982.
[11]Payen JL,Bosson A,Lagrasta,etal.Assessing pain in critically ill sedated patients by using a behavioral pain scales[J].Crit Care Med,2001,29(12):2258-2263.
[12]Chanques G,Viel E,Constantin JM,etal.The measurement of pain in intensive care unit:comparison of 5 self-report intensity scales[J].Pain,2010,151(3):711-721.
[13]中华医学会重症分会.重症加强治疗病房病人镇痛和镇静治疗指南(2006)[J].中国实用外科杂志,2006,44(17):1158-1166.
[14]Topolovec-Vranic J,Gélinas C,Li YM,etal.Validation and evaluation of two observational pain assessment tools in a trauma and neurosurgical intensive care unit[J].Pain Res Manag,2013,18(6):e107-114.
[15]Herr K,Coyne PJ,Key T,etal.Pain assessment in the nonverbal patient:position statement with clinical practice recommendations[J].Pain Manag Nurs,2006,7(2):44-52.
[16]Chen YY,Lai YH,Shun SC,etal.The Chinese Behavior Pain Scale for critically ill patients:translation and psychometric testing[J].Int J Nurs Stud,2011,48(4):438-448.
[17]Ma P,Liu J,Xi X,etal.Practice of sedation and the perception of discomfort during mechanical ventilation in Chinese intensive care units[J].J Crit Care,2010,25(3):451-457.
[18]Chen LM,Miaskowski C,Dodd M,etal.Concepts within the Chinese culture that influence the cancer pain experience[J].Cancer Nurs,2008,31(2):103-108.
[19]Ahlers SJ,van Gulik L,van der Veen AM,etal.Comparison of different pain scoring systems in critically ill patients in a general ICU[J].Crit Care,2008,12(1):R15.
[20]Puntillo KA,White AB,Perdue ST,etal.Patients’ perceptions and responses to procedural pain:results from thunder II[J].Am J Crit Care,2001,10(4):238-251.
(本文编辑孙玉梅)
Application research on two kinds of nonverbal pain assessment tools for mechanical ventilation patients in ICU
Zhang Pan,Zhang Chunhua,Zhu Xiaoping
(South Central Hospital of Wuhan University,Hubei 430071 China)
AbstractObjective:To probe into the reliability and validity of two kinds of nonverbal pain assessment tools in evaluation of pain in critically ill patients.Methods:A total of 86 critically ill patients in ICU in a third grade A hospital were selected,and the patients’ pain was evaluated by using the two kinds of Chinese version of nonverbal pain assessment tools under two different stimulations(non invasive blood pressure measurement,closed suction) at the same time,then respectively to collect the patients’ pain score.The evaluation time included resting state,during operation,15~20 min after operation.Respectively at each time point 2 raters each hold an assessment tool to evaluate patients.For the conscious and matched patients, pain score was gained by a researcher by using NRS after pain stimualtion.Results:In the discriminant validity,the pain stimulations scores of two scales were higher than those in other evaluation process(P<0.001).In the criterion validity,the Pearson correlation coefficient between BPS score and NRS score was 0.509,Pearson correlation coefficient between CPOT score and NRS score was 0.521 during pain stimulation operation.The sensitivity and specificity analysis showed that when the CPOT best pain node was 3.5,the sensitivity and specificity respectively were 70.0% and 60.5%,the gained area under the ROC curve(AUC) was 0.712;when the BPS best pain node was 7.5,the sensitivity and specificity respectively were 85.7% and 87.3%,the area under the ROC curve(AUC) was 0.843.Conclusion:Both BPS and CPOT had good reliability and validity, which could be used to assess the pain of critically ill patients;In comprehensive analysis,the performance of BPS in pain diagnosis was better than that of the CPOT,but correlation between the CPOT and the patients’ complained pain score(gold standard) was higher than that of BPS.
Key wordscritically ill patients;pain assessment;BPS;CPOT;reliability and validity
作者简介张盼,护士,硕士研究生,单位:430071,武汉大学中南医院;张春华(通讯作者)、朱小平单位:430071,武汉大学中南医院。
中图分类号:R47
文献标识码:A
doi:10.3969/j.issn.1009-6493.2016.16.012
文章编号:1009-6493(2016)06A-1961-05
(收稿日期:2015-08-23;修回日期:2016-05-06)
