颈内动脉重度狭窄患者视网膜神经纤维层与神经节细胞复合体的改变
2016-01-12王淑然瞿远珍杨柳
王淑然,瞿远珍,杨柳
眼动脉起源于颈内动脉,是眼部供血的主要来源。颈内动脉狭窄可引起眼部血流动力学改变,导致多种眼缺血性病变,包括一过性黑蒙、缺血性视神经病变、视网膜动脉阻塞、视网膜静脉淤滞、眼缺血综合征、虹膜红变等[1-4]。这些症状或体征的发现往往早于颈内动脉狭窄引起的其他病变,包括脑血管病。眼部病变具有可视性,因此对颈内动脉狭窄具有重要警示作用,可及时发现尽早治疗,保护视功能的同时还能预防脑血管意外。Stevens等人曾报道慢性颈动脉狭窄导致视网膜缺血,进而视网膜神经节细胞丢失、视神经退行性变[5]。这些渐进性损害多发生于常规临床检查可见的眼缺血表现之前,因此我们使用光学相干断层扫描(optical coherence tomography,OCT)对颈内动脉重度狭窄或闭塞患者的视网膜神经纤维层(peripapillary retinal nerve fiber layer,pRNFL)和神经节细胞复合体(ganglion cell complex,GCC)进行分析,以期对颈内动脉狭窄患者的视网膜视神经慢性缺血提供新的客观、敏感评估指标。
1 对象与方法
1.1 患者收集 回顾性连续收集2015年7月-2016年7月于首都医科大学附属北京天坛医院行主动脉弓+全脑数字减影血管造影检查(digital subtraction angiography,DSA)的颈内动脉狭窄患者。
入选标准:①年龄>18岁;②经DSA证实单侧颈内动脉重度狭窄(≥70%)或闭塞,对侧颈内动脉无明显狭窄或狭窄程度<50%;③入院后进行OCT检查并有pRNFL、GCC、RNFL的检查数据。排除标准:青光眼、视网膜病变、球镜屈光度>±3.0DS、严重屈光间质混浊、OCT信号指数<45、糖尿病。同期选取经颈动脉超声检查明确颈内动脉无明显狭窄,同时不伴有视网膜、视神经病变的年龄、性别匹配的健康志愿者作为对照组。
依据DSA结果判断颈内动脉狭窄率,计算公式:狭窄度=(1-颈内动脉最窄处血流宽度/颈内动脉膨大处模拟内径)×100%[6]。
1.2 方法 收集入组者的年龄、性别等一般资料及高血压病史。根据病例资料收集颈内动脉狭窄患者的pRNFL厚度、GCC厚度、RNFL缺损、GCC丢失比例等数据。对照组右眼行OCT检查获取相应数据。
1.2.1 OCT检查 应用美国Optovue公司RTVue-100 OCT的GCC和视乳头(optic nerve head,ONH)程序测量。GCC是以黄斑为中心,扫描区域7 mm×7 mm;ONH是以视乳头为中心,扫描直径为3.45 mm,计算机自动分析测量黄斑区GCC厚度和pRNFL厚度,扫描时同时获取GCC体积百分比。主要分析指标为GCC平均厚度、pRNFL平均厚度、出现RNFL缺损、GCC丢失的百分比。
GCC厚度是从内界膜到内丛状层外界之间的黄斑各层的总平均厚度[7]。RNFL缺损、GCC丢失分别定义为ONH程序和GCC程序测量生成的彩色厚度图中RNFL厚度、GCC厚度部分为红色显示。彩色厚度显示图即将扫描的每个部位数值与同年龄组正常人相比,将差异进行统计学分析,并以色彩表示,绿色为数值位于正常人区间,黄色为处于临界状态,红色为超出正常人范围。
1.2.2 颈动脉系统检查 病例组所有患者均由神经介入科行DSA检查;对照组均行多普勒超声检查排除颈内动脉狭窄。
1.2.3 统计学分析 采用SPSS 20.0统计学软件对结果进行数据分析。计数资料用百分率表示,计量资料符合正态分布,以表示。组间计数资料的比较采用Pearson卡方检验,计量资料采用t检验。P<0.05表示差异有显著性。
2 结果
2.1 一般资料 共收集56例单侧颈内动脉狭窄或闭塞患者(112眼)的资料,男43例86眼,女13例26眼,男女比例为3.3∶1,年龄43~82岁,平均(64.39±8.69)岁,有高血压病史者35例。右侧颈内动脉重度狭窄或闭塞者25例(44.6%),左侧颈内动脉重度狭窄或闭塞者31例(55.4%)。颈内动脉狭窄率70%~89%者18例;90%~99%者25例;闭塞者13例。正常对照组56例,男41例,女15例,年龄41~79岁,平均(64.36±8.78)岁,有高血压病史者33例。病例组和对照组在年龄、性别、高血压患病率方面无显著差异(表1)。
2.2 OCT检查结果
2.2.1 pRNFL和黄斑区GCC平均厚度分析 病例组颈内动脉狭窄同侧眼较对侧眼的pRNFL平均厚度、黄斑区GCC平均厚度均较薄,差异有显著性(P=0.008,P=0.047)。病例组颈内动脉狭窄同侧眼较正常对照组右眼的pRNFL平均厚度、黄斑区GCC平均厚度均较薄,差异有显著性(P=0.001,P=0.013)(表2)。
2.2.2 病例组RNFL缺损、黄斑区GCC丢失情况 病例组颈内动脉狭窄同侧眼较对侧眼出现RNFL缺损、GCC丢失的比例均较高,差异有显著性(P=0.007,P=0.004)(表3)。病例组中共17例患者狭窄同侧眼未出现RNFL缺损和黄斑区GCC丢失。
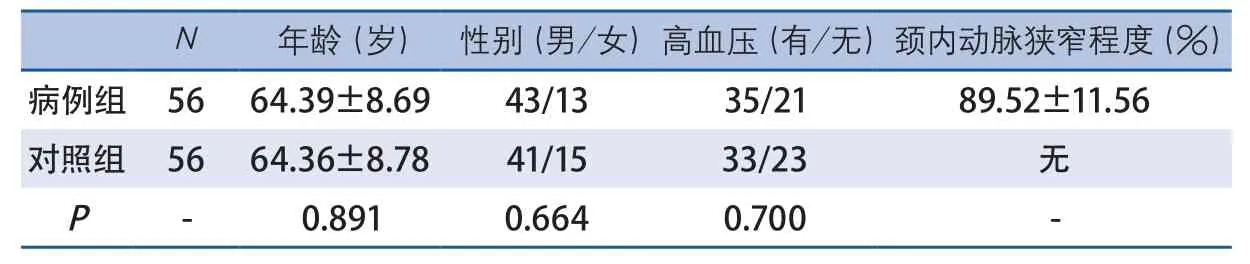
表1 病例组和正常对照组一般资料比较

表2 病例组颈内动脉狭窄同侧眼和对侧眼及正常对照组右眼pRNFL、黄斑区GCC平均厚度比较(μm)

表3 病例组颈内动脉狭窄同侧眼和对侧眼出现RNFL缺损和GCC丢失比例的比较[眼/(%)]
3 讨论
眼动脉是颈内动脉主要分支,眼部组织血液供应的主要来源,颈内动脉狭窄可引起多种缺血性眼病[2,4,7]。研究表明,颈内动脉狭窄治疗后可显著改善眼动脉、视网膜中央动脉的血流速度,反向证实了颈内动脉狭窄对眼部血供的影响[8]。由于眼部病变的可视性,眼缺血症状和体征的发现多早于缺血性脑血管病变,因此对颈内动脉狭窄及其引起的脑供血不足等病变具有重要预警作用。研究发现出现相关眼部表征的患者,70%已发生了50%以上的颈动脉狭窄[2]。Stevens等人报道颈动脉闭塞引起慢性视网膜神经节细胞丢失、视神经退行性变[5],近期研究表明卒中患者RNFL缺损发生率较高[9]。这些提示我们在可见的眼缺血表现之前,颈内动脉狭窄可能已导致RNFL和GCC厚度的改变。目前较公认的能引起血流动力学障碍的颈内动脉狭窄率在70%[10-11],因此在本研究中对颈内动脉狭窄程度超过70%以上,即重度狭窄患者的RNFL和GCC厚度进行了定量分析。
黄斑区神经节细胞高度密集,是探测神经节细胞早期损害的理想部位。RNFL是神经节细胞的轴突,汇聚于视盘,盘周RNFL厚度可对整个视网膜神经节细胞进行评估[12-13]。本研究中,病例组颈内动脉狭窄同侧眼的pRNFL和GCC厚度与对侧眼及正常对照组右眼比较,差异均有显著性,提示狭窄同侧眼的神经节细胞和神经纤维受损。
RNFL和GCC厚度可随年龄增长出现生理性变薄,多种病理因素也可导致其厚度降低,包括青光眼、视网膜病变、视神经病变等眼部病变,糖尿病、高血压等全身血管性病变[9]。持续存在颈动脉或颈内动脉重度狭窄导致视网膜脉络膜毛细血管闭塞及收缩,出现视网膜慢性缺血缺氧[7],研究认为这种慢性缺血缺氧通过氧化应激、神经节细胞逆向轴浆流运输受损机制引起视网膜神经纤维层及节细胞损害[14]。Yamamoto曾建立慢性颈动脉闭塞大鼠模型,发现第一个24 h内视网膜小胶质细胞激活,亚铁血红素氧化酶-1上调,细胞凋亡蛋白酶-3活化,1周后神经节细胞受到影响,2个月后内核层的细胞受累,4个月后光感受器受累[15]。由于血流动力学改变,供给视网膜或视神经的微小血管急性栓塞可致RNFL微梗死[9]。慢性或间歇性的视神经供血不足也可直接导致RNFL变薄[6]。颈内动脉重度狭窄可能通过以上途径,导致狭窄同侧眼的神经节细胞和神经纤维受损,表现为GCC和RNFL厚度的改变。但目前作用机制尚未完全清楚,有待进一步研究。
本研究中狭窄同侧眼出现RNFL缺损和GCC丢失的比例明显高于对侧眼。这些患者常规眼部检查并未发现眼缺血表现,因此与常规眼部检查相比,RNFL、GCC的损伤出现更早,RNFL缺损和GCC丢失也许可以作为评估颈内动脉狭窄导致其供血器官(颅脑与眼)损害的一个指标,提供更早期的诊断线索。
RNFL和GCC厚度的改变与全身其他病变关系的研究是近几年的热点之一,研究表明帕金森、阿尔茨海默等神经变性疾病、中枢神经系统炎性脱髓鞘病变、糖尿病等血管性病变[14,16-18]等可导致RNFL和GCC变薄,卒中、脑小血管病变患者RNFL缺损的发生率也明显增加[9,19]。本研究与这些研究的结果是相符的。提示我们可将OCT检查列入神经系统或血管系统病变患者的检查之中,为疾病筛查或诊断提供更多指导和线索。
颈内动脉狭窄程度与眼部缺血临床症状及RFNL、GCC厚度之间并非平行关系,可能与头颈部血管有很强代偿能力相关。代偿启动后,侧支循环开放,颈内动脉狭窄患者眼缺血表现可不明显[4,20]。血管狭窄程度越重,代偿能力越弱;代偿不足时,眼部出现相应症状和体征[1]。Sayin对25例颈内动脉狭窄患者的RNFL、GCC厚度进行了分析[7],发现与正常对照组之间没有显著差异,与本研究结果不符,可能是由于Sayin的研究中病例组颈内动脉狭窄程度为50%~100%,而既往文献报道70%以上的狭窄才对颈动脉血流动力学有影响[11],当颈内动脉狭窄率<60%时,患者视网膜中央动脉的血流峰值较正常人没有显著差异[4,7]。
颈内动脉狭窄患者出现临床可见的眼部缺血表现之前,我们可以通过OCT对该类患者的pRNFL和GCC厚度进行定量分析,更早发现颈内动脉狭窄对眼部血供的影响,并可在一定程度上对视网膜和视神经受累情况进行评估。另外,OCT检查所提供的pRNFL和GCC厚度可为颈内动脉狭窄诊断提供线索,以便早期治疗和干预。
本研究存在一些局限,包括样本量相对较小和回顾性的研究方法。在今后的研究中可进一步扩大样本,将颈内动脉狭窄程度进行分层,深入研究不同程度颈内动脉狭窄导致的pRNFL和GCC的改变。另外,可以将颈内动脉狭窄的侧支代偿对pRNFL和GCC改变的影响进行更详细分析和探讨。
1 黄敏慧,郜忠海,林列兴. 颈动脉狭窄患者眼缺血表现及其影响因素分析[J]. 中华眼底病杂志,2014,30:473-476.
2 赵军,魏世辉. 颈动脉狭窄致眼缺血性疾病初探[J]. 中国实用眼科杂志,2006,24:521-523.
3 Lawrence PF,Oderich GS. Ophthalmologic findings as predictors of carotid artery disease[J]. Vasc Endovascular Surg,2002,36:415-424.
4 邵嘉涛,李萍,王海波. 不同程度颈内动脉狭窄对患者眼部缺血表现及视网膜中央动脉和眼动脉血流动力学的影响[J]. 中华眼底病杂志,2015,31:49-51.
5 Stevens WD,Fortin T,Pappas BA. Retinal and optic nerve degeneration after chronic carotid ligation:time course and role of light exposure[J]. Stroke,2002,33(4):1107-1112.
6 European Carotid Surgery Trialists' Collaborative Group. MRC European Carotid Surgery Trial:interim results for symptomatic patients with severe (70-99%) or with mild (0-29%) carotid stenosis[J]. Lancet,1991,337:1235-1243.
7 Sayin N,Kara N,Uzun F,et al. A quantitative evaluation of poposterior segment of the eye using spectral-domain optical coherence tomography in carotid artery stenosis:a pilot study[J]. Ophthalmic Surg Lasers Imaging Retina,2015,46:180-185.
8 Cohn EJ Jr,Sandager GP,Benjamin ME,et al. Assessment focular perfusion after carotid endarterectomy with color-flow duplex scanning[J]. J Vasc Surg,1999,29:665-671.
9 Wang D,Li Y,Wang C,et al. Localized retinal nerve fiber layer defects and stroke[J]. Stroke,2014,45:1651-1656.
10 李锦,袁栋才,张俊领. 颈内动脉狭窄或闭塞患者侧支循环开放与临床表现的关系[J]. 中华老年心脑血管病杂志,2011,17:821-823.
11 郭彤,张惠蓉. 眼缺血综合征的临床特点和颈动脉彩色超声多普勒图像特征[J]. 中华眼科杂志,2011,47:228-234.
12 蔡正元,樊莹,孙晓东. 傅立叶光学相干断层扫描测量黄斑区节细胞复合体和视网膜神经纤维层的可重复性研究[J]. 上海交通大学学报(医学版),2012,32:207-210.
13 冯虹,卢艳,杨慧青,等. 视野前青光眼视盘及黄斑神经节细胞复合体相关参数测量分析[J]. 中华眼底病杂志,2014,30:583-587.
14 van Dijk HW,Verbraak FD,Kok PH,et al. Decreased retinal ganglion cell layer thickness in patients with type 1 diabetes[J]. Invest Ophthalmol Vis Sci,2010,51:3660-3665.
15 Yamamoto H,Schmidt-Kastner R,Hamasaki DI,et al. Complex neurodegenration in retina following moderate ischemia induced by bilateral common carotid artery occlusion in Wistar rats[J]. Exp Eye Res,2006,82:767-779.
16 Sari ES,Koc R,Yazici A,et al. Ganglion cell-inner plexiform layer thickness in patients with Parkinson disease and association with disease severity and duration[J]. J Neuroophthalmol,2015,35:117-121.
17 Celik M,Kalenderoglu A,Sevgi Karadag A,et al. Decreases in ganglion cell layer and inner plexiform layer volumes correlate better with disease severity in schizophrenia patients than retinal nerve fiber layer thickness:Findings from spectral optic coherence tomography[J]. Eur Psychiatry,2016,32:9-15.
18 Bennett JL,de Seze J,Lana-Peixoto M,et al. Neuromyelitis optica and multiple sclerosis:Seeing differences through optical coherence tomography[J]. Mult Scler,2015,21:678-688.
19 Kim M,Park KH,Kwon JW,et al. Retinal nerve fiber layer defect and cerebral small vessel disease[J]. Invest Ophthalmol Vis Sci,2011,52:6882-6886.
20 冯雪艳,牟明春,赵俊华. 原发性眼后节缺血性疾病颈部彩色多普勒超声特征相关分析[J]. 中国实用眼科杂志,2014,32:946-949.
【点睛】本研究对单侧颈内动脉重度狭窄或闭塞患者的眼底光学相干断层扫描检查的数据进行了回归性分析,并与无血管狭窄的患者检查结果比较,结果提示颈内动脉重度狭窄或闭塞可导致视盘周围视网膜神经纤维层和黄斑区神经节细胞复合体厚度变薄,丢失率升高,可以作为脑动脉狭窄的早期识别症状。
