51例大脑中动脉瘤破裂患者的临床特点 影像学 显微手术及预后研究
2015-12-22林其昌林少华黄汉添
林其昌 林少华 黄汉添 廖 巍
中山大学附属中山医院 中山 528400
51例大脑中动脉瘤破裂患者的临床特点 影像学 显微手术及预后研究
林其昌 林少华 黄汉添 廖 巍
中山大学附属中山医院 中山 528400
目的 探讨大脑中动脉瘤(MCAA)临床特点、影像学特征及显微手术治疗方法及预后。方法 回顾性分析51 例MCA动脉瘤的临床特点、影像学特征、手术方法及预后。结果 动脉瘤夹闭43例,夹闭加包裹4例,包裹加固3例,孤立1例。随访3~12月,按照GOS评分,其中5分29例,4分11例,3分4例,2分2例,1分5例。预后较差者(重残至死亡)主要为Hunt-HessⅣ、Ⅴ级者。结论 及早而准确诊断动脉瘤,熟练掌握手术时机及显微操作技术能够提高颅内动脉瘤疗效,针对不同的病情采用不同的手术方法与策略,术中保护MCA及保持周围相关血管的通畅是手术的关键。
大脑中动脉瘤;显微手术;临床特点;影像学特征;预后
大脑中动脉动脉瘤(middle cerebral artery aneurysms,MCAA)是比较常见的颅内动脉瘤,约占全部颅内动脉瘤的20%。MCAA有其独特的解剖特点,动脉瘤破裂出血后易形成脑内血肿,易短时内形成脑疝,且对额颞叶的脑组织造成原发损伤较其他部位更大,并且大脑中动脉的供血区域缺乏侧支循环,手术并发症相对多,宽颈MCAA以及伴有颅内血肿的情况不适合血管内介入治疗,目前显微外科手术仍是MCAA十分重要的治疗手段[1]。本文回顾性分析2003-01—2014-02我科51例破裂MCAA的显微手术治疗的相关资料,现报告如下。
1 资料与方法
1.1 一般资料 本组病例中男34例,女17例;年龄19~72岁,平均39.7岁。51例均以自发性蛛网膜下腔出血(subarachnoid hemorrhage,SAH)起病,首发症状表现为头痛、恶心、呕吐45例,肢体偏瘫22例,失语9例,伴发作癫痫14例,伴不同程度的意识障碍及颈项强直41例。术前Hunt-Hess分级:Ⅰ级5例,Ⅱ级12例,Ⅲ级21例,Ⅳ级10例,Ⅴ级3例。
1.2 影像学资料 所有病人急诊入院均行头颅CT检查,提示蛛网膜下腔出血,其中5例因合并脑内血肿、脑疝病情危重急诊探查外,其他病例均行计算机断层扫描血管造影术(computed tomography angiography,CTA)、DSA或MRA证实,CTA、DSA及术中所见均提示不同程度的脑血管痉挛,出血以外侧裂及其周围脑沟为主,伴颞叶及基底节区血肿12例,侧裂血肿6例,额叶血肿1例,脑室内积血5例。大脑中动脉瘤位于近端(M1)8例,分叉部(M2)35例,远端(M3)3例,多发性动脉瘤5例,其中同时发生于近端和分叉部3例,双侧动脉瘤2例。其中合并颈内后交通动脉瘤2例,合并前交通动脉瘤1例,合并额部小AVM 1例,大脑中动脉起始段发育异常1例。依据动脉瘤的大小可分为小型(S)、中等(M)、大型(L)及巨大型(G),近端S型4例,M 3例,L 1例,交叉部S型30例,M 4例,L 1例,远端S型2例,M 1例,M1+M2S型1例,M 2例,双侧动脉瘤S型1例,M 1例。
1.3 手术方法 本组51例全部经翼点入路:对未合并颅内血肿以及脑肿胀不明显者采取翼点入路,对合并脑内血肿、脑肿胀明显或脑疝病人予扩大翼点入路术后去除骨瓣。打开硬脑膜后,对于脑压不太高、未合并脑内血肿或侧裂血肿者采用经外侧裂内侧入路(侧裂近端分离法),显微镜直视下先解剖颈动脉池、侧裂池近端;逐步解剖脑池,缓慢释放脑脊液,减轻对额叶的牵拉。见脑压下降后,先暴露颈内动脉(internal carotid artery,ICA)、颈内动脉分叉部及近端MCA M1段,逐渐向外解剖侧裂池,分离侧裂深部额颞叶间蛛网膜,分离MCA主干及其分支,直至分叉部,显露和夹闭动脉瘤;至于脑压较高合并脑内血肿,可先小心清除部分血肿,及放脑脊液,待脑压下降后,仍按上述经外侧裂内侧入路解剖、分离、显露及夹闭动脉瘤;MCA远端动脉瘤,采用经外侧裂外侧入路解剖侧裂,自远心端向近端分离暴露MCA。由浅至深依次暴露M4、M3、M2及M1段等,再分离夹闭动脉瘤。瘤体小难以夹闭者局部包裹加强。若术中发生动脉瘤破裂,暂时用动脉瘤夹阻断M1段近端的血流以控制出血,然后再分离夹闭动脉瘤。
1.4 随访及预后评估 随访3~12月,死亡5例,2例植物生存,按照GOS评分,其中5分为29例,4分11例,3分4例,2分2例,1分5例。术前Hunt-Hess分级为Ⅴ级的3例病人,术后全部死亡。Ⅳ级10例,2例死亡,2例植物生存。死亡及重残者主要为Hunt-Hess分级Ⅴ级及Ⅳ级病人,Ⅲ级及以下病人38例,36例(94.7%)预后较好。
1.5 统计学方法 采用SPSS 17.0统计软件,计量资料以均数±标准差(±s)表示,采用t检验,计数资料以率(%),采用卡方检验,P<0.05为差异有统计学意义。
2 结果
本组动脉瘤夹闭43例,夹闭加包裹4例,包裹加固3例,孤立1例。

图1 某病人大脑中动脉动脉瘤夹闭术前后CT影像
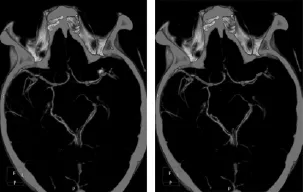
图2 某病人大脑中动脉分叉部动脉瘤夹闭术前后CTA影像
3 讨论
3.1 MCCA的临床表现及预后由其本身解剖特点所决定MCA是颈内动脉终末支,主干走行于外侧裂,其内侧壁发出豆纹动脉供应无名质、前联合外侧部、壳核、尾状核、内囊等,为大脑半球外侧2/3的脑区供血,相对血流量大,其动脉瘤发生率约占颅内动脉瘤20%,而且动脉瘤多呈不规则的宽颈大动脉瘤,其载瘤动脉分叉多且功能十分重要,缺乏侧支循环,一旦闭塞将会出现严重的脑功能障碍后遗症甚至有生命危险。MCAA按部位通常分为近端型(M1分叉前段)、分叉部型和远端三种类型。近端型位于MCA主干占10%~15%,常位于颞前动脉起始处或豆纹动脉起始部。分叉部动脉瘤最多见,占80%~85%,位于MCA第1个分叉处,大型或巨型动脉瘤多见。远端动脉瘤少见,占5%左右。与其他前循环动脉瘤不同点:(1)由于解剖学和血流动力学的特点,其好发于大脑中动脉的分叉部(本组35例),并且在入院后短期内(5d内)容易再出血。如果大脑CT提示可疑为大脑中动脉瘤时,应尽快向家属交待病情,争取得到家属的支持,尽早安排CTA或DSA检查以明确诊断[2]。(2)患者一旦再出血,严重威胁病人生命,诊断明确后应尽快安排手术,以改善预后。
3.2 大脑中动脉动脉瘤的影像学评估 三维CTA是一种快速、无创性的检查方法,能在很好的影像后处理重建技术下充分了解动脉瘤的三维形态、载瘤动脉及其动脉瘤蒂部分支血管与动脉瘤的位置关系等信息,且能在较短时间内完成无创性检查,对指导外科医生的手术入路以及操作具有重要意义[3]。本组病例大部分因手术时间紧迫只行三维CTA检查,结果证明对手术操作经过有充分的指导作用。根据颅脑CT检查,一般可以将出血分为4种:(1)局限性或弥漫性蛛网膜下腔出血;(2)脑内血肿;(3)外侧裂血肿;(4)血肿破入脑室。判断出血的类型能够有助于手术方法的选择。
3.3 大脑中动脉动脉瘤手术时机的选择 动脉瘤破裂后应该根据患者的一般临床状况、是否有脑内血肿和影像学动脉瘤与载瘤动脉及其分支的关系来进行综合分析,选择合理的手术时机与方法[4]。Hunt-HessⅣ级以下或伴有明显血肿的MCAA,在影像学检查明确诊断后建议尽早手术。既可预防再出血,又可清除血肿解除降低颅压,同时减少脑血管痉挛的发生,如因脑内血肿引起脑疝形成,而不允许行CTA检查者可予急诊手术清血肿、去骨瓣减压,减压后探查动脉瘤,如术中情况不允许探查者术后再予三维CTA检查。而病情危重的动脉瘤破裂出血患者(Hunt-Hess分级Ⅳ~Ⅴ级)的手术时机,因预后较差,须与患者家属充分沟通,并得到充分理解,原则上除双侧瞳孔散大超过2h者不宜手术治疗外仍可考虑早期手术,但Hunt-Hess分级越高,预后越差。单纯的脑室内血肿可以暂且先行脑室外引流,等待病情稳定以后再进行手术治疗。一般认为,对低分级、不复杂的动脉瘤,应该及早手术[5]。对伴有脑内血肿者,大多数学者赞成行早期手术以清除血肿并且夹闭动脉瘤。对大脑中动脉动脉瘤破裂合并脑内血肿者,应早期清除血肿并夹闭动脉瘤,以缓解颅内的高压、防止再出血发生、减轻或者控制后续脑血管痉挛等并发症。本组早期清除脑内血肿、夹闭动脉瘤15例,效果良好,同期4例拒绝手术者均死亡。
3.4 手术方法 常选用Yasargil提出的翼点入路的三个途径之一或联合应用:(1)经外侧裂内侧入路(侧裂近端分离法),显微镜下先解剖颈动脉池、侧裂池近端;逐步解剖脑池,缓慢释放脑脊液,先暴露颈内动脉(internal carotid artery,ICA)、颈内动脉分叉部及近端MCA M1段,逐渐向外解剖侧裂池,分离侧裂深部额颞叶间蛛网膜,分离MCA主干及其分支,直至分叉部,显露和夹闭动脉瘤;经此入路手术有利于控制载瘤动脉的近端,缺点是颅内压较高时,显露不良,对额叶或颞叶的牵拉较重,易造成脑损伤。(2)经外侧裂外侧入路,适合远端型动脉瘤手术,自远心端向近端分离暴露MCA。由浅至深依次暴露M4、M3、M2及M1段等,再分离夹闭动脉瘤,优点是在脑压较高时,外侧裂开放,可引流出脑脊液,降低颅内压,对脑组织牵拉程度小,有利于分离暴露动脉瘤,可以缩短分离、显露动脉瘤的时间;缺点是先暴露动脉瘤顶部,一旦术中动脉瘤破裂不易控制出血。条件允许下,仍应先解剖颈内动脉以供必要时阻断。(3)经颞上回入路,颞叶脑内血肿是经该入路手术的指征,优点是可避免分离脑底池和外侧裂,缺点是不能事先显露载瘤动脉的近侧段而且在血肿中寻找动脉瘤有一定难度。本组病人多数经外侧裂内侧入路,避免了未分离出M1段之前动脉瘤破裂出血可能出现的盲目夹闭,导致重要分支损伤或瘤颈撕裂等严重后果。三种手术入路必须适时地有机结合起来,术中颅内压增高时,如合并脑内血肿,则先采用经颞上回造瘘吸出部分脑内血肿,再改成经外侧裂内侧入路,如脑压下降不明显或者不合并脑内血肿,则先经外侧裂外侧入路打开部分浅表侧裂,放出部分脑脊液,然后继续改行经外侧裂内侧入路,充分打开侧裂,暴露和夹闭动脉瘤。总之,要根据术中实际情况随时灵活变换术式。
3.5 显微手术操作及术中注意事项(1)术中备双吸引器,当动脉瘤破裂者,用一支吸住动脉瘤破口,另一支吸除术野积血,为迅速分离并临时阻断近端段MCA创造环境;最好备有血液回收机以备不时之需;(2)急性期手术时脑压较高者,应充分释放脑脊液或清除血肿后再夹闭动脉瘤,若脑压仍不能缓解者可以术中穿刺脑室或内减压等措施降低颅内压;(3)术中尽量不骚扰动脉瘤瘤顶出血部位,如出现血凝块脱落出血,即予临时夹闭破口,或临时夹闭近端载瘤动脉,再分离瘤颈夹闭动脉瘤[6];(4)大脑中动脉缺乏侧支循环,暴露夹闭动脉瘤过程中,所有穿支血管应尽量保留,临时阻断部位应在发出豆纹动脉的远端,阻断时间一般不要超过10min,以免继发脑梗死造成新的神经功能障碍;(5)要尽可能减少M1~M2段内侧面的分离及分支血管损伤,以免造成基底节区血供不好的严重脑功能障碍并发症;(6)术中需充分暴露动脉瘤颈,动脉瘤夹有时不能一次达到最佳位置,需反复调整动脉瘤夹直到理想状态[7],避免载瘤动脉的扭曲、闭塞及误夹分支动脉,术后检查MCA主干及分支、穿支动脉充盈、搏动情况;(7)动脉瘤夹闭稳妥后,使用稀释罂粟碱溶液灌洗术野主要动脉,减轻继发血管痉挛程度[8]。
3.6 预后 破裂大脑中动脉瘤病人预后相对于其他部位的动脉瘤差,主要是因为动脉出血后容易出现永久性的神经损害,约为35%,而其他部位的颅内动脉瘤为23%。从本组病人可见术前病人Hunt-Hess分级对预后有重要意义;另外,也与动脉瘤的大小、形状,血肿的大小、部位及术者的显微技术与经验有关。本资料显示Ⅳ~Ⅴ级者预后较差,Hunt-HessⅢ级及以下者绝大多数预后良好。
总之,破裂大脑中动脉瘤处理中,手术治疗仍是首选[9],必须进行充分的术前评估,选择合适的手术时间和手术入路,掌握娴熟的手术技巧,术后妥善处理严重的继发性脑水肿和脑血管痉挛及相关并发症,才能有效降低致残率及病死率[10]。
[1]Friedman JA,Piepgras DG.Middle cerebral artery aneurysms [M]//Richard Wed.Youmans Neurological Surgery[M].5th ed.Philadephia:Elsevier Inc,2004:1 959-1 970.
[2]肖炳祥,许百男,姜金利,等.大脑中动脉瘤的显微手术治疗体会(附35例报告)[J].解放军医学杂志,2010,35(8):323-324.
[3]Matsumoto M,Kasuya H,Sato T,et al.Can 3D-CT angiography(3D-CTA)replace conventional catheter angiography in ruptured aneurysm surgery?Our experience with 162cases [J].Fukushima J Med Sci,2007,53(2):85-94.
[4]王忠诚.王忠诚神经外科学[M].武汉:湖北科学技术出版社,2011:759-805.
[5]金清东,朱刚,陈志,等.大脑中动脉瘤21例显微手术治疗[J].中华神经外科疾病研究杂志,2010,6(1):52-54.
[6]杜浩,秦尚振,徐国政,等.197例大脑中动脉动脉瘤的显微手术治疗[J].中国临床神经外科杂志2011,16(11):641-642.
[7]Morgan MK,Mahattanakul W,Davidson A,et al.Outcome for middle cerebral artery aneurysm surgery[J].Neurosurgery,2010,67(3):755-761.
[8]Schmidt EA,Silva S,Albucher JF,et al.Cerebral hemodynamic changes induced by a lumbar puncture in good-grade subarachnoid hemorrhage[J].Cerebrovasc Dis Extra,2012,2(1):52-62.
[9]Taki W,Sakai N,Suzuki H,et al.Determinants of poor outcome after aneurysmal subarachnoid hemorrhage when both clipping and coiling are available:Prospective Registry of Subarachnoid Aneurysms Treatment(PRESAT)in Japan[J]. World Neurosurg,2011,76(5):437-445.
[10]张波,崔恩东,张建斌,等.328例颅内动脉瘤显微手术治疗的临床体会[J].中国临床神经外科杂志,2012,17(12):730-731.
(收稿2014-06-23)
Research on clinical features,imaging characteristics,microsurgery and prognosis of 51cases with ruptured middle cerebral artery aneurysms
Lin qichang,Lin shaohua,Huang hantian,Liao Wei
Department of Neurosurgery,the Affiliated Zhongshan Hospital of Zhongshan University,Zhongshan528400,China
Objective To investigate clinical features,imaging features and microsurgical treatment and prognosis of middle cerebral artery aneurysms.Methods Clinical manifestations,imaging features,operative methods and prognosis of 51cases with MCA aneurysms were analyzed retrospectively.Results 43cases were clipped,4cases were clipped and wrapped,3cases were wrapped strengthened,1case was isolated.The follow-up periods ranged from 3to 12months,according to GOS assessment,the results showed 29patients with 5points,11patients with 4points,4patients with 3points,2patients with 2points,5patients with 1point.Those with poor prognosis(severe disability to death)were mainly for Hunt-HessⅣ,Ⅴgrade.Conclusion Early and accurate diagnosis of aneurysm,skilled master of microsurgical technique and surgery time can improve the prognosis of middle cerebral artery aneurysms.Microsurgy and treatment strategy were based on personalized condition of patients with MCAAs,the intraoperative protection of MCA and relative vascular branches is the key to good prognoses in the patients with MCAA treated with microsurgery.
Middle cerebral artery aneurysms;Microsurgery;Clinical features;Imaging features;Prognosis
R732.2+1
A
1673-5110(2015)06-0010-03
