背部弹力纤维瘤50例临床分析
2015-05-24黄晓明苟小清
黄晓明 龙 飞 苟小清
河北省昌黎县人民医院骨科,河北昌黎 066600
弹力纤维瘤是临床少见的软组织肿瘤样病变,好发于肩胛骨下角部位,位于肩胛骨与胸壁之间,故称为背部弹力纤维瘤,好发于中老年女性,与肩部活动有密切关系,临床诊断容易,手术切除是唯一的治疗手段,术后复发率低,现将本院收治的背部弹力纤维瘤并经病理证实的50例分析报告如下。
1 资料与方法
1.1 一般资料
选取本院2004年1月~2013年12月收治的背部弹力纤维瘤并经病理证实的50例患者,其中女性36例,男性14例,女性占72%;年龄41~76岁,平均64.5岁;职业:农民43例,乡村教师5例,干部2例。双侧33例,单侧17例,双侧占66%。
1.2 临床诊断与鉴别诊断
特定的发病部位肩胛角部出现隆起的圆形或椭圆形肿物,肿物直径为3~12 cm,中等硬度,韧,边缘不清,无触痛,肩位于下垂位收紧肩时肿物不明显,肩关节屈曲内收时肿物更加明显,有时肩胛部伴有破裂声、撞击感和疼痛不适感,本组30例。本病应与脂肪瘤、纤维瘤、硬纤维瘤、纤维肉瘤、脂肪肉瘤、血管瘤等相鉴别,必要时行穿刺活检,本组病例均未做穿刺活检。
1.3 治疗方法
本组病例全部采取手术切除肿物。麻醉方式选择为肿物直径<5 cm或单侧病变采用局部麻醉,本组22例,其余采用全身麻醉,本组27例。单侧病变取健侧卧位,双侧病变取俯卧位,尽量使肩胛骨外展、外旋充分显露肿物。切口设计为肩胛下角沿皮纹方向切开,钝性分开背部肌肉达到肿物表面,肿物一般位于背阔肌深层,肩胛下角腹侧,紧贴肋骨。肿物大小4 cm×3 cm×3 cm~12 cm×12 cm×10cm,肿物边界不清,质地韧,颜色灰白色,距离肉眼观察肿物边界1 cm将肿物整块切除,创面彻底止血,放置负压引流管,伤口加压包扎。
2 结果
2.1 临床特点
本组50例,共88处病变。所有病灶均经手术完整切除,中午呈扁平类圆形,与周围组织分界不清,肿物直径为 4~12 cm,平均(8.1±2.5) cm,切口甲级愈合。发生伤口积液25处,发生率为28.4%,18处经反复穿刺抽液而治愈,7处反复穿刺抽液后仍不愈,经腔内注射曲氨奈德后治愈。
2.2 影像学检查
①本组50例全部行B超检查显示:肩胛下区域,肌肉深层不均质回声团块,呈扁圆形或不规则形,无包膜,与周边组织分界不清,内部回声高低不均相间排列,肿块内无明显的血流信号。②本组3例行MRI检查显示:肩胛下区域,背阔肌,前锯肌深层圆形或椭圆性肿块,宽基底与后胸壁相连紧密,分界不清,其周缘与周围组织分界清晰。肿块信号不均匀,T1WI见条状长T1信号与短T1信号交替排列。T2WI见条状短T2信号与长T2信号相间,两种组织分别与周围肌肉和皮下脂肪组织信号相似,在脂肪抑制序列上病变内条状高信号被抑制呈明显的低信号,邻近骨质未见受侵征象。
2.3 随访
46例得到随访,随访时间6个月~10年,无一例复发。所有病例上肢功能均未受影响。
2.4 病理
肉眼观察肿物为扁圆形,无包膜,边界不清,质韧,切面呈灰白色,可有灶状囊性变。镜下可见束状排列的胶原纤维,粗大的弹力纤维,灶状的脂肪组织,伴有少量的成熟纤维母细胞或肌纤维母细胞,间质可见粘液样组织,该瘤重要的特征是在胶原纤维中可见大量退变程度不等的异形弹力纤维,较一般弹力纤维粗大,其长轴多同胶原纤维走向一致,粗大的弹力纤维可呈串珠样或锯齿样(图1)。有些弹力纤维呈圆球形,分布不均,形状多样并可崩解,色变淡,结构模糊趋于消失。
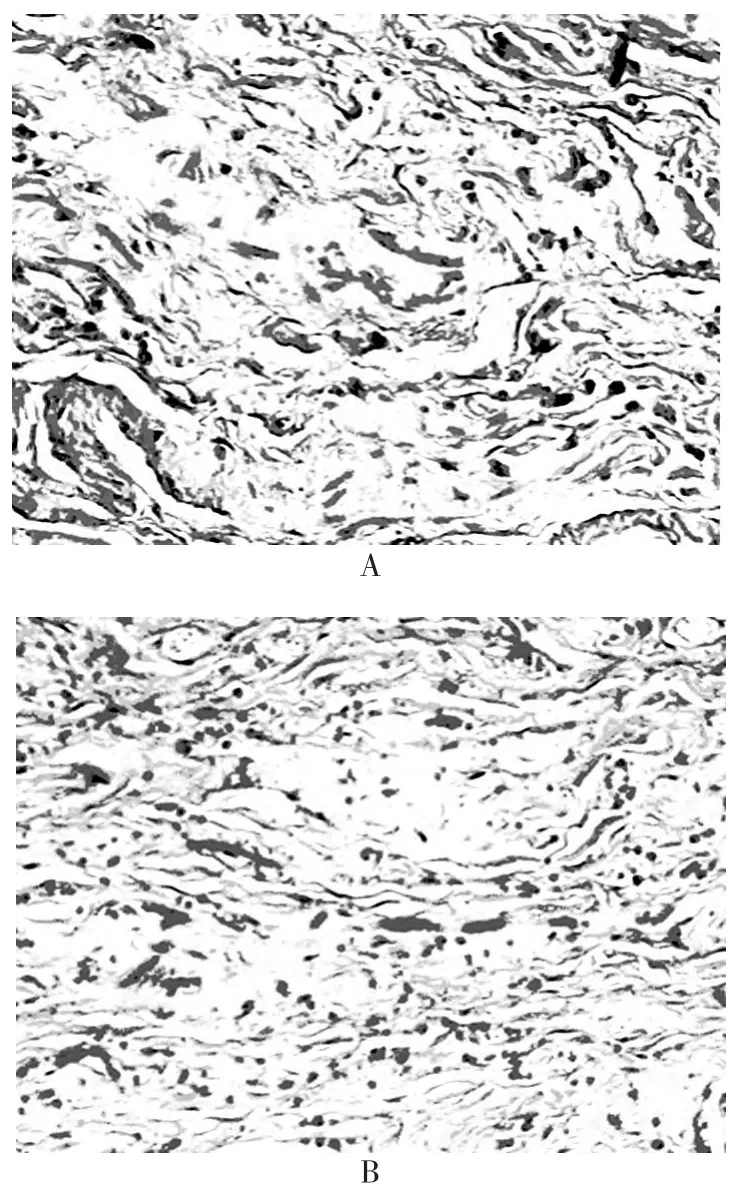
图1 弹力纤维病理切片图(HE染色,×400)
3 讨论
3.1 概况
弹力纤维瘤好发于肩胛下角部位,在背阔肌,前锯肌的深层,与胸壁紧密相连,偶发于其他部位如坐骨结节、股骨大粗隆、肘,侧胸壁、足、椎管内、大网膜、胃等[1],国内文献报道少见。本病多为双侧发病,单侧少见,本组双侧为66%,40~70岁中老年是发病高峰,女性多见,本组女性占72%。弹力纤维瘤发病具有地域差异,在日本九州岛和我国安徽宿县发病率相对较高[2-3],本院近10年收治50例,说明弹力纤维瘤并非罕见,本地区是相对高发地域之一。
3.2 病因探讨
弹力纤维瘤成因尚无定论。肩胛骨与胸壁之间的连接称为肩胛胸壁关节,但无关节结构。肩关节的运动肩胛胸壁关节至少承担1/3的功能,肩胛下角是肩胛骨活动最为活跃的部位,所以肩胛下角部位与胸壁间摩擦最重,据此很多学者认为肩胛骨与胸壁的摩擦增加,应力增加,局部的反应性外伤及胶原变性等是弹力纤维瘤发生的原因[4]。在前锯肌深面,肩胛下角的内侧缘常出现滑液囊,称前锯肌滑液囊,发生率为5%[5]。因肩胛下角部位活动活跃,可致滑液囊慢性炎症,久之囊壁增生、肥厚、胶原纤维变性致瘤变。因长期摩擦,滑囊内出现组织碎片,这是临床上肩关节运动时肿瘤部位出现破裂声的解剖基础。本组43例农民患者均有长期劳作肩胛下角部位与胸壁慢性摩擦过程。也可能有其他未知的致病因素,或是综合因素所致。有作者认为背部弹力纤维瘤不仅仅是成纤维组织的反应性假瘤性增生,而可能是与染色体不稳定有关的克隆倍增过程。Hisaoka等[6]研究认为,CD34阳性的间质细胞是弹力纤维瘤的主要细胞成分,弹力纤维瘤是一个克隆增生或者说可能是肿瘤性病变,因此,弹力纤维瘤是一种真性肿瘤还是反应性纤维组织增生性病变仍有争议,但目前,在世界卫生组织的分类中,将其归入软组织肿瘤中[7]。
3.3 临床诊断
最重要的是临床医生及影像学医生对背部弹力纤维瘤有一定的认识,对于中老年患者,尤其是女性发现双肩胛下角部位肿物伴有肩部不适感或撞击感伴有破裂声,结合B超检查基本能够作出正确诊断。本组50例术前与术后病理诊断一致,均未作术前病理学检查,但如果需要除外软组织肉瘤应作穿刺病理学检查。对于单侧发现肩胛下角部位肿物作体格检查时一定要检查对侧肩胛下角部,并且常规行双侧肩胛下角部位B超检查防止遗漏对侧病变。
3.4 手术治疗
本组病例全部采取手术切除治疗,术后患者症状完全可以得到解除[8-11]。手术适应证尚无统一标准,结合有关文献及本组病例特点,我们认为可以尝试以下标准作为手术适应证:①肿物直径>4 cm;②影响上肢功能;③有明显的临床症状;④与其他软组织肿物鉴别困难。手术方式为肿物局部切除,因为后胸壁弹力纤维瘤与深层的肋骨骨膜,肌肉,韧带粘连,边界不清,没有完整的包膜,难以实现广泛切除的外科边界,但根据本组病例特点,边缘切除就可以实现极低的复发率,因此,术中距肿瘤肉眼边界1 cm尽可能保证肿瘤完整切除,必要时切除部分肌肉,防止复发。在有关文献[12]中背部弹力纤维瘤复发仅1例,系发生在尺骨鹰嘴下部,术后7个月复发,手术切除效果良好,本组病例经6个月~10年的随访未发现复发病例。
由于病变位置较深,上肢无法长期制动,伤口局部积液发生率较高。术中要仔细止血,放置负压引流管,伤口加压包扎,上肢制动。术后3~7 d拔管,发生伤口局部积液应在B超引导下穿刺抽液,必要时腔内注射曲安奈德40 mg减少渗液。
总之,背部弹力纤维瘤是少见的软组织瘤样病变,常见于中老年女性,肩胛下角部位是其主要发病部位,大多为双侧对称性发病,仔细的体格检查及必要的辅助检查就可以作出正确诊断,手术治疗的近、远期效果良好。
[1]Briccoli A,Cashimoto R,Di Renzo M,et al.Elastofibroma dorsi[J].Surg Today,2000,30(2):147-152.
[2]Nagamine N,Nobara Y,Ito E.Elastofibroma in Okinawa.A clinicopathologic study of 170 cases[J].Cancer,1982,50(9):1794-1805.
[3]杜明珠.弹力纤维瘤45例临床病理分析[J].蚌埠医学院学报,1998,23(1):49.
[4]徐立辉,牛晓辉.弹力纤维瘤的诊断和治疗[J].中国骨肿瘤骨病,2006,5(4):236-238.
[5]郭世绂.临床骨科解剖学[M].天津:天津科学技术出版社,1988:418.
[6]Hisaoka M,Hashimoto H.Elastofibroma:clonal fibrous proliferation with predominant CD34-positive cells[J].Virchows Arch,2006,488(2):195-199.
[7]Vilanova JC,Woertler K,Narvaez JA,et al.Soft-tissue tumors update:MR imaging to the WHO classification[J].Eur Radiol,2007,17(1):125-138.
[8]VastamakiM.Elastofibromascapulae[J].Clin Orthop Relat Res,2001,(392):404-408.
[9]Haycs AJ,Alexander N,Clark MA,et al.Elastofibroma:arare aofetissuetumour with apathognomonic anatomical location and clinical symptom[J].Eur JSurg Oncol,2004,30(4):450-453.
[10]杨海平,吴俊,王立杰,等.后胸壁弹力纤维瘤19例临床分析[J].中国综合临床,2012,28(6):573-576.
[11]王昌明,宋世兵,蒋斌,等.背部弹力纤维瘤10例诊治分析[J].中华普通外科杂志,2009,24(10):827-830.
[12]Muratori F,Esposito M,Rosa F,et al.Elastofibroma dorsi:8 case reports and a literature review[J].JOrthopaed Traumatol,2008,9(1):33-37.
