足月胎膜早破残余羊水量对妊娠结局的影响
2015-03-25石海霞杭木兰
石海霞,杭木兰
论 著
足月胎膜早破残余羊水量对妊娠结局的影响
石海霞1,杭木兰2
目的 了解足月胎膜早破后残余羊水量对妊娠结局的影响。方法 收集143例足月胎膜早破孕产妇临床资料,根据产前B超检测的残余羊水指数(AFI)分为3组:A组(8 cm≤AFI<25 cm)75例,B组(5 cm≤AFI<8 cm)38例,C组(AFI<5 cm)30例,比较3组孕妇在分娩方式、宫内感染率、胎儿窘迫率、新生儿发病率和羊水粪染率等方面的差异。结果 C组剖宫产率高于A组(70.00%vs37.30%,P<0.05);A组自然分娩率高于B组和C组,差异均有统计学意义(P<0.05)。C组宫内感染发生率、新生儿疾病发生率、羊水粪染率、胎儿窘迫发生率均高于A组,差异有统计学意义(P<0.05),其他组间比较均无统计学差异。Logistic回归分析表明,残余羊水量(OR=2.912)、破膜至分娩时间(OR=2.356)与羊水粪染(OR=1.833)是产妇宫内感染、新生儿疾病发病的影响因素。结论 足月胎膜早破后残余羊水量的多少与妊娠结局密切相关,羊水残余量越少对母婴的威胁越大。
足月胎膜早破;羊水指数;妊娠结局
胎膜早破(premature rupture of membranes,PROM)是指临产前发生胎膜破裂,是产科常见的并发症之一,分为足月胎膜早破(term premature rupture of membrances,tPROM)与未足月胎膜早破(preterm premature rupture of membrances,pPROM),国内报道发生率占分娩总数的2.7%~7%;国外报道为5%~15%,tPROM发生率为10%,pPROM发生率为2.0%~3.5%[1,2]。PROM发生率正逐年增高,其中有30%~40%的胎膜早破并发早产,还可引起胎盘早剥、羊水过少、脐带脱垂、胎儿窘迫和新生儿呼吸窘迫综合征等,是孕产妇及胎儿感染率、新生儿发病率和病死率上升的一个重要原因[3-5]。笔者通过对武警内蒙古总队医院2010-03至2013-03收治的143例tPROM病例进行回顾性分析,探讨残余羊水量与妊娠结局的关系。
1 对象与方法
1.1 对象 143例tPROM(孕37~41+6周)患者平均年龄(28.67±3.08)岁。纳入标准:(1)单活胎、首次妊娠、足月胎膜早破;(2)除外其他原因所致的感染征象;(3)无内外科合并症及其他妊娠期合并症,如妊娠期高血压病、妊娠期糖尿病等;(4)持续胎儿电子监护,监测胎儿宫内情况及继发性感染;(5)破膜后行B超检查羊水指数;(6)围生儿预后明确。
1.2 诊断标准与评价指标 (1)胎儿窘迫的诊断标准:胎心率异常,胎儿电子监护出现多发晚期减速、重度变异减速。(2)宫内感染的诊断标准[1]:母体发热≥38 ℃(排除其他原因)、母体心动过速≥100次/min(排除其他原因)、胎儿心动过速≥160次/min(排除其他原因)、子宫激惹、羊水恶臭、阴道分泌物有臭味或脓性分泌物;母血白细胞≥15×109/L,中性粒细胞≥90%。(3)羊水粪染诊断标准:Ⅰ度,羊水呈黄绿色,质薄;Ⅱ度,羊水呈淡绿色,质较厚;Ⅲ度,羊水呈黄绿色或褐绿色,质厚,呈糊状。
1.3 方法 羊水指数(amniotic fluid index,AFI)均由专业医师行B超检查测定。根据破膜后残余羊水指数AFI,将143例孕妇分成3组,其中A组75 例(8 cm≤AFI<25 cm),平均(27.82±3.30)岁;B组38例(5 cm≤AFI<8 cm),平均(28.31±3.22)岁;C组30例(AFI<5 cm),平均年龄(28.45±3.11)岁。3组年龄、孕周、破膜至分娩时间及新生儿体重等一般资料比较,差异无统计学意义(表1)。统计并比较三组孕妇分娩方式及宫内感染率、胎儿窘迫率、新生儿发病率、羊水粪染率。
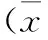
表1 3组足月胎膜早破孕妇一般资料比较 ±s)
注:破膜后残余羊水指数:A组为8 cm≤AFI<25 cm,B组为5 cm≤AFI<8 cm,C组为AFI<5 cm
2 结 果
2.1 三组分娩方式比较 C组剖宫产率高于A组(P<0.05);A组自然分娩率高于B组和C组,差异均有统计学意义(P<0.05)。三组阴道助产率无统计学差异(表2)。
2.2 三组宫内感染率、胎儿窘迫和新生儿疾病发病率、羊水粪染率比较 C组宫内感染发生率、新生儿疾病发生率、羊水粪染率、胎儿窘迫发生率均高于A组,差异有统计学意义(P<0.05),其他组间比较均无统计学差异(表3)。

表2 三组足月胎膜早破产妇分娩方式比较 (n;%)
注:破膜后残余羊水指数:A组为8 cm≤AFI<25 cm,B组为5 cm≤AFI<8 cm,C组为AFI<5 cm;与A组比较,①P<0.05

表3 三组产妇宫内感染率、胎儿窘迫发生率 和新生儿发病率对比分析 (n;%)
注:破膜后残余羊水指数:A组为8 cm≤AFI<25 cm,B组为5 cm≤AFI<8 cm,C组为AFI<5 cm;与A组比较,①P<0.05
2.3 产妇宫内感染率与新生儿疾病发病率Logistic回归分析 以产妇宫内感染与新生儿疾病发病为因变量,以残余羊水量、破膜至分娩时间、产妇年龄、羊水粪染为自变量实施Logistic回归分析,结果表明残余羊水量、破膜至分娩时间与羊水粪染是产妇宫内感染、新生儿疾病发病的影响因素(表4)。
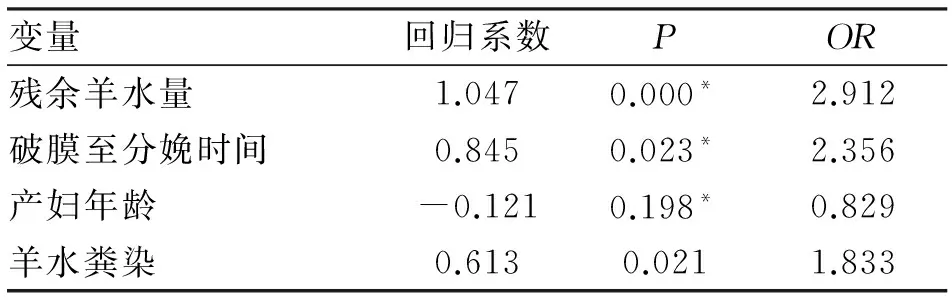
表4 产妇宫内感染、新生儿疾病发病危险因素的 Logistic回归分析
注:因变量Y的赋值:l=发生宫内感染或新生儿发病,0=正常
3 讨 论
羊水是胎儿进行新陈代谢、促进胎肺成熟、保持羊膜腔内恒温、对体外冲击起缓冲作用的重要成分,不仅能保护胎儿免受外界的机械性损伤,而且在分娩时,可冲洗产道起到清洁作用。羊水囊可协助宫口扩张,从而促使顺利分娩,对胎儿及孕妇都有极其重要的作用[1]。tPROM除容易发生感染外,还会由于羊水持续外溢发生羊水过少,因产程中子宫收缩时缺乏羊水缓冲,直接压迫胎儿及脐带,而脐带受压会导致胎儿窘迫及难产, 这一问题近年来已引起广泛重视[6]。国内外很多学者也已证实,tPROM致羊水过少时,由于宫口扩张往往变缓,产妇容易产生疲倦而导致宫缩乏力,且由于羊水量减少宫壁紧裹胎体,使产妇易发生不协调性宫缩,阻碍胎头下降及旋转,使产程延长[7,8]。同时,还影响胎盘血液循环,使脐带受压,易发生胎儿窘迫;而胎儿窘迫又使羊水污染机会增加,使阴道助产及剖宫产增加。本研究结果表明,C组宫内感染发生率、新生儿疾病发生率、羊水粪染率、胎儿窘迫发生率均高于A组(P<0.05),且C组剖宫产率明显高于A组,A组自然分娩率高于C组与B组(P<0.05)。与以上研究结论相同。
由于胎儿吸入羊水可促进胎肺膨胀与发育,羊水过少可导致胎儿的肺发育不全,且宫缩时易对胎儿脐带造成压迫,影响局部血液循环,进而出现一系列呼吸系统疾病[9]。本研究中,羊水量过少组(C组)胎儿窘迫、新生儿疾病发生率(36.67%、40.00%)均高于羊水量正常组(A组)(14.67%、10.66%),差异有统计学意义(P<0.05),表明胎膜早破后残余羊水量过少与胎儿及新生儿发病率升高密切相关。tPROM后羊水量的减少导致羊水内细胞因子数目减少,含量降低,对细菌清除能力下降,容易引起产妇感染[10]。胎膜破裂后,因羊水保护屏障消失,阴道中细菌可进入羊水,引起组织及绒毛膜感染,诱发羊膜炎性反应[11]。本研究中,羊水量过少组宫内感染发生率(30.00%)高于羊水量正常组(6.67%),差异有统计学意义(P<0.05),表明羊水指数与产妇宫腔感染的发生有关。临床上可通过超声密切监测产妇羊水量,以避免因羊水过少引起的母体感染。余蓓蓓等[12]研究证实,胎膜早破患者宫内感染、新生儿发病与很多因素有关,如羊水量、产妇基础性疾病、孕周、年龄、孕次、配偶不良生活习惯等。本研究Logistic回归分析表明,残余羊水量、破膜至分娩时间与羊水粪染是产妇宫内感染率、新生儿疾病发病率的影响因素。
综上所述,tPROM后应常规行B超检查,一经确诊羊水过少,应严密监护, 在除外胎儿畸形的情况下,必要时尽早行剖宫产术是改善围生儿预后的关键。但对羊水偏少、胎儿宫内状况良好的孕妇, 如果无其他高危因素,且产前胎心监护正常,可以经阴道试产[12]。正如本研究结果显示,胎膜早破、羊水偏少的孕妇,在严密监护下阴道试产,经阴道正常分娩率与tPROM 羊水正常的孕妇无统计学差异。因此,对于产妇胎膜早破后应加强残余羊水量的监测,采取有效措施减少产妇及新生儿多种发病;选择合适的分娩方式,提高分娩质量。
[1] 谢 幸,苟文丽.妇产科学[M].8版.北京:人民卫生出版社,2013:1.
[2] Amstrong W J, Post M D, Donnelly M,etal. Patterns of placental pathology in preterm prematurerupture of membranes [J]. J Dev Orig Health dis, 2013,4(3):249-255.
[3] Fukushima K, Inoue H Mereer,Brian M,etal.Perinatal management of preterm premature ruptured membranes affects neonatal prognosis Preterm Premature Rupture of the membrcones[J].J Perinat Med,2014,6:11-17.
[4] Aguin E 1, Vande V C, Cordoba M,etal. Cerclage retention versus removal following preterm premature rupture of membranes and association with amniotic fluid markers [J]. Int J Gynaecol Obstet, 2014,2(13):7286-7292.[5] Blanchon L 1, Accoceberry M, Belville C,etal.Rupture of membranes: pathophysiology, diagnosis, consequences and management[J]. J Gynecol Obstet Biol Reprod (Paris), 2013,42(2):105-106.
[6] Chmaj W K, Pieta B, Buks J,etal. Determinants of favourable neonatal outcome after premature rupture of membranes before 24 weeks of pregnancy-review of the literature and a case report[J]. Ann Agric Environ Med, 2012, 19(3):577-580.
[7] Dlaskin M, Yinon Y, Whittle W L. Preterm premature rupture of membranes in the presence of cerelage:is the risk for intrauterine infection and adverse neonatal outcome increased [J].J Matem Fetal Neonatal Med, 2012,25(4):424-428.
[8] 陶冬梅.未足月胎膜早破残余羊水量与妊娠结局的相关性研究[J].中外医学研究, 2013,11(16):5-7.
[9] Romero R, Friel L A, Velez D R,etal. A genetic association study of maternal and fetal candidate genes that predispose to preterm prelabor rupture of membranes (PROM) [J].Am J Obstet Gynecol,2010,5(26):203-207.
[10] 荣贵川.未足月胎膜早破剩余羊水量对分娩方式及新生儿预后的影响研究[J].河北医药,2012,34(22):3432-3433.
[11] 楼旭阳,陈素华,倪伟平.未足月胎膜早破剩余羊水量对新生儿预后的指示作用研究[J].中国妇幼保健,2012,27(18):2777-2778.
[12] 余蓓蓓,肖 冰,王 慧,等. 胎膜早破后羊水残余量与宫内感染和新生儿发病率的相关性分析[J]. 现代生物医学进展,2013,13(34):6729-6733.
(2014-12-10收稿 2015-02-20修回)
(责任编辑 尤伟杰)
Correlation analysis of outcome of pregnancy according to the residual amount of amniotic fluid after full-term premature rupture of fetal membranes
SHI Haixia1and HANG Mulan2.
1.Department of Obstetrics and Gynecology, Inner Mongolia Autonomous Region Corps Hospital of Chinese People’s Armed Police Forces. Hohhot 010031,China;2.Inner Mongolia Maternal and Child Health Care Hospital, Hohhot 010010,China
Objective To analyze and discuss the impacts of the outcome of pregnancy according to the residual amount of amniotic fluid after full-term premature rupture of fetalmembranes. Methods 143 puerperas were divided into three groups according to their prenatal B ultrasound detection of residual amniotic fluid index(AFI) results, including Group A (8 cm≤AFI<25 cm) 75 cases,Group B(5 cm≤AFI<8 cm) 38 cases and Group C(AFI<5 cm) 30 cases. Thedifferenceswere comparedbetween the three groups of pregnant women in mode of delivery, intrauterine infection, fetal distress, neonatal morbidity and meconium stained amniotic fluid rate. Results The cesarean section rate in Group C was significantly higher than in Group A (70.00% vs 37.30%,P<0.05). The spontaneous vaginal delivery rates in Group C and Group B were lower than in Group A, with a significant difference(P<0.05). The intrauterine infection rate, the incidence of neonatal disease, the meconium stained amniotic fluid rate and the incidence of fetal distress in Group C were higher than in Group A, with statistically significant difference(P<0.05). The othercomparisonsbetween groups showed no significant difference. From the Logistic regression analysis results of the risk factors on maternal intrauterine infection rate and neonatal morbidity, it was known that the residual amount of amniotic fluid, the time of membranes ruptured till delivery and the meconium stained amniotic fluid were the main factors influencing the maternal intrauterine infection rate and neonatal morbidity. Conclusions The residual amount of amniotic fluid after full-term premature rupture of fetal membranes closely relates to the pregnancy outcome. The less the residual amount of amniotic fluid, the more seriousthe threat of maternal and infant health.
full-term premature rupture of fetal membranes;residual amount of amniotic fluid;outcome of pregnancy
石海霞,本科学历,副主任医师,E-mail:shihaixia918@126.com
1.010031 呼和浩特,武警内蒙古总队医院妇产科;2.010010,内蒙古呼和浩特市妇幼保健院
R714.433
