输卵管妊娠介入治疗中血清孕酮、β-HCG值的预测价值
2014-10-17张淑珍
张淑珍
浙江萧山医院,浙江杭州 311200
输卵管妊娠的早期诊断较为困难,且有较高的误诊率,而侵入性诊断方法对患者损害较大。因此探讨血人绒毛膜促性腺激素(β-HCG)、孕酮测定作为一种较为理想的非侵入性诊断方法,可以使输卵管妊娠的早期诊断率大大提高[1-3]。治疗过程中及治疗后,传统的监测手段是观察血β-HCG值的变化,而血β-HCG值降至正常值的时间较长,一般为23~35.5 d[4-5]。本研究对浙江萧山医院(以下简称“我院”)50例输卵管妊娠介入治疗成功的病例进行回顾性分析,探讨血清孕酮能否作为输卵管妊娠介入治疗早期预测效果的一种指标,以供临床参考。
1 资料与方法
1.1 一般资料
选取2010年1月~2012年1月我院妇科住院异位妊娠患者120例为研究对象,年龄18~40岁,平均(26.3±6.7)岁;B 超提示附件区包块体积 0.09~59.8 cm3,平 均 (10.42±3.11)cm3; 停 经 30~90 d, 平 均 (50.32±9.67)d;已婚已育者 9例,已婚未育者42例;有阴道出血者39例,出血时间1~36 d;盆腔积液均<2.1 cm×1.1cm;无腹痛或轻微腹痛;血β-HCG值800~28 440 mU/L,平均4997 mU/L;血清孕酮值3.07~31 ng/mL,平均11.84 ng/mL。诊断标准[6]:①停经35 d以上;②尿妊娠试验(+);③超声检查发现混合性回声团位于附件区;④孕囊未出现在宫腔内。
1.2 纳入标准
要求保留输卵管、生命体征平稳、附件区包块最大径线小于5 cm、无肝肾功能异常、无腹腔内活动性出血、血红蛋白稳定、孕酮值高于 10 ng/mL和(或)β-HCG值高于1000 mU/L。
1.3 分组方法
根据患者的治疗方法分为介入治疗组及保守治疗组,介入治疗组40例,保守治疗组80例。根据治疗效果将保守治疗组分为成功组与失败组,成功组59例,失败组21例。介入治疗组、成功组与失败组三组患者的年龄、病程、产次、血清β-HCG及孕酮值情况比较,差异无统计学意义(P>0.05),具有可比性。
1.4 治疗方法
介入治疗组:穿刺采取Seldinger技术,经右侧股动脉选择性将5F导管插入患侧子宫动脉的上行支,缓慢推注甲氨蝶呤(MTX)(山西普德药业有限公司,规格50 mg)90 mg(以生理盐水 45 mL稀释),灌注完毕给予明胶海绵颗粒1 g+10 mg MTX混合剂栓塞患侧子宫动脉上行支。
保守治疗组:肌注 MTX 1.0 mg/(kg·d),四氢叶酸(CF,浙江万马药业有限公司)肌注 0.1 mg/(kg·d),两种药物间隔应用。
上述三组均于治疗第1天起加用米非司酮(北京紫竹药业有限公司,25 mg/片),口服,每次1片,早晚各 1次,连用 3 d。
1.5 检测方法
患者入院后抽取前臂静脉血3 mL,置干燥的玻璃试管中,离心后吸取血清,利用化学发光法测定血清β-HCG和孕酮,同时术后48~72 h后再次抽取静脉血3 mL,复测血清β-HCG。所有样本使用绒毛膜促性腺激素及β亚单位监测试剂盒(罗氏公司)以及孕酮监测试剂盒(罗氏公司),采用电化学发光法检测血清孕酮和β-HCG。
1.6 疗效判定标准
保守治疗成功标准:血孕酮<5 ng/mL,血 β-HCG下降﹥50%。介入治疗成功:患者孕囊成功取出;失败:孕囊没有完全取出,需采取手术治疗。
1.7 统计学方法
采用SPSS 19.0统计学软件进行数据分析,计量资料数据用均数±标准差(±s)表示,两组间比较采用t检验,重复测量的计量资料比较采用单因素方差分析;计量资料之间的比较用非参数检验;计数资料用率表示,组间比较采用 χ2检验;采用 Logistic回归分析筛选危险因素,以P<0.05为差异有统计学意义。
2 结果
2.1 介入治疗组术前β-HCG及孕酮水平与停经时间关系
介入治疗组停经时间>70~90 d患者的术前血清β-HCG、孕酮水平明显高于停经时间49~70 d与<49 d的患者,差异有统计学意义(P<0.05),而停经时间<49 d患者的血清β-HCG、孕酮水平与停经时间49~70 d患者比较,差异无统计学意义(P>0.05)。见表1。
表1 介入治疗组术前人绒毛膜促性腺激素及孕酮水平与停经时间关系(±s)

表1 介入治疗组术前人绒毛膜促性腺激素及孕酮水平与停经时间关系(±s)
停经时间(d) 例数 孕酮(ng/mL) 人绒毛膜促性腺激素(mU/mL)<49124.18±2.412690.35±1025.46 49~70224.56±4.503160.90±1580.25>70~9067.88±3.364126.44±1250.65
2.2 不同治疗组术后血清β-HCG及孕酮水平比较
术后介入治疗组与保守治疗组患者血清β-HCG及孕酮水平比较,差异无统计学意义(P>0.05)。见表2。
2.3 不同血清β-HCG水平对异位妊娠保守治疗成功率的影响
血清β-HCG水平不同,保守治疗有不同的成功率。 随血清 β-HCG水平的升高(<1000、1000~2000、>2000~5000、﹥5000 mU/mL),保守治疗的成功率呈下降趋势(40.68%、32.20%、15.25%、11.86%),差异有统计学意义(P<0.05)。见表3。
表2 不同治疗组术后血清人绒毛膜促性腺激素及孕酮水平比较(±s)
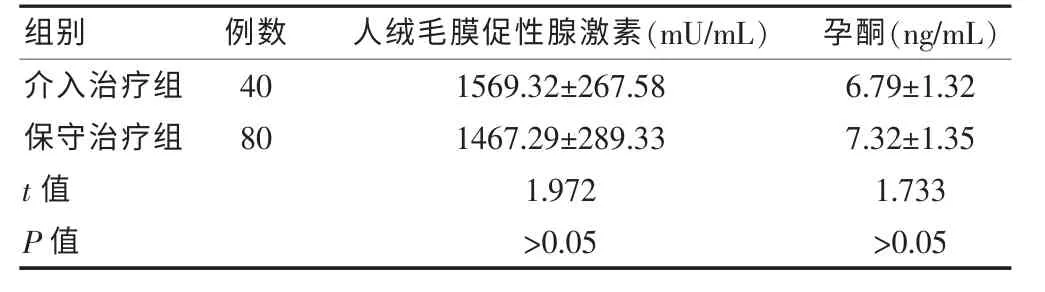
表2 不同治疗组术后血清人绒毛膜促性腺激素及孕酮水平比较(±s)
组别 例数 人绒毛膜促性腺激素(mU/mL) 孕酮(ng/mL)介入治疗组401569.32±267.586.79±1.32保守治疗组801467.29±289.337.32±1.35 t值1.9721.733 P值 >0.05>0.05

表3 不同血清人绒毛膜促性腺激素水平对异位妊娠保守治疗成功率的影响
2.4 成功组与失败组血清β-HCG及孕酮水平比较
比较保守治疗组中的成功组和失败组两组的血清β-HCG、血清孕酮,成功组血清β-HCG、血清孕酮均明显低于失败组,差异有统计学意义(P<0.05)。见表4。
表4 成功组与失败组血清人绒毛膜促性腺激素及孕酮水平比较(±s)

表4 成功组与失败组血清人绒毛膜促性腺激素及孕酮水平比较(±s)
组别 例数 人绒毛膜促性腺激素(mU/mL) 孕酮(ng/mL)成功组591129.35±273.166.29±1.57失败组212613.29±279.5610.82±1.95 t值50.16711.276 P值 <0.05<0.05
2.5 影响输卵管妊娠保守治疗结局各因素的Logistic回归分析
血清β-HCG及孕酮的偏回归系数均为负数,说明了这两个因素均为输卵管妊娠保守治疗成功的危险因素(OR=0.476,P=0.004;OR=0.413,P=0.009)。见表5。

表5 影响异位妊娠保守治疗结局各因素的Logistic回归分析
2.6 介入治疗组与保守治疗组疗效比较
介入治疗组患者中 3例(术前血β-HCG值9400 mU/L,孕酮10.2 ng/mL)介入治疗后 3 d出现输卵管妊娠流产急诊行手术治疗,另外37例经子宫动脉途径介入治疗均获得成功,介入治疗组成功率(92.50%)明显高于保守治疗组(73.75%),差异有统计学意义(P <0.05)。 见表6。
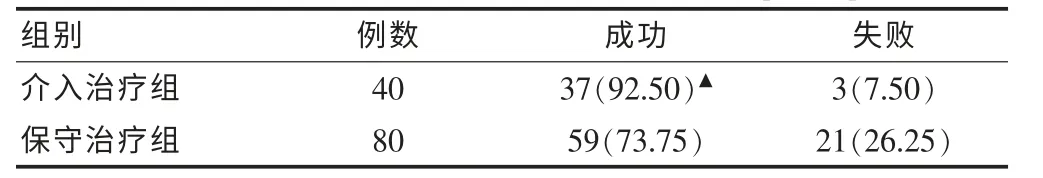
表6 介入治疗组与保守治疗组疗效比较[n(%)]
3 讨论
目前异位妊娠发病率居高不下,趋向年轻化,尤其对于未婚未育者,作为保守治疗之一的介入治疗,有着治愈后保留了输卵管,腹部皮肤无创面的优点,易于被患者接受[7-9]。术后随访月经均在术后30~40 d恢复,行经如常,随访5年,其中45例在术后有妊娠史,25例足月妊娠分娩,意味着此种治疗方不影响月经以及生育,故临床被广泛应用。寻求早期监测异位妊娠保守治疗的有效手段显得更为重要[10-11]。
血β-HCG值作为异位妊娠保守治疗中的监测手段已得到肯定,本研究认为孕酮在血管介入治疗的术后监测中作用也同样重要。输卵管妊娠与宫内妊娠一样,在妊娠3周末开始建立血液循环。在妊娠早期,孕酮是由妊娠黄体分泌的,反映了妊娠黄体的功能,血清孕酮水平高,可以使绒毛得到更多的营养,绒毛活力强,产生更高的HCG[12]。而妊娠黄体的功能是妊娠滋养绒毛分泌的大量HCG来维持的。HCG是由合体滋养细胞产生,在受精后6~7 d便出现在母体血液中,分为α、β亚基,β亚基是HCG所特有。随着绒毛的变性坏死,其分泌的HCG量减少,妊娠黄体逐渐萎缩,其分泌孕酮值亦随之下降。当血孕酮<10 ng/mL提示妊娠黄体功能不足,绒毛营养供应减退,绒毛活性逐渐丧失,单次血孕酮<5 ng/mL,提示胚胎死亡[13-14]。故本研究以血孕酮<5 ng/mL,血β-HCG下降﹥50%作为预测保守治疗成功的指标。
血β-HCG值直接反映绒毛活性,而妊娠黄体分泌孕酮来维持妊娠继续,故能间接反映绒毛活性。血清孕酮生物半衰期为10 min,血β-HCG生物半衰期为36 h,正是由于孕酮可以很快降解,使得临床上监测绒毛活性过程中孕酮的降低明显快于β-HCG值[15-17]。本研究中,介入治疗组停经时间>70~90 d患者的术前血清β-HCG及孕酮水平明显高于停经时间为49~70 d与<49 d的患者,差异有统计学意义(P<0.05),说明停经70 d后血清β-HCG与孕酮水平有所升高,而停经<49 d患者的血清β-HCG及孕酮水平与停经49~70 d患者差异不大 (P>0.05),且血清孕酮水平[(4.18±2.41)、(4.56±4.50)ng/mL]与 Heather 等[18]研究认为异位妊娠及不能存活的宫内妊娠患者中,血清孕酮水平均低于5 ng/mL的结论相符。本研究中,介入治疗组、成功组、失败组三组术前血清β-HCG及孕酮值的分布差异无统计学意义 (P>0.05)。血清β-HCG水平不同,保守治疗的成功率不同,随着血清β-HCG水平升高,保守治疗的成功率有下降的趋势,差异有统计学意义(P<0.05)。血清β-HCG及孕酮,在成功组与失败组中比较,差异有统计学意义 (P<0.05)。Logistic回归分析结果显示,血清β-HCG及孕酮均为输卵管妊娠保守治疗成功的危险因素。近年来,异位妊娠手术治疗尤其是腹腔镜诊治术是目前临床最常采用的治疗方法,而本研究中介入治疗组成功率(92.50%)明显高于保守治疗组(73.75%),差异有统计学意义(P<0.05),说明了介入治疗效果较好。
综上所述,异位妊娠的术后监测指标可以采用血清孕酮、β-HCG值来诊断。孕酮在输卵管妊娠保守性手术后的早期疗效预测中价值优于β-HCG值,本研究样本数相对较少,以及孕酮作为早期预测疗效的方法在其他输卵管妊娠保守治疗中的价值值得进一步探讨。
[1]范江涛,龙凤宜.血清孕酮在异位妊娠治疗中的监测作用[J].第一军医大学学报,2003,23(2):170-174.
[2]啜振华,刘荣欣.输卵管妊娠的介入治疗[J].介入放射学杂志,1997,6(5):822-824.
[3]Makinen J.Current treatment of ectopic pregnancy[J].Ann Med,1999,31(3):197-201.
[4]Mcivor J,Cameron EW.Pregnancy after uterine artery embolizationto control haemorrhage from gestational trophoblastic tumour[J].Br J Radiol,1996,69(823):624-629.
[5]范江涛,龙凤宜.血清孕酮检测在异位妊娠诊治中的价值探讨[J].实用妇产科杂志,2001,17(6):343-345.
[6]乐杰.妇产科学[M].北京:人民卫生出版社,2008:391.
[7]李雪英,张怡.输卵管妊娠时血清β-HCG水平与滋养细胞侵入输卵管壁深度关系的研究[J].实用妇产科杂志,2006,22(1):41.
[8]李西民.动态监测血清β-HCG对异位妊娠的诊断价值[J].中国妇幼保健,2011,26(1):136.
[9]张晓云,贾晓波,张秀娟.血清β-hCG、P联合测定在早期妊娠结局诊治中的临床应用[J].中国优生优育,2010,16(4):198-199.
[10]李艳,项云改,张梅,等.胚胎移植14天血β-hCG及孕激素对IVF-ET妊娠结局的预测[J].国际生殖健康/计划生育杂志,2013,32(1):9-12.
[11]叶青.经阴道超声测量子宫内膜厚度对早期异位妊娠与早早孕的鉴别诊断价值[J].江苏医药,2011,37(22):2707.
[12]霍文梅.血清β-HCG、孕酮测定结合阴道超声对早期输卵管妊娠的诊断价值[J].中国妇幼保健,2012,27(33):5401-5402.
[13]谢杏美,王玉霞,石晓.血清β-HCG及孕酮联合阴道超声在异位妊娠保守治疗中的价值[J].广东医学,2010,31(9):1144-1146.
[14]吴鹏,张淑珍,陈龙.血清孕酮、β-HCG值在异位妊娠介入治疗中的早期预监测价值[J].中国当代医药,2009,16(14):48-49.
[15]李洪波.血清孕酮、血β-HCG检测在输卵管妊娠保守治疗中的临床意义[J].中国实用医药,2013,11(24):177-178.
[16]王洁华,秦福杰.血清孕酮预测异位妊娠MTX治疗疗效的研究[J].中国实用医药,2010,8(16):15-16.
[17]李雪平.孕酮和血β-HCG测定结合超声检查对输卵管妊娠诊治价值的探讨[J].求医问药,2013,11(9):296-297.
[18]Heather M,Hanadi B,Trevor B,et al.Diagnosis and treatment of ectopic pregnancy[J].CMAJ,2005,173(8):905-912.
