瘢痕子宫妊娠经阴道分娩50例临床分析
2014-07-18刘冰
刘冰
瘢痕子宫妊娠经阴道分娩50例临床分析
刘冰
目的 对瘢痕子宫阴道分娩进行临床分析, 讨论其可行性。方法 收集分析本院产科2010年1月~2013年10月收治的263例瘢痕子宫分娩病例, 选取符合条件的阴道试产病例50例, 作为观察组。再选取符合阴道试产条件, 并进行阴道试产的50例初产妇作为对照组。比较两者第一产程、第二产程时间、产后出血量等指标。结果 ①观察组50例病例, 阴道分娩成功46例, 占92%。②观察组第一产程时间(9.41±0.74) h, 第二产程时间为(0.96±0.33) h、产后出血量为(160±22)ml。与对照组比较差异无统计学意义(P>0.05)。结论 为减少瘢痕子宫产妇剖宫产率, 可对其进行阴道试产。
阴道分娩;瘢痕子宫;分娩方式选择
据学者统计, 我国近年来剖宫产率高居不下, 达到40%~50%[1]。对于瘢痕子宫孕妇妊娠是否选择阴道分娩这种分娩方式, 学术界一致存在着争议, 由于部分观点认为瘢痕子宫进行阴道分娩会造成子宫破裂的风险增加, 我国很多基层医院选择对瘢痕子宫孕妇行剖宫产。但多次手术会对产妇造成腹部粘连和瘢痕的改变, 使得手术耗时、并发症发生率增加, 对产妇和新生儿造成一定的损伤, 因此统计研究瘢痕子宫是否可以进行阴道试产, 对减少剖宫产率有一定的指导意义[2]。本文试通过对瘢痕子宫阴道分娩进行临床分析,讨论其可行性。
1 资料与方法
1.1一般资料 收集选取本院产科2010年1月~2013年10月收治的263例瘢痕子宫分娩病例, 选取孕妇前次分娩经子宫下段进行过横切口剖宫产, 术后3~4年, 此次无剖宫产指征、无其他妊娠并发症经产前检查, 未发现妊娠高危因素,胎儿为头位, 阴道检查宫颈成熟, 骨盆测量正常, 试产前彩超显示子宫疤痕愈合良好, 子宫前壁下段厚度超过3 mm, 且连续性良好50例, 孕周38~41周, 平均(39.8±0.4)周, 年龄20~42岁, 平均(28.3±3.4)岁, 为观察组。经治医生告知患者阴道分娩风险并经家属签字, 在严密观察中进行阴道试产,随时做好剖宫产准备工作。
再选取相近时期, 符合阴道试产条件, 并进行阴道试产的50例初产妇作为对照组, 孕周37~41周, 平均(38.8±1.4)周, 年龄22~40岁, 平均(27.2±2.6)岁。
1.2分析方法
1.2.1观察组方法 观察产程情况, 检测产妇宫缩、腹部瘢痕压痛等一般状况。
第一产程记录时间, 观察孕妇的感受、表情、小便情况,尤其注意下段子宫是否有压痛;第二产程观察子宫轮廓, 判断有无破裂迹象, 记录时间, 屏气向下用力, 用会阴侧切术、产钳进行助产;产后选用B超对瘢痕处进行观察, 检查子宫形态是否正常, 记录产后出血量[3]。
1.2.2对照组方法 采用常规阴道分娩方法, 严密观察。记录分娩过程, 包括第一产程时间, 第二产程时间, 孕妇产后出血量计算。记录数据并与观察组数据进行比较[4]。
1.2.3指标测量 本次试验中均采用欧姆龙医疗公司HSL-002C型计时器, 于本院产室内行阴道试产并测量相应指标。第一产程测量时间为有规则的宫缩开始到宫口开全, 第二产程时间为子宫口开全到胎儿娩出, 产后出血量采用称重法测量[4]。为保证实验的稳定性和准确性, 本次实验中作者小组采取了如下方法来控制实验的质量:①观察组瘢痕子宫孕妇和对照组初产妇生产月份基本相同, 排除因气候、光照等因素造成的干扰。②所有同意进行阴道试产孕妇均在本院产室内进行试产, 环境相似, 记录产程的计时仪器和计时人员相同, 排除系统误差。
1.3统计学方法 本次研究的数据资料均建立Excel2013数据库, 并采取SPSS19.0的统计学软件分析, 采用配对样本t检验的统计学方法来确定准确性, 认定P<0.05时, 差异具有统计学意义。
2 结果
观察组50例病例, 阴道分娩成功46例, 占92%。对观察组和对照组两组产妇的第一产程、第二产程时间、产后出血量等三项情况进行对比, 各项数值经统计学分析差异无统计学意义(P>0.05)。
表1瘢痕子宫妊娠与正常妊娠的阴道分娩对比
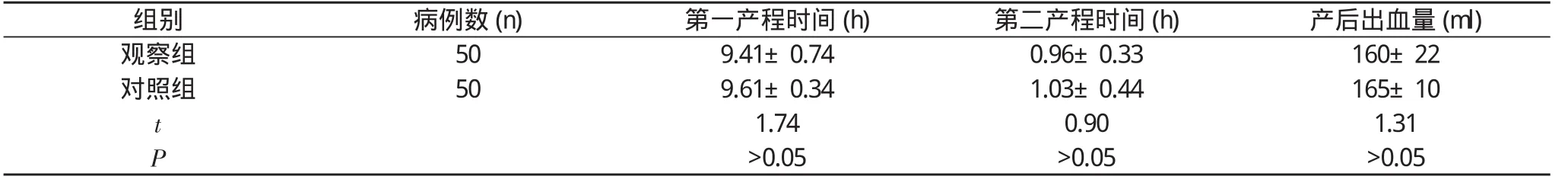
表1瘢痕子宫妊娠与正常妊娠的阴道分娩对比
组别病例数(n)第一产程时间(h)第二产程时间(h)产后出血量(ml)观察组509.41±0.740.96±0.33160±22对照组509.61±0.341.03±0.44165±10 t 1.740.901.31 P >0.05>0.05>0.05
3 讨论
瘢痕子宫的产生主要与育龄妇女子宫肌瘤剔除术, 以及部分孕妇要求进行无指征的剖宫产等因素有关[5], 瘢痕子宫孕妇进行阴道试产的前提是对孕妇进行产前教育和围生期保健, 建立瘢痕子宫孕妇的高危档案, 适时进行孕期指导。对进行试产的孕妇进行良好的心理辅导, 增强其顺利生产的信息, 解除对于瘢痕子宫生产的惧怕心理, 这都有助于成功进行阴道试产。
研究表明, 具有瘢痕子宫孕妇在进行第二次剖宫产后,其腹壁处切口可出现愈合不良, 且常发生子宫瘢痕的再次增宽、子宫颈上吊、子宫体后屈等一系列不良变化, 使得孕妇再次生产中发生危险的几率大大上升。此外, 与剖宫产相比,阴道试产能够减少静脉血栓栓塞、感染、大量出血等不良并发症。目前手术技术的不断完善和抗菌药物的不断更新, 使子宫切口能够很好的愈合, 随着监测技术进步很快, 使得临床上很多产前危险因素能够提前被医生发现, 因此在一定程度上保证了阴道试产的安全性, 在这样的前提下, 为了减少剖宫产为瘢痕子宫孕妇带来的伤害, 产科医生可以考虑鼓励瘢痕子宫孕妇进行阴道试产[6]。
本次试验观察组第一产程时间(9.41±0.74) h, 第二产程时间为(0.96±0.33) h、产后出血量为(160±22)ml, 对照组第一产程时间(9.61±0.34) h, 第二产程时间为(1.03±0.44) h、产后出血量为(165±10)ml。对照组与对照组差异无统计学意义(P>0.05)。本次临床分析实验经统计学方法证实了瘢痕子宫妊娠阴道试产与初产妇阴道试产的各项产程指标和产后出血量无统计学差异。
因此, 在合理选择适应证的前提下, 为减少瘢痕子宫产妇剖宫产率, 减少再次剖宫产对瘢痕子宫妊娠可能造成的各种伤害, 可对其进行阴道试产, 此法具有可行性, 应加以推广。但是疤痕子宫阴道分娩有增加子宫破裂及围产儿死亡的风险, 严密观察产程进展, 一旦发现胎儿宫内窘迫、产程停滞、子宫先兆破裂征象, 应及时以剖宫产结束分娩。
[1] 李雪英.瘢痕子宫再次妊娠经阴道分娩152例临床探讨.临床误诊误治, 2010,23(10):928-929.
[2] 张中华.78例瘢痕子宫妊娠阴道分娩临床分析.中国当代医药, 2012, 19(19):249-250.
[3] 梁少清,杜漫.100例瘢痕子宫妊娠孕妇阴道分娩的临床分析.求医问药(下半月), 2012,10(11):388-389.
[4] 吴彩林,陈新,邱伟修.瘢痕子宫试产结局与分娩间隔及子宫下段厚度的关系.实用妇产科杂志, 2013,29(11):826-829.
[5] 杨慧霞.应重视瘢痕子宫妊娠及其相关问题.中国实用妇科与产科杂志, 2010,8(26):574-576.
[6] 陈晓红.瘢痕子宫再次妊娠不同分娩方式的临床观察.中国当代医药, 2011,18(9):23.
Clinical analysis of 50 cases of uterine scar pregnancy, vaginal delivery
LIU Bing
Dukou Second People's Hospital, Chongqing 400082, China
ObjectiveTo analyze uterine scar vaginal delivery, discuss its feasibility.MethodsAnalysis of 263 cases of uterine scar maternity hospital obstetric cases in January 2010 to October 2013 were treated to select cases of vaginal trial production of 50 cases meet the conditions, as the observation group.Then select the line with vaginal trial production conditions and vaginal trial production of 50 cases of primipara as a control group.Compare the first stage, the second stage of labor, postpartum hemorrhage and other indicators.Results① observation group of 50 cases, 46 cases of successful vaginal delivery, accounting for 92%.② first stage time observation group (9.41±0.74) hours, the second stage of labor time was (0.96±0.33) h, postpartum hemorrhage is (160±22) ml.And the control group showed no significant difference (P>0.05).ConclusionTo reduce the rate of cesarean section uterine scar can be vaginal trial production.
Vaginal delivery; Scarred uterus; Delivery mode selection
400082 重庆市大渡口区第二人民医院妇产科
