激素治疗感染性休克患者的预后分析
2014-06-07顾秀菲曹相原
顾秀菲 曹相原
感染性休克严重威胁着患者的生命安全,迄今为止仍是ICU常见的死亡原因之一。小剂量激素治疗感染性休克患者仍存在争议,本文对重症病房收治的78例感染性休克患者激素治疗的预后和并发症进行回顾性评价。
1 资料与方法
1.1 一般资料 收集2011年1月-2013年12月在本院综合ICU进行治疗的感染性休克患者177例,排除年龄小于18岁者;孕妇;12个月内使用糖皮质激素进行治疗大于2周者;ICU住院时间不足24 h者。177例感染性休克患者中男121例,女56例;平均年龄(58.0±17.5)岁;其中外科手术后患者111例,包括多发伤或复合伤18例、脑外伤或脑血管意外4例、胸腹部肿瘤切除术15例、肝脏、胆囊手术10例、腹腔手术47例、骨科手术10例、产科手术后4例、其他外科手术3例;非手术患者66例,包括急性呼吸衰竭45例、心血管系统疾病4例、心肺复苏术后3例、急性重症胰腺炎12例、其他2例;患者APACHEⅡ评分为(23.2±4.6)分,SOFA评分为(11.1±3.9)分;其中28 d生存率为57.6%,总死亡率为45.8%。根据是否应用激素治疗将患者分为激素治疗组78例和非激素治疗组99例,激素治疗组的皮质醇水平为(17.8±14.1)μg/dL低于非激素治疗组的(26.8±15.5)μg/dL,差异有统计学意义(P<0.05);两组患者的年龄、平均动脉压(MAP)、APACHE Ⅱ评分、SOFA评分、血乳酸值等方面比较差异均无统计学意义(P>0.05),具有可比性,见表1。
表1 两组病情程度指标的比较(s)
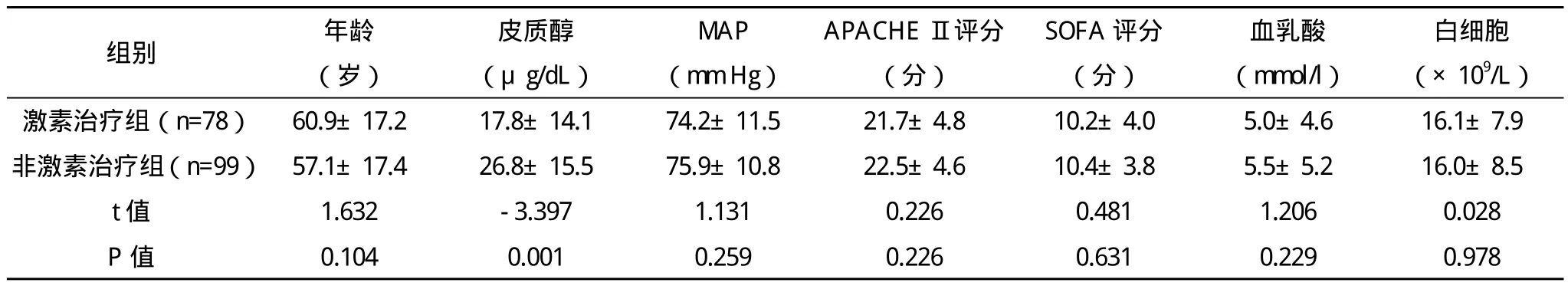
表1 两组病情程度指标的比较(s)
白细胞(×109/L)激素治疗组(n=78)60.9±17.2 17.8±14.1 74.2±11.5 21.7±4.8 10.2±4.0 5.0±4.6 16.1±7.9非激素治疗组(n=99)57.1±17.4 26.8±15.5 75.9±10.8 22.5±4.6 10.4±3.8 5.5±5.2 16.0±8.5 t值 1.632 -3.397 1.131 0.226 0.481 1.206 0.028 P值 0.104 0.001 0.259 0.226 0.631 0.229 0.978组别 年龄(岁)皮质醇(μg/dL)MAP(mm Hg)APACHEⅡ评分(分)SOFA评分(分)血乳酸(mmol/l)
1.2 治疗方法 非激素治疗组给予常规治疗,常规治疗的干预原则遵照2008年脓毒症休克指南,但排除激素治疗;激素治疗组给予常规治疗和氢化可的松琥珀酸钠,氢化可的松琥珀酸钠每日用量不超过300 mg,连续静脉注射<7 d。分析两组年龄、皮质醇水平、平均动脉压(MAP)、既往健康评价系统Ⅱ评分(APACHEⅡ评分)、序贯器官衰竭估计(SOFA评分)、血乳酸值的差异,比较两组患者的预后及并发症发生情况。
1.3 评定标准 感染性休克诊断标准参照1992年美国胸科医师协会和重症医学会提出的诊断标准,急性生理学评分和APACHE Ⅱ评分参照Knaus等[1]的标准,SOFA评分参照欧洲危重病学会标准[2]。患者预后指标包括:7 d休克逆转率、ICU住院日、总住院日、28 d生存率;并发症指标:平均血糖、院内感染发生率。
1.4 统计学处理 采用SPSS 11.5统计学软件对数据进行处理,计量资料用(s)表示,比较采用t检验,计数资料用率表示,比较采用 字2检验,以P<0.05表示差异有统计学意义。
2 结果
2.1 两组预后指标的比较 激素治疗组的院内感染发生率为51.3%,7 d休克逆转率为57.7%,28 d生存率为71.8%,均高于非激素治疗组的30.3%、39.4%、46.5%,差异均有统计学意义(P<0.05);两组的血糖、ICU住院日、总住院日方面比较差异均无统计学意义(P>0.05),见表 2。
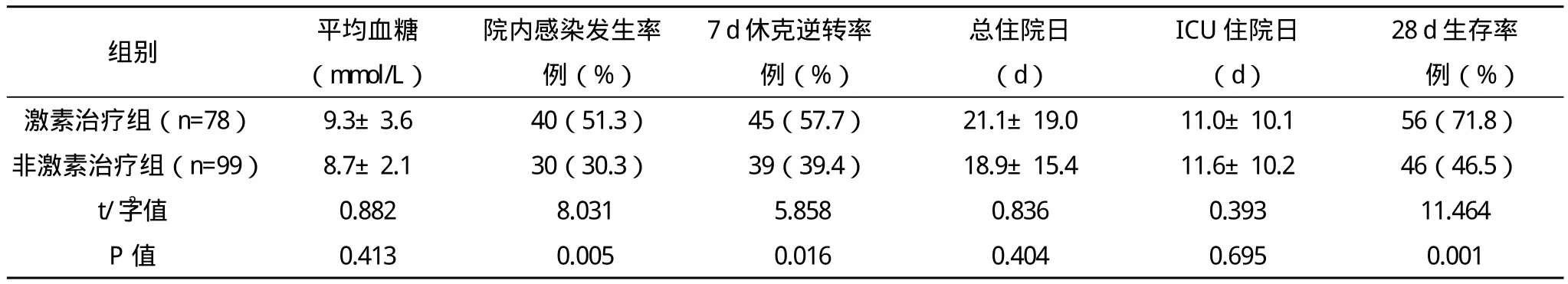
表2 两组预后指标的比较
3 讨论
感染性休克在重症患者中普遍存在,迄今为止仍是ICU常见的死亡原因之一。尽管液体复苏、抗感染和血管活性药物广泛应用,病死率仍高达30%~60%[3]。全世界有诸多研究努力试图降低脓毒症及脓毒症休克的死亡率。其中关于激素治疗感染性休克已经经历了半个世纪的研究,伴随着激素对于感染性休克的治疗有了新的认识,也有一定的争议。目前提出小剂量糖皮质激素替代治疗,可降低感染性休克肾上腺皮质功能减退患者的28 d病死率和对血管活性药物的依赖性。在感染性休克时,机体通过神经体液调节产生应激反应,激活下丘脑-垂体-肾上腺轴(hypothalamic-pituitary-adrenal axis,HPAA)促进垂体前叶分泌促肾上腺皮质激素增加,从而促进肾上腺皮质分泌皮质醇(主要为氢化可的松)的增加[4]。这种应激是机体应对疾病的一种适应反应,且有助于维持机体细胞和器官内环境的稳定。但严重疾病状态下,肾上腺已经处于高负荷运转状态,皮质醇的增加相对于其应激所需水平仍不足,且皮质醇的代谢和利用受到严重影响,出现糖皮质激素受体抵抗,靶器官对皮质醇利用障碍,即相对性肾上腺皮质功能不全(relative adrenal insufficiency,RAI)。感染性休克患者发生RAI的几率较高,2002年Annane等[5]的报道指出,脓毒症休克时相对肾上腺皮质功能不全发病率可高达76%,这为激素应用提供了理论依据,但RAI的诊断标准不一致。目前对于RAI的诊断依据为:基础皮质醇<150 g/L;严重低蛋白血症时(最好测定血清游离皮质醇浓度),游离皮质醇<20 g/L[15]。本研究发现激素治疗组患者的皮质醇水平明显低于非激素治疗患者的皮质醇水平(P<0.05),且激素治疗组中80%患者的皮质醇的平均水平低于20 μg/dL,平均皮质醇水平在(17.8±14.1)μg/dL,因此,对于皮质醇水平低于20 μg/dL的感染性休克患者可以给予小剂量的激素替代治疗。
1991年Schneider等[6]首次提出:对感染性休克的患者,可给予生理剂量而非治疗剂量。在此基础上,2002年Annane等[5]进行了多中心的随机双盲对照研究,选择了法国19家ICU共299例感染性休克患者,治疗组给予小剂量、长疗程糖皮质激素替代治疗(氢化可的松50 mg,每6小时1次,氟氢可的松50 μg,每24小时1次,共7 d)后,部分休克逆转,血管活性药物撤离,病死率(53%vs63%)降低,同时没有产生不良反应。尽管初步的研究和相关的荟萃分析证实了小剂量糖皮质激素对感染性休克的疗效,但随后被寄予厚望的CORTICUS研究却没有取得预期效果[7]。该研究结果显示,氢化可的松并不能降低感染性休克的病死率和休克好转率。2010年Annane等[8]的研究显示:糖皮质激素组的休克逆转时间显著减少,但无论ACTH刺激试验反应如何,氢化可的松并不能降低感染性休克的病死率。Sligl等[9]与2009年发表的系统评价和荟萃分析认为,糖皮质激素应用于感染性休克似乎是安全的,能显著提高7 d休克逆转率,但未能降低28 d病死率。Groeneveld等[10]认为,不能放弃小剂量糖皮质激素(200~300 mg/d)在充分的液体复苏和血管升压药治疗后,仍呈低血压状态的感染性休克患者的应用,且应用越早越好。2012年Cohen等[11]进行的荟萃分析结果显示,低剂量的氢化可的松能够改善患者的7 d和28 d休克逆转率,但并不能降低患者的28 d病死率。本研究发现激素治疗组7 d休克逆转率和28 d生存率明显高于非激素治疗组(P<0.05),表明激素应用能够明显提高患者7 d休克逆转率和28 d生存率;但此研究发现两组患者的ICU住院日和总住院日比较差异均无统计学意义(P>0.05),考虑原因为与本研究中患者的疾病严重以及放弃治疗有关。
2009年Annane等[12]发表在JAMA的一篇文章系统评价研究了17个随机临床试验和3个半随机试验,结果发现激素治疗并不能影响感染性休克患者的病死率,但能够引发高血糖症,增加再发感染的发生率。2011年Roquilly等[13]在法国进行的一项多中心随机对照研究,纳入了149例多发伤的患者,治疗组和对照组28 d内发生呼吸机相关性肺炎的比率差异有统计学意义(35.6%vs51.3%,P=0.007)。激素治疗能够增加感染性休克患者的再发感染发生率和高血糖发生率。其中血糖波动是重症患者28 d死亡的独立危险因素[14];同时还可兴奋交感神经和迷走神经,且使胃黏膜缺血及胃酸分泌增加,导致应激性溃疡的发生,增加病情的严重程度,患者的死亡率亦明显增加[15]。本研究显示激素治疗组的院内感染发生率明显高于非激素治疗组(P<0.05),但激素治疗组的初始血糖与非激素组的初始血糖无明显差异(P>0.05),表明激素治疗能够增加再发感染的发生率,但并不会增加患者的高血糖风险,考虑原因可能为:(1)本科患者所用的激素为轻化可的松琥珀酸钠,此类激素为皮质类固醇激素,同时具有糖皮质激素和盐皮质激素活性[16],对于患者血糖的影响较弱;(2)激素治疗明显减轻患者的炎症反应,并抵销了患者的部分胰岛素抵抗。
总之,感染性休克在重症患者中较常见,为降低感染性休克的死亡率,激素治疗仍是较重要的辅助治疗手段,本研究结果显示对于存在相对性皮质功能不足的感染性休克患者给予氢化可的松和琥珀酸钠治疗,尽管能够明显提高患者的7 d休克转率和28 d生存率,但其也明显增加了院内感染的发生率,但氢化可的松和琥珀酸钠治疗并不能够引起初始血糖升高。为降低感染性休克的病死率,仍然需要开展更多的基础和临床研究。同时本研究仍存在以下不足之处:(1)样本量较少仍需进一步扩大样本量;(2)由于临床条件所限,有的患者应用激素前并未测定皮质醇的水平;(3)本研究为回顾性的研究,存在必然的缺陷性与局限性。
[1]Knaus W A,Draper E A,Wanger D P,et al.APACHEⅡ:a severity of classification system[J].Critical Care Med,1985,13(40):818-829.
[2]Vincent J L,Moreno R,Takala J,et al.The SOFA (Sepsis-related Organ Failure Assessment)score to describe organ dysfuntion/failure[J].Intensive Care Med,1996,22(12):707-710
[3]刘大为.糖皮质激素治疗感染性休克研究进展[J].重症医学,2011,12(24):94-99.
[4]Chrousos G P.The hypothalamic-pituitary-adrenal axis and immune mediated inflammation[J].N Engl J Med,1995,332(20):1351-1362.
[5]Annane D,Sebille V,Charpentier C,et al.Effect of treatment with low doses of hydrocortisone and fludrocortisone on mortality in patients with septic shock[J].JAMA,2002,288(7):862-871.
[6]Schneider A J,Voerman H J.Abrupt hemodynamic improvement in late septic shock with physiological doses of glucocorticoids[J].Intensive Care Med,1991,17(7):436-437.
[7]Sprung C L,Annane D,Keh D,et al.The CORTICUS randomized,double-blind, placebo- controlled study of hydrocortisone therapy in patients with septic shock[J].N Engl J Med,2008,358(2):111-124.
[8]Annane D,Cariou A,Maxime V,et al.Corticosteroid treatment and intensive insulin therapy for septic shock in adults[J].JAMA: the Journal of the American Medical Association,2010,303(4):341-348.
[9]Sligl W I,Milner D A,Jr Sundar S,et al.Safety and efficacy of corticosteroids for treatment of septic shock:a systermatic review and mete-analysis[J].Clin Infect,2009,49(1):93-101.
[10]Groeneveld A B,Molenaar N,Beishuizen B.Should we abandon corticosteroids duringseptic shock?[J].Curr Opin Crit Care,2008,14(4):384-389.
[11]Cohen J,Smith M L,Deans R V,et al.Serial changes in plasma total cortisol, plasma free cortisol, and tissue cortisol activity in patients with septic shock: an obser-vational study[J].Shock,2012,37(1):28-33.
[12]Annane D,Bellissant E,Bollaert P E,et al.Corticosteroids in the treatment of severe sepsis and septic shock in adults: a systematic review[J].JAMA,2009,301(22):2362-2375.
[13]Roquilly A,Mahe P J,Seguin P,et al.Hydrocortisone therapy for patients with multiple trauma: the randomized controlled HYPOLYTE study[J].JAMA,2011,305(12):1201-1209.
[14]唐健,顾勤.危重患者早期血糖波动与预后的相关性研究[J].中国危重病急救医学,2012,24(1):50-53.
[15]邱蒙蒙,曹相原.血浆皮质醇与重症患者预后关系的研究[J].宁夏医学杂志,2013,35(7): 92-93.
[16]Becker K L.Principles and practice of endocrinology and metabolism[M].Philadelphia:Lippincott Williams & Wilkins,2001:32.
