胰十二指肠切除术后出血的治疗策略
2014-04-13苗毅林士波高文涛
苗毅 林士波 高文涛
胰十二指肠切除术后出血的治疗策略
苗毅 林士波 高文涛
胰十二指肠切除术(pancreaticoduodenectomy,PD)具有手术复杂、涉及器官多及并发症发生率高等特点。随着手术技术的提升及围手术期处理方法的进步,近年来PD的病死率已降至5%以下,但仍有3%~10%的患者发生PD术后出血(postpancreatomy hemorrhage,PPH),相较于胰漏、腹腔内感染及胃排空障碍等常见并发症,PPH则更为凶险,病死率高达20%~50%,且诊断与治疗流程尚未有定论[1-2]。本文旨在讨论PPH常见原因及其诊断与治疗策略。
1 PPH的分类
2007年国际胰腺外科研究学组依据发生时间、部位及严重程度,将PPH分为:早期出血(<24 h)和延迟性出血(>24 h);消化道出血和腹腔内出血;轻度出血和重度出血;综合将出血分为A、B和C三级。该定义对PPH的治疗有一定的指导意义,也为不同研究之间的比较提供了可能[3]。当合并消化道瘘时,消化道出血及腹腔内出血可互为表象,称为假性消化道出血或腹腔内出血[4]。
2 PPH的危险因素及原因
早期PPH常与手术操作缺陷有关。不确切的血管结扎、结扎线脱落或切割血管、痉挛血管术后再开放以及腹腔创面广泛的渗出是导致早期PPH的主要原因,称为手术技术相关出血[5]。
延迟性PPH又称为并发症相关出血,常见的危险因素包括胰漏、腹腔内感染、胆漏、淋巴结清扫以及血管骨骼化等,以胰漏及腹腔内感染为主,发生率高达62%[6-9]。延迟性PPH常与手术并发症或手术操作缺陷导致的血管损伤相关,主要原因包括:(1)切除或淋巴结清扫过程中,过分强调腹腔动脉或肠系膜上动脉分支骨骼化,热损伤或不恰当的钳夹导致血管壁损伤,继而形成假性动脉瘤破裂出血。(2)术后胰漏、胆漏或腹腔内感染腐蚀血管壁,导致血管破裂出血。(3)胰腺断面止血不确切:不恰当的电凝或超声刀止血,术后焦痂脱落;动脉缝结扎过紧产生切割作用等。(4)引流管放置不当,压迫裸露的血管。(5)不恰当的吻合器使用:压榨过紧导致吻合口组织崩裂;压榨过松导致吻合口止血不确切。
3 PPH的常见部位
PD术后发生PPH,腹腔占62%、消化道占28%、两者兼具者占10%[10]。而常见的出血位置有动脉出血(66%)、胰腺断面(12%)、胃肠吻合口(6%)及其他或不明位置(16%);其中动脉出血中又包含胃十二指肠动脉(49.5%)、肝总动脉(20.8%)、肝固有动脉(10.9%)、脾动脉(7.9%)、肠系膜上动脉(7.9%)及其他动脉(3.0%)[1]。
4 PPH的诊断
PPH发生后,明确出血部位对选择合适的干预方式尤为重要。目前,常用的方法包括内镜检查、数字减影血管造影(digital subtraction angiography,DSA)、CT血管成像及剖腹探查等。对于血流动力学不稳定的PPH,目前仍强调早期剖腹探查以明确出血原因并给予快速干预。对于生命体征平稳的消化道内出血,应尽早实施内镜检查,以明确有无吻合口或胰腺断面活动性出血,但消化道的积血以及重建后的解剖改变可能影响内镜的观察或到达出血位置。DSA及CT血管成像对于活动性动脉出血具有较高的诊断价值,但DSA对于间断性出血的诊断价值较低,而CT血管成像延迟扫描对于胃肠道间歇性出血诊断价值较高[11]。“前哨出血”即在发生延迟性大出血前的少量腹腔引流管或消化道出血[12],近45%的延迟性PPH可以出现前哨出血[1]。在临床工作中,前哨出血可以自行或经保守的止血治疗后停止,易被忽略。对于胰腺外科医师,不应忽略任何的腹腔引流管或消化道出血,应积极实施内镜或DSA检查,以排除假性动脉瘤的可能。
5 PPH的治疗
PPH发作凶险,病死率高,早期果断干预是提高治愈率、降低病死率的关键。处理的难点在于把握合理的干预时机及选择合适的干预方式。目前PPH的主要治疗方法包括保守治疗、内镜下止血、介入栓塞及外科干预,其选择方式主要依据PPH的发生时间、出血位置、严重程度(图1)。

图1 B级和C级胰十二指肠切除术后出血(PPH)的外科策略
(1)早期出血:早期腹腔内出血如为A级,考虑保守治疗,如为B级或C级,则首选开腹手术。早期消化道出血,首选内镜下止血。
(2)延迟出血:处理方法的复杂程度和病死率均高于早期出血。
(3)内镜下止血:消化道出血首选内镜下止血,主要适应于胃肠吻合口出血,而对于胰腺断面或胰肠吻合口出血,宜选择开腹手术。电子胃镜的优点是在诊断的同时可以治疗,缺点在于大量出血可能影响观察。延迟消化道出止可能来自消化道本身,也可能来自腹腔内出血通过吻合口瘘进入消化道。因此,延迟消化道出血需介入和内镜结合应用。内镜介入失败,必须手术探查。术中需相应切开胃壁和肠壁,探查出血点,术中内镜检查可以帮助确认出血点。
(4)介入止血:主要适应于血流动力学稳定的动脉出血,尤其是伴假性血管瘤形成的病例。对于不伴胰漏及腹腔内感染的出血病例,介入栓塞可以避免患者遭受二次手术创伤,其成功率可达80%[4]。介入仍以栓塞为主,技术条件允许则放置支架;胃十二指肠动脉残端出血,如血管造影提示残端较长,可以直接栓塞止血,如残端较短,则需栓塞肝动脉,如条件具备时可以应用带膜血管支架,以保证肝固有动脉的通畅性。伴血管瘤形成的腹腔干或肠系膜上动脉分支出血时,同样推荐使用血管支架,既可以达到有效止血的目的,同时也可以保证血管的完整性,避免血管栓塞造成的相关并发症,如胆管缺血引起的胆汁瘤、肝脓肿、肝功能衰竭、胆道缺血或肠道缺血[13]。对伴胰漏及腹腔内感染的出血病例,介入栓塞虽然可能获得暂时性止血效果,但由于导致出血的危险因素仍然存在,介入术后仍有再发假性动脉瘤形成或出血的可能,同时,积极处理胰漏及腹腔脓肿非常必要,可在CT引导下穿刺引流,避免胰液或脓液积聚造成的血管腐蚀或者积极手术干预[14]。
血流动力学不稳定或其他治疗失败的PPH是外科干预的绝对指征。手术的目的在于迅速止血,并处理引起出血的腹腔其他并发症。虽然荟萃分析表明,外科干预的病死率较介入增加近一倍(43%比20%),但此类患者多病情复杂且并发症多[10]。延迟性PPH多发生在术后1周,多源自于胰漏或腹腔内感染的血管腐蚀,手术区域组织粘连水肿明显,血管壁质地脆弱,出血点暴露困难,手术难度较大。手术的要点在于控制出血的同时,对胰漏或腹腔内脓肿进行干预。腹腔内感染的处理在于充分引流,而胰漏的处理颇为复杂,将在下文进一步阐述。
胰腺断面或者胰肠吻合口出血往往表现为消化道出血或假性腹腔内出血。由于空肠输入襻较长,胃镜常难以到达出血位置,宜手术止血。早期的全胰切除治疗胰腺断面出血由于手术复杂、创伤大及术后并发症多,目前已被废弃[15]。对于胰肠吻合口完好的病例,我们推荐垂直胰腺断面打开空肠壁,虽然暴露稍差,但可以避免平行打开造成的切口与胰肠吻合口之间空肠缺血,亦可避免直接打开胰肠吻合口造成的难以控制的继发性胰漏。
胰漏是导致腹腔内出血及感染的主要原因,三者往往形成恶性循环,因此,胰漏的处理是成败关键。
轻度胰肠吻合口瘘,通常可以原位修补胰肠吻合口,同时加用胰管内引流或外引流,将胰液引出体外或远离胰肠吻合口,同时放置腹腔外引流管。可选择大网膜进行胰肠吻合口周围包裹,隔离保护胰肠吻合口周围的血管残端,阻断胰液对血管的腐蚀作用。
对于严重胰肠吻合口瘘、破裂甚至脱离,修补几无可能,切除破损空肠将导致胰肠及胆肠吻合口之间的空肠过短而无法完成胰肠吻合(图2)。我们推荐采用Rouxen-Y胰肠再吻合(胆胰分流术)重建消化道(图3)。手术要点在于拆除原先的胰肠吻合口,胆-胰肠吻合口之间闭合空肠残端,另取空肠再行Roux-en-Y胰肠吻合,并根据吻合效果和胰周感染情况选择是否放置外引流管。该术式通过胰肠吻合口再建,胆汁与胰液分流避免胰酶激活,明显降低其腐蚀血管能力,同时能保证胰腺的内外分泌功能。我中心采用该术式已成功救治3例严重胰漏伴腹腔内出血及感染的病例,术后胰漏及出血同时治愈。
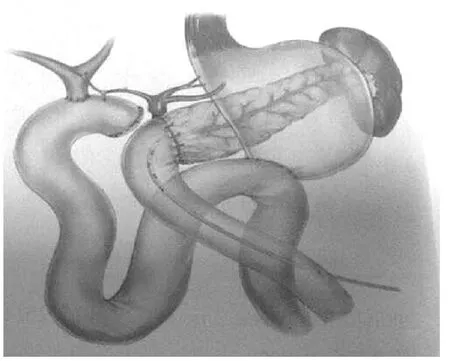
图3 Roux-en-Y胰肠吻合重建消化道示意图

图2 胰肠吻合口破裂伴出m示意图
亦有文献报道以下几种方式可供选择:(1)胰管外引流:胰管内放置硅胶支架管,直接引出体外,具有操作简单、损伤小、引流效果可靠的优点。外引流后的结局或形成胰外瘘,可二期行瘘管空肠吻合;或胰腺逐渐丧失外分泌功能,引流逐步减少,可直接拔除,也有栓堵胰管的报道[16]。(2)桥接胰管内、外引流:适用于胰管对空肠黏膜胰肠吻合术后吻合口断裂的病例,如胰周感染较轻,桥接后可以选择内引流,如胰周感染较重,桥接后可以选择外引流。该术式操作较为简单,但经验有限(仅报道4例),有效性仍有待进一步验证[17]。(3)胰胃吻合:其优点在于:①胃壁较厚且血供丰富,有利于吻合口愈合;②胰腺位于胃后方,可以完成无张力吻合;③与空肠的碱性环境不同,胃内的酸性环境可以避免胰酶激活,且胃壁不分泌激活胰酶的肠激酶,而缺点在于过快的胃黏膜增殖可能导致胰管阻塞,进而引起残余胰腺萎缩而导致胰腺的外分泌功能障碍[18-19]。
6 结论
胰十二指肠切除术后出血是一种凶险的并发症,时常危及患者生命。需根据出血时间、出血部位、出血程度及术者自身经验,多学科合作,制定合理的干预时机及合适的干预策略。腹部外科一条著名的警句:“腹腔打开后,它受制于你;腹腔缝合后,你受制于它!”当术后大出血时,外科医生除了祈祷和二进宫手术外很少有其他的选择。因此,预防出血非常重耍。优秀的外科医生对手术每一个步骤都要细致入微,精巧恰当地处理每一根血管,创面仔细止血,对可能发生的危险有充分的认知和警觉。当今接受抗凝药物的人群和合并凝血功能障碍性疾病的患者并不少见。深刻理解此类内科出血,对减少手术出血量至关重要。经验表明,外科医生重视出血可以大大减少此并发症的发生。但外科医生处理患者的并发症,特别是需要"二进宫"时往往优柔寡断。此时需要承受接踵而至的来自患者家属、社会、医院和自我声誉的压力,往往会影响外科医生的正确判断和决策。或许因此而丧失救治的机会,将我们处于更加不利的处境。果断的开进去,有时可能是最明智的选择。切记,任何时候都要将患者的安全和生命放在最重要的位置!
[1]Roulin D,Ceranlola Y,Demartines N,et al.Systematic review of delayed posloperative hemorrhage after pancreatic resection[J].J Castrointest Surg,2011,15(6):1055-1062.
[2]Miura F,Asano T,Amano H,et al.Management of postoperative arterial hemorrhage after pancreato-biliary surgery according to the site of bleeding:re-laparoLumy or interventional radiology[J].J Hepatobiliary Pane reaL Surg,2009,16(1):56-63.
[3]Wente MN,Veit JA,Bassi C,et al.Postpancreate.clomy hemorrhage(PPH):anIntemationalStudyGroup of Pancreatic Surgery(ISCPS)definirion[J].Surgery,2007,142(l):20-25.
[4]Yekebas E F,Wolfram L.Cataldegirmen G,et al.Postpancreatectomy hemorrhage:diagnosis and treatment:an analysis in 1669 consecutive pancreatic resections[J].Ann Surg,2007,246(2): 269-280.
[5]Rumstadt B.Schwab M,Korth P,et al.Hemorrhage after pancreatoduodenectomy[J].Ann Surg,1998,227(2):236-241.
[6]Song W,Yuan Y,Peng J,et al.The delayed massive hemorrhage after gastrectomy Jn patients with gastric cancer:Characteristics, management opinions and risk factors[J/OL].Eur I Surg Oncol, 2014[2014-04-03].http://www.sciencedirect.com/science/article/pii/S0748798314003850.
[7]Wei H K,Wang S E.Shyr Y M.et al.Risk factors for post-pancreaticoduodenectomy bleeding and finding an innovative approach to trealment[J].Dig Surg,2009,26(4):297-305.
[8]Yamashita Y,Taketomi A.Fukuzawa K,et al.Risk factors for and management of delayed intrapericoneal hemorrhage after pancreatic and biliary surgery[J].AmJ Surg,2007,193(4):454-459.
[9]Tien Y W,Lee P H,Yang C Y,et al.Risk factors of massive bleeding related to pancreatic leak after pancreaticoduodenectomy[J].J Am Coll Surg,2005,201(4):554-559.
[10]Limongelli P,Khorsandi S E,Pai M,et al.Manageme.nt of delayed postoperative hemorrhage after pancreaticoduodenectomy:ameta-analysis[J].Arch Surg,2008,143(10):1001-1007.
[11]Chua A E,Ridley U.Diagnostic accuracy of CT angiography in acute gastrointestinal bleeding[J].J Med Imaging Radiat Oncol,2008,52(4):333-338.
[12]Brodsky J T,Turnbull A D.Arlerial hrmorrhage after pancreatoduodeneccomy.The'sentinel bleed'[J].Arch Surg,1991,126 (8):1037-1040.
[13]Beyer L,Bonmardion R.Marciano S,et al.Results of non-operative therapy for delayed hemorrhage after pancreaticoduodenectomy[J].J Gaslroinle.sl Surg,2009,13(5):922-928.
[14]Sohn T A,Yeo C J,Cameron J L.el al.Pancrealicoduodenectomy:role of interventional radiologists in managing patients andcomplications[J].J Gastrointest Surg,2003,7(2):209-219.
[15]Wente M N,Shrikhande S V,KleeIT J,et al.Management of early hemorrhage frompancreatic anastomoses after pancreaticoduodenectomy[J].Dig Surg,2006,23(4):203-208.
[16]Denost Q,Pontallier A.Raulc A,el al.Wirsungostomy as a salvage.proc:edure afLer panc:reaticoduodenectomy[J].HPB (Oxford),2012,14(2):82-86.
[17]Kent T S,Callery M P,Vollmer CM Jr.The hridge stent technique for salvage of pancreatic:ojejunal anastomotic dehiscence[J].PB(Oxford),2010,12(8):577-582.
[18]Bachellier P,Oussoultzcjglou E,Rosso H,et al.Paricre.aiogastrostorny as a salvage procedure to treat severe postoperative pancreatic fistula after pancreatoduodenectomy[J].Arch Surg, 2008,143(10):966-971.
[19]Osacla S,Imai H,Sasaki Y,et al.Reconstruction method afterpancreaticoduodenectomy.Idea to prevent serious complications[J].JOP,2012,13(1):1-6.
(本文转载自《中华外科杂志》2014年9月第52卷第9期)
210029 南京医科大学附属第一医院胰腺中心通信作者:苗毅,Email:miaoyi@njmu.edu.cn
