脑转移瘤放射治疗策略分析
2014-03-18赵宇张映辉郭红玉
赵宇,张映辉,郭红玉
(1.绵阳市肿瘤医院肿瘤科;2.绵阳市第三人民医院肿瘤中心,四川 绵阳 621000)
脑转移是很多恶性肿瘤的晚期表现之一,约有50%的恶性肿瘤患者在其生存期内会发生脑转移,随着MRI的广泛使用,小转移病灶检出率增高,多发脑转移发生率高达60%~75%[1]。多发脑转移多以放射治疗为主,而不同放疗方式选择可能对脑转移瘤患者的疗效及预后产生影响。本文选择2004年至2012年收治的239例脑转移瘤患者,回顾性分析不同放疗方式的疗效及预后影响,为临床提供合理放射治疗策略
1 材料与方法
1.1 临床资料
原发恶性肿瘤病理学确诊,239例经影像学(CT和/或MRI)诊断为脑转移瘤,并具有增强MRI扫描的影像学资料;男性146例,女性94例;年龄37~81岁,中位年龄67岁;原发肿瘤来源:肺癌142例,乳腺癌32例,食管癌22例,鼻咽癌19例,结肠癌15例,前列腺癌4例,肾癌2例,肝癌2例,皮肤病癌1例;脑转移灶数目:单发灶17例,病灶数>10个53例,病灶数2~10个169例;统计病灶数≤10个186例患者,共642个病灶。
1.2 治疗方法
全脑照射(WBRT)采用西门子加速器6MvX线两侧平行对穿野照射全脑,中心平面剂量30~40 GY/10~20 F/2~4 W;立体定向分次放射治疗(SRT):CREAT系统,中等剂量分割非共面照射,边缘80%剂量线,参考剂量为4~9 Gy/F,TD18~42 Gy;立体定向放射外科(SRS):MASEP旋转式伽玛刀,单次大剂量照射,45%~60%剂量线,边缘参考剂量16~30 Gy;放射治疗期间患者予20%甘露醇125~250 mL加地塞米松5~10 mg静滴,依据症状确定用药时间和剂量。
239例患者接受SRT+WBRT治疗77例,其中单发灶4例;接受SRS+WBRT治疗82例,其中单发灶6例;接受单纯SRS治疗34例,其中单发灶6例,病灶数>10个者12例,最多治疗病灶17个,分2~3次完成;接受WBRT46例。
1.3 效果评价
治疗后随访时间3~40个月,近期主要观察治疗耐受性、局部控制和临床症状改善情况,终点观察中位生存期(MST)和1、2、3年生存率。
1.4 统计学分析
采用SPSS12.0统计软件包分析处理。有效率比较用fisher确切概率法进行检验,中位生存期用χ2检验,P<0.05为差异有统计学意义。
2 结果
WBRT组1年生存率为17.4%,无2年生存。其余三组1年生存率分别为40.3%、39.0%和44.1%,均较WBRT组高。WBRT组中位生存时间3.2个月,显著低于SRS/SRT+WBRT组及SRS单独治疗组,SRT+WBRT组与SRS+WBRT组中位生存期分别是11.3个月和10.8个月,中位生存期比较无统计学差异(P=0.84)。SRS单独治疗组中位生存9.2个月,与SRS+WBRT组中位生存期10.8个月比较,并未体现出联合WBRT在延长患者生存上存在优势(P=0.32),见表1。
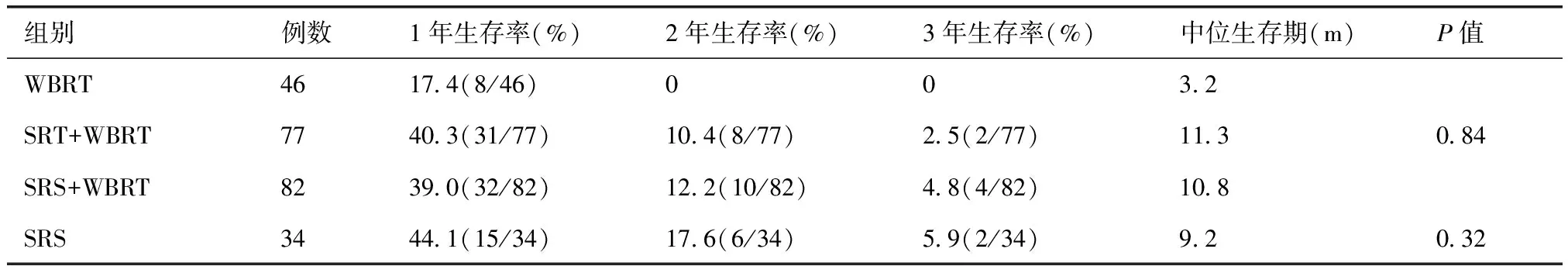
表1 各组生存情况比较
局部控制和临床症状改善情况:治疗后3个月有影像学资料者84例,共治疗病灶244个,完全消失77个,缩小或无变化132个,局部有效率为85.7%,但有11例患者出现新病灶。临床有明显肢体运动或感觉障碍者43例,治疗后26例明显改善。
放射耐受性及副反应:SRS/SRT+WBRT组及SRS单独治疗组全组完成治疗,WBRT组有3例未达预定剂量。无明显因治疗原因导致水肿加重或临床症状加重,生存期2年以上患者24例,9例表述记忆明显减退,其中包括2例接受SRT+WBRT患者存在明显的认知障碍。
3 讨论
脑转移性肿瘤中,肺癌具有早期血道或淋巴道转移及嗜神经的特征而居首,报导来源于肺者占18%~64%,其次是乳腺肿瘤(15%)及其他部位的肿瘤[2],本组肺癌患者占59.4%,乳腺癌患者占13.4%,川西北地区为食管癌的高发区,故本组病例食管癌患者占9.2%。
全脑照射(WBRT)是肺癌脑转移的常用方法,可使患者临床症状减轻或暂时缓解,有效率为60%~82%,其中以60钴机完成的WBRT在我国很多地区沿用至今[3],但WBRT剂量远低于肿瘤致死量,局部控制不满意,预后差。颅内再发是转移瘤的固有特性,研究[4]发现单发脑转移瘤中13%的病人可出现新的颅内转移灶,而4~5个病灶的病人则100%出现,WBRT能减少局部新发脑转移的发生。照射总剂量与脑转移放射治疗局部控制率呈正相关,立体定向放射外科或立体定向放射治疗(SRS或SRT)通过窄束聚焦的方式提高局部放射剂量,同时有效保护周围正常组织而改善预后,从而使SRT/SRS+WBRT成为治疗脑转移瘤较为推崇的方案。本组中SRT+WBRT组与SRS+WBRT组中位生存期分别为11.3和10.8个月,生存期与以往报导[5]相似且明显优于WBRT。联合WBRT治疗的理论依据在于消灭现有影像学手段不能检测到的微小转移瘤(即亚临床病灶),减少新病灶发生,从而提高此类患者的生存率,联合WBRT是否能显著改善此类患者的生存预后呢?Kondziolka等[5]对病灶数目1~3个脑转移瘤患者设计了随机前瞻性临床试验,比较SRT/SRS+WBRT与SRT/SRS,结果仅提高了局控率而对生存期无明显影响,未发现联合WBRT有明显生存优势。
SRS因缺乏肿瘤放射生物学和分割等效剂量的基础研究,剂量受瘤体积的限制,从而更加推崇物理剂量分布优越、中等剂量分割的SRT,符合恶性肿瘤分次治疗的放射生物学原则,遗憾的是SRT未能获得更好的局部控制和生存期延长。相反,Andrews[6]试验还证明脑转移瘤患者SRS+WBRT有较好的局部控制和生存质量改善。Jawahar等[7]及Bhatnagar等[8]也分别报道了多发脑转移瘤患者SRS的生存获益。提高局部控制降低脑转移瘤的直接致死率,保护脑正常功能及获益于治疗的脑功能恢复,SRS是否比SRT更有优势目前尚无放射生物学佐证。SRT治疗周期长会影响生存期本来很短的脑转移瘤患者,故美国神经外科医师协会(AANS)公布SRS+WBRT更能提高脑转移瘤患者的生存率。WBRT的“辐射诱导的痴呆”和认知功能障碍,许多学者对SRS常规联合WBRT的必要性提出质疑,M.D.Anderson癌症中心开展对认知功能研究显示:WBRT有较高的认知功能下降风险,若不能延长患者生存,不建议联合WBRT。
对于广泛颅内转移患者,WBRT仍被认为是合理的姑息手段,SRS是否对生存有益?Sneed等[9]报道一组282例多发脑转移瘤,SRS的平均生存期为8.7个月,与WBRT相比生存期延长且生存质量较好,但低于转移灶数少的患者(平均生存期为13个月[10]),国内学者[11-13]认为SRS也可用来治疗含10个或以上的脑转移瘤,AANS公布单纯SRS治疗脑转移瘤能够获得与SRS+WBRT相近的生存率,且SRS对于存在3个以上脑转移瘤的患者的生存受益更好。对于转移瘤数量多,分布广且散在的病人来说,多次、多靶点的治疗会导致病灶周围正常脑组织辐射剂量叠加,而有更高的治疗后脑组织水肿、脱髓鞘及血管和反应性胶质增生的发生率,只是放射损伤发生时间较晚,相对于有限的生存期尚来不及表现。
因此,作者认为对于新发1~3个脑转移瘤患者应推荐SRS作为初始治疗,联合WBRT可降低颅内治疗失败率,对颅外肿瘤控制好,预期生存时间长的患者更有意义。在多发的脑转移瘤姑息治疗选择策略中,SRS虽无个体的量化标准,但也可能使患者有良好的生存获益。
【参考文献】
[1] Kondziolka D,Flickinger JC,Lunsford LD.Radiosurgery for brain metastases[J].Prog Neurol Surg,2012,25(4):115-122.
[2] Tallet A.Brain metastases from breast cancer[J].Cancer Radiother,2013,17(7):708-714.
[3] 李明泉,胡月珍,徐成,等.52例脑转移瘤60Co放疗疗效分析[J].四川医学,2010,31(7):965-966.
[4] Yang G,Wang Y,Wang Y,et al.CyberKnife therapy of 24 multiple brain metastases from lung cancer:A case report[J].Oncol Lett, 2013,6(2):534-536.
[5] Kondziolka D.Multiple metastases[J].J Neurosurg,2013,118(6):1248-1249.
[6] Andrews DW.Should surgery followed by whole-brain radiation therapy be the standard treatment for single brain metastasis[J].Nat Clin Pract Oncol,2008,5(10):572-573.
[7] Jawahar A,Shaya M,Campbell P,et al.Role of stereotactic radiosurgery as a primary treatment option in the management of newly diagnosed multiple(3-6)intracranial metastases[J].Surg Neurol,2005,64(3):207-212.
[8] Bhatnagar AK,Flickinger JC,Kondziolka D,et al.Stereotactic radiosurgery for four or more intracranial metastases[J].Int J Radiat Oncol Biol Phys,2006,64(3):898-903.
[9] Sneed PK,Suh JH,Goetsch SJ,et al.A multi-institutional review of radiosurgery alone vs radiosurgery with whole brain radiotherapy as the initial management of brain metastases[J].Int J Radication Oncology Boil Phys,2002,53(3):519-526.
[10] 吴声伶,刘德平,陈刚,等.伽玛刀治疗脑转移瘤(附582例报告)[J].中国神经肿瘤杂志,2004,2(3):162-165.
[11] 刘辉.脑转移瘤立体定向放射外科治疗[J].国外医学肿瘤学分册,2004,11(31):841.
[12] 任涛,谭榜宪.脑转移瘤的立体定向放射治疗[J].川北医学院学报,2004,19(27):171-173.
[13] 吴福道,邓国忠,伍显庭,等.不同放疗野对转移性脑瘤疗效分析[J].川北医学院学报,2003,4(9):79-80.
