基于体表参数的2 h口服葡萄糖耐量试验各时间点血糖分析
2014-02-08任秋霞胡志锋
任秋霞,胡志锋
糖尿病尤其是2型糖尿病是严重危害人类健康的主要疾病,是人类致死、致残的主要原因[1]。在所有糖尿病患者中,2型糖尿病占90%~95%。因为高血糖进展缓慢,往往早期并不严重,患者常未注意到糖尿病的典型症状,故经常在发病后多年才得到诊断和干预。流行病学资料显示,有相当一部分新发的2型糖尿病患者因没有得到及时诊治而导致其并发症的发生[2]。同时,糖耐量异常(IGT)被认为是糖尿病的独立危险因子,与心血管疾病的发生密切相关[3]。早期发现并进行干预可以明显减少糖尿病的发生,因此糖尿病和IGT的早期筛查极为重要。
出于诊断目的,口服葡萄糖耐量试验(OGTT)在临床上常用来判断糖耐量状态:正常糖耐量(NGT)、IGT和糖尿病[4]。测定空腹血糖(FPG)常不能发现IGT,而测定餐后2 h血糖(2 hPG)有时不能发现空腹血糖受损(IFG),故在筛查糖代谢紊乱中两者应结合应用。最近引入了新术语“前糖尿病”(糖尿病前期)[4]或糖调节异常(IGR),指具有IFG和/或IGT的患者。2003年美国糖尿病协会(ADA)把界定IFG的FPG值从6.1 mmol/L下调到5.6 mmol/L以期发现更多的前糖尿病者[5]。2006年WHO/IDF的联合报告中将“糖尿病前期”称之为“中间型高血糖”[6]。Alzaid等[7]发现临床上有相当比例的个体FPG<7.0 mmol/L和2 hPG<11.1 mmol/L,达不到WHO和ADA的糖尿病诊断标准(即FPG≥7.0 mmol/L或2 hPG≥11.1 mmol/L),而餐后1 h血糖(1 hPG)却明显异常(>11.1 mmol/L),所以这一部分人群因2 hPG没有达到糖尿病诊断标准而被忽视。本研究旨在探讨2 hOGTT各时间点血糖在不同年龄、性别、体表指征人群中的差异及2 hOGTT各时间点血糖值,尤其是0.5 h和1.0 h血糖值在诊断糖尿病和IGT中的意义。
1 资料与方法
1.1 研究对象 采用简单随机抽样法选取2013年3月淮安地区某乡镇年龄>45岁人群229例,其中男50例,女179例。受试者基本情况见表1。收集资料均取得受试者知情同意。排除已确诊的糖尿病患者、其他伴糖代谢异常的内分泌疾病、急性应激状态、急性代谢紊乱综合征及使用影响血糖代谢药物者。

表1 受试者基本情况
1.2 研究方法
1.2.1 人体测量指标 人体测量指标包括:身高、体质量、腰围和臀围,计算体质指数、腰臀比、腰高比。
1.2.2 OGTT试验 OGTT试验方法根据WHO的规定[8]。OGTT通常在清晨空腹时进行,检查OGTT前忌烟、酒及避免重体力劳动(重体力劳动的界定参照“中国成人体力活动水平分级”,即职业工作时间分配40%时间坐或站立,60%时间特殊职业活动,如非机械化的农业劳动、炼钢、舞蹈、体育运动、装卸、采矿等[9])至少1周,其中正常饮食(每天至少150 g碳水化合物)和活动至少3 d。收集空腹血标本后,患者于5 min内饮完250~300 ml溶解有82.5 g葡萄糖的水。从服第一口糖水开始计时,口服糖水前(0 h)及口服后0.5、1.0、2.0 h抽取血标本检测血糖值。血标本置于含糖酵解抑制剂的试管中,快速分离血浆,-20 ℃冷冻保存至检测。血糖检测采用自动化葡萄糖氧化酶法,7170A全自动生化仪由日立公司生产,试剂盒GLUCOSE REAGENT KIT由上海复星长征医学科学有限公司提供。不同时间血糖化验均在同一实验室完成。整个试验中,受试者保持安静休息状态,可坐或躺,但禁止饮酒、抽烟。
1.3 观察指标 (1)记录受试者年龄、体质指数、腰围值、腰臀比、腰高比与2 hOGTT各时间点血糖值的关系。(2)全部受试者根据中国肥胖工作组建议的超重与肥胖诊断标准[10]分为:正常体质量组(体质指数<24 kg/m2)和超重与肥胖组(体质指数≥24 kg/m2),比较两组2 hOGTT各时间点血糖值。(3)将全部受试者分为男性和女性两个群体,根据中国肥胖问题工作组建议的中心性肥胖诊断分割点[10],将两个群体分别划分为腰围>参考值(男性≤85 cm,女性≤80 cm)组和腰围≤参考值组,比较各个群体内两组2 hOGTT各时间点血糖值。(4)将全部受试者分为男性和女性两个群体,根据WHO(1999)关于MS定义[11]将两个群体分别划分为腰臀比>参考值(男性≤0.9,女性≤0.85)组和腰臀比≤参考值组,比较各个群体内两组2 hOGTT各时间点血糖值。(5)将全部受试者根据相关文献结果[12]分为腰高比≤参考值(参考值为0.5)组和WHtR>参考值组,比较两组2 hOGTT各时间点血糖值。

2 结果
2.1 年龄与2 hOGTT各时间点血糖值的相关性 2 hOGTT各时间点血糖值与年龄的散点图见图1~4。以2 hOGTT各时间点血糖值为应变量,年龄为自变量进行直线回归分析显示,OGTT后0.5 h、1.0 h和2.0 h时血糖值与年龄均存在直线回归关系(P<0.05,见表2)。
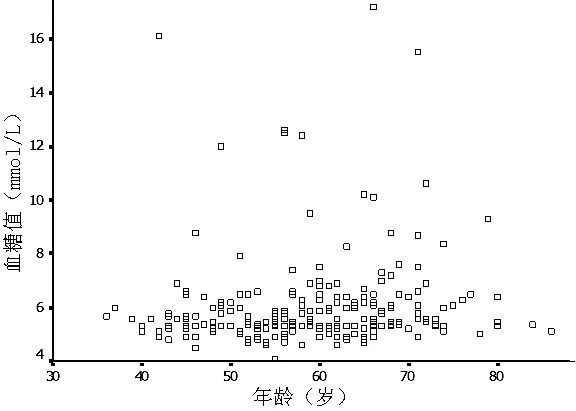
图1 OGTT后0 h血糖值与年龄散点图
Figure1 Scatter graph about glucose value and age at 0 h during 2 hOGTT

图2 OGTT后0.5 h血糖值与年龄散点图
Figure2 Scatter graph about glucose value and age at 0.5 h during 2 hOGTT

图3 OGTT后1.0 h血糖值与年龄散点图
Figure3 Scatter graph about glucose value and age at 1.0 h during 2 hOGTT
2.2 正常体质量组和超重与肥胖组2 hOGTT各时间点血糖值 正常体质量组92例,超重与肥胖组137例。超重与肥胖组OGTT后0.5 h、1.0 h时血糖值高于正常体质量组,差异有统计学意义(P<0.05,见表3)。2 hOGTT各时间点血糖值与体质指数的散点图见图5~8。以2 hOGTT各时间点血糖值为应变量、体质指数为自变量进行直线回归分析显示,OGTT后0.5 h和1.0 h时血糖值与体质指数存在直线回归关系(P<0.05,见表4)。
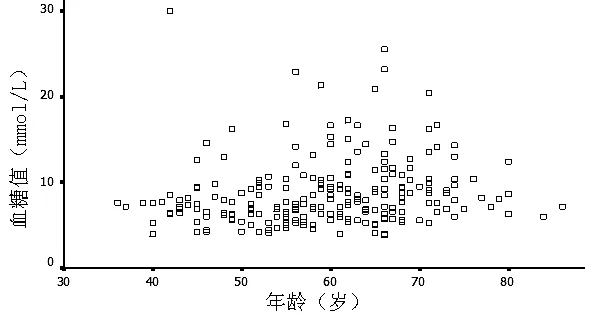
图4 OGTT后2.0 h血糖值与年龄散点图
Figure4 Scatter graph about glucose value and age at 2.0 h during 2 hOGTT
表2 受试者2 hOGTT各时间点血糖值与年龄的直线回归分析
Table2 Linear regression analysis about glucose value and age during 2 hOGTT

2hOGTT各时间点abP值0h512002017605h799004004210h653007001120h4720070011
注:直线回归方程y=a+bx

Table3 Comparation of glucose value during 2 hOGTT between the two groups

组别例数0h05h10h20h正常体质量组 92 587±130 999±272 995±361 847±359超重与肥胖组137639±2321097±3241121±428912±457t值1953239023231147P值>005<005<005>005

图5 OGTT后0 h血糖值与体质指数散点图
Figure5 Scatter graph about glucose value and BMI at 0 h during 2 hOGTT

图6 OGTT后0.5 h血糖与体质指数散点图
Figure6 Scatter graph about glucose value and BMI at 0.5 h during 2 hOGTT

图7 OGTT后1.0 h血糖值与体质指数散点图
Figure7 Scatter graph about glucose value and BMI at 1.0 h during 2 hOGTT

图8 OGTT后2.0 h血糖值与体质指数散点图
Figure8 Scatter graph about glucose value and BMI at 2.0 h during 2 hOGTT
2.3 不同性别腰围>参考值组和腰围≤参考值组2 hOGTT各时间点血糖值 男性腰围>参考值组32例,腰围≤参考值组18例;女性腰围>参考值组101例,腰围≤参考值组78例。男性腰围>参考值组OGTT后1.0 h和2.0 h血糖值高于腰围≤参考值组,差异有统计学意义(P<0.05);女性两组2 hOGTT各时间点血糖值比较,差异均无统计学意义(P>0.05,见表5)。2 hOGTT各时间点血糖值与腰围的散点图见图9~12。以2 hOGTT各时间点血糖值为应变量,腰围为自变量进行直线回归分析显示,OGTT后0.5 h和1.0 h血糖值与腰围存在直线回归关系(P<0.05,见表6)。
表4 受试者2 hOGTT各时间点血糖值与体质指数的直线回归分析
Table4 Linear regression analysis about glucose value and BMI during 2 hOGTT

2hOGTT各时间点abP值0h507004024705h712014002410h660016004420h5640130113
注:直线回归方程y=a+bx

Table5 Comparation of glucose value during 2 hOGTT between the groups of waistline >reference value and waistline ≤ reference value of different sex

组别例数0h05h10h20h男性腰围≤参考值组18581±1141008±250 975±362 814±344 腰围>参考值组32637±1741077±2961206±3591044±415t值1223083521782055P值>005>005<005<005女性腰围≤参考值组 78 595±166 969±252 938±390 770±334腰围>参考值组101610±1911059±3171064±394887±419t值0551195311311019P值>005>005>005>005

图9 OGTT后0 h血糖值与腰围散点图
Figure9 Scatter graph about glucose value waistline at 0 h during 2 hOGTT

图10 OGTT后0.5 h血糖值与腰围散点图
Figure10 Scatter graph about glucose value and waistline at 0.5 h during 2 hOGTT

图11 OGTT后1.0 h血糖值与腰围散点图
Figure11 Scatter graph about glucose value and waistline at 1.0 h during 2 hOGTT

图12 OGTT后2.0 h血糖值与腰围散点图
Figure12 Scatter graph about glucose value and waistline at 2.0h during 2 hOGTT
表6 受试者2 hOGTT各时间点血糖值与腰围的直线回归分析
Table6 Linear regression analysis about glucose value and waistline during 2 hOGTT

2hOGTT各时间点abP值0h474002024405h548006001010h428007001420h4140050075
注:直线回归方程y=a+bx
2.4 不同性别腰臀比>参考值组和腰臀比≤参考值组2 hOGTT各时间点血糖值 男性腰臀比>参考值组39例,腰臀比≤参考值组11例;女性腰臀比>参考值组96例,腰臀比≤参考值组83例。男性两组2 hOGTT各时间点血糖值比较,差异均无统计学意义(P>0.05);女性腰臀比>参考值组OGTT后0.5 h和1.0 h血糖值高于腰臀比≤参考值组,差异有统计学意义(P<0.05,见表7)。2 hOGTT各时间点血糖值与腰臀比的散点图见图13~16。以2 hOGTT各时间点血糖值为应变量,腰臀比为自变量进行直线回归分析显示,OGTT后1.0 h和2.0 h血糖值与腰臀比存在直线回归关系(P<0.05,见表8)。

Table7 Comparation of glucose value during 2h-OGTT between the groups of WHpR >reference value and WHpR ≤ reference value of different sex

组别例数0h05h10h20h男性WHpR≤参考值组11602±1601044±2711068±378907±426WHpR>参考值组39628±1251046±2911153±375991±329t值0572002006630700P值>005>005>005>005女性WHpR≤参考值组83593±163 979±240 965±349 797±312WHpR>参考值组96621±2041092±3491096±432915±469t值1004248522091949P值>005<005<005>005
表8 受试者2 hOGTT各时间点血糖值与WHpR的直线回归分析
Table8 Linear regression analysis about glucose value and WHpR during 2 hOGTT

2hOGTT各时间点abP值0h435200027505h560554006910h1101085000720h0339740018
注:直线回归方程y=a+bx
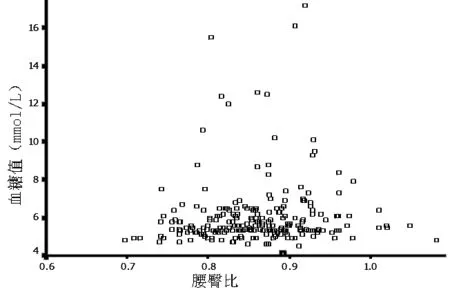
图13 OGTT后0 h血糖值与腰臀比散点图
Figure13 Scatter graph about glucose value WHpR at 0 h during 2 hOGTT

图14 OGTT后0.5 h血糖值与腰臀比散点图
Figure14 Scatter graph about glucose value and WHpR at 0.5 h during 2 hOGTT

图15 OGTT后1.0 h血糖值与腰臀比散点图
Figure15 Scatter graph about glucose value and WHpR at 1.0 h during 2 hOGTT

图16 OGTT后2.0 h血糖值与腰臀比散点图
Figure16 Scatter graph about glucose value and WHpR at 2.0 h during 2 hOGTT
2.5 腰高比≤参考值组和腰高比>参考值组2 hOGTT各时间点血糖值 腰高比≤参考值组87例,腰高比>参考值组142例。腰高比>参考值组OGTT后0.5 h和1.0 h血糖值高于腰高比≤参考值组,差异有统计学意义(P<0.05,见表9)。2 hOGTT各时间点血糖值与腰高比的散点图见图17~20。以2 hOGTT各时间点血糖值为应变量,腰高比为自变量进行直线回归分析显示,OGTT后0.5 h、1.0 h和2.0 h血糖值与腰高比存在直线回归关系(P<0.05,见表10)。

Table9 Comparation of glucose value during 2 hOGTT between the groups of WHtR ≤reference value and WHtR >reference value

组别例数0h05h10h20h腰高比≤参考值组 87 598±153 976±253 965±392 807±373腰高比>参考值组142612±1881067±3121083±387904±409t值0586229622291800P值>005<005<005>005
表10 受试者2 hOGTT各时间点血糖值与腰高比的直线回归分析
Table10 Linear regression analysis about glucose value and WHtR during 2 hOGTT

2hOGTT各时间点abP值0h457281018105h4251147000110h2531484000120h15513450004
注:直线回归方程y=a+bx

图17 OGTT后0 h血糖值与腰高比散点图
Figure17 Scatter graph about glucose value and WHtR at 0 h during 2 hOGTT

图18 OGTT后0.5 h血糖值与腰高比散点图
Figure18 Scatter graph about glucose value and WHtR at 0.5 h during 2 hOGTT

图19 OGTT后1.0 h血糖值与腰高比散点图
Figure19 Scatter graph about glucose value and WHtR at 1.0 h during 2 hOGTT

图20 OGTT后2.0 h血糖值与腰高比散点图
Figure20 Scatter graph about glucose value and WHtR at 2.0 h during 2 hOGTT
3 讨论
近年来,随着对OGTT临床应用的进一步探讨,针对OGTT后1 hPG的研究有所增加,因其与肥胖、血黏度改变、心血管并发症风险和显著的胰岛素抵抗状态等密切相关而受到一定的关注[13]。本研究在袁乃文等[14]定义单纯1.0 h高血糖研究的基础上,对OGTT各时间点血糖值与年龄和体表指征间的关系进行了观察,结果显示:(1)除FPG外其他各时间点的血糖值与年龄成直线正相关。(2)受试者OGTT后0.5、1.0、2.0 h血糖值分别与腰高比成直线正相关;全部受试者OGTT后0.5、1.0 h血糖值分别与体质指数、腰围值成直线正相关(P<0.05);受试者OGTT后1.0、2.0 h血糖值与腰臀比成直线正相关。(3)在超重和肥胖的受试者中,0.5、1.0 h血糖值高于正常体质指数受试者;相较于正常腰围值、腰高比和腰臀比受试者,腰围值增高的男性受试者、腰高比增高的受试者及腰臀比增高的女性受试者均有0.5、1.0 h血糖值的增高。提示OGTT后增高的0.5、1.0 h血糖值与增高的体质指数、腰围值、腰臀比、腰高比等体表指征密切相关,且有较好的一致性,而FPG和2 hPG血糖值则未见此种明显的相关性及一致性。以上研究结果提示0.5 h和1.0 h血糖值较FPG和2 hPG更能敏感地反映糖代谢异常,并且有更好的一致性。
袁乃文等[14]研究发现,年龄对于中国人群OGTT中各时间点血糖阈值的计算没有显著影响。另有研究显示,50岁以下正常成年人,年龄增长对OGTT各时间点血糖水平影响不显著[15]。考虑本研究结果与之不一致的原因可能为:以上两项研究的受试者平均年龄为40岁,而本研究受试者为60岁左右的老年人群,人群特征的不一致性可能导致不同的结果。
OGTT在1922年是被用来测量人对生理范围以上糖负荷有多大耐受能力[16],1979年其被重新定义,但ADA由于其操作不便、重复性差、耗资较大,所以并不推荐OGTT为非孕成年人的糖尿病诊断常规检查[17]。国际糖尿病联盟(IDF)推荐在FPG≥5.6 mmol/L的人群中应进行OGTT。世界卫生组织(WHO)推荐OGTT为筛查糖尿病和IGT的标准方法。因此,目前对于OGTT临床应用的看法尚不一致。本研究结果显示,在体表参数异常(体质指数、腰围值、腰臀比、腰高比增高)的人群中,相较于传统的根据OGTT后0 h和2.0 h血糖值诊断糖尿病,重视OGTT后0.5 h和1.0 h血糖值的检测,能够更早更多的检出糖代谢异常人群,对于糖尿病的早期诊断和早期干预有着重要的价值。
局限性:(1)本研究调查人群共229例,样本数量较少;(2)样本统计显示以女性人群为主(男性50例,女性179例),调查人群总体年龄偏大〔平均年龄达(59.3±9.9)岁〕,所以研究结果在人群中的普遍性仍有待进一步研究。
综上所述,本研究提示对OGTT后0.5 h和1.0 h血糖值的检测,对于糖尿病的早期诊断和早期干预有着重要的价值。今后可通过大样本流行病学研究进一步确定OGTT后0.5 h和1.0 h的血糖切点值,以便充分利用OGTT各时间点的血糖值来进一步减少糖尿病的漏诊率,从而缩短部分糖尿病患者从发病到确诊的时间,真正达到糖尿病早期诊断和早期干预的目的。
1 Bailes BK.Diabetes mellitus and its chronic complications[J].AORN Journal,2002,76(2):265-282.
2 Rathmann W1,Haastert B,Icks A,et al.High prevalence of undiagnosed diabetes mellitus in Southern Germany:target populations for efficient screening:the KORA survey 2000[J].Diabetologia,2003,46(2):182-189.
3 Chiasson JL,Josse RG,Gomis R,et al.Acarbose for the prevention of Type 2 diabetes,hypertension and cardiovascular disease in subjects with impaired glucose tolerance:facts and inter pretations concerning the critical analysis of the STOP-NIDDM Trial data[J].Diabetologia,2004,47(6):969-975.
4 American Diabetes Association.Diagnosis and classification of diabetes mellitus[J].Diabetes Care,2008,31(Suppl 1):S55-S60.
5 Genuth S,Alberti KG,Bennett P,et al.Follow- up report on the diagnosis of diabetes mellitus[J].Diabetes Care,2003,26(11):3160-3167.
6 World Health Organization.Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia:report of a WHO/IDF consultation[M].Geneva,World Health Organization,2006:18.
7 Alzaid AA,Sobki S.The diagnosis of diabetes mellitus.A contest between 2 points[J].Saudi Medical Journal,2001,22(10):839- 842.
8 World Health Organization.Definition,diagnosis and classification of diabetes mellitus and its complications:report of a WHO consultation.Part 1:diagnosis and classification of diabetes mellitus[M].Geneva,World Health Org,1999:21.
9 仲来福.卫生学[M].北京:人民卫生出版社,2008:87.
10 卫生部疾病控制司,中华医学会糖尿病学分会.中国糖尿病防治指南[J].中国糖尿病杂志,2004,12(6):P14,p16.
11 邝建,杨华章,王声涌.腰围/身高比值,预测糖尿病和高血压的有效的腹型肥胖指标 [J].中华内分泌代谢杂志,2004,20(3):272-275.
12 Chiasson JL,Josse RG,Gomis R,et al.Acarbose for the prevention of Type 2 diabetes,hypertension and cardiovascular disease in subjects with impaired glucose tolerance:facts and interp retations concerning the critical analysis of the STOP-NIDDM Trial data[J].Diabetologia,2004,47(6):969-975.
13 Zhou W,Gu Y,Li H,et al.Assessing 1-h plasma glucose and shape of the glucose curve during oral glucose tolerance test[J].European Journal of Endocrinology,2006,155(1):191-197.
14 袁乃文,高寅春,张龙云.172 例 50 岁以下正常成年人 OGTT 试验报告——对糖尿病的 OGTT 判断标准的几点意见[J].蚌埠医学院学报,1982,7(8):182.
15 John H.Glucose tolerance and its value in diagnosis[J].Metabolic Res,1922,1(3):497-548.
16 National Diabetes Data Group.Classification and diagnosis of diabetes mellitus and other categories of glucose intolerance [J].Diabetes,1979,28(12):1039-1057.
17 Expert Committee on the Diagnosis and Classification of Diabetes Mellitus.Report of the expert commitee on the diagnosis and classification of diabetes mellitus[J].Diabetes Care,2003,26(Suppl 1):S5-S20.
