重症急性胰腺炎并发症的观察及护理
2012-06-01彭燕妮
彭燕妮
重症急性胰腺炎(severe acute pancreatitis,SAP)是临床常见的急腹症之一,病情凶险,病程进展快[1],常常并发胰腺组织细菌感染和与感染相关的全身炎性反应综合征(SIRS)和多器官功能障碍综合征(MODS),病死率高达20%~30%[2]。SAP患者的死亡原因多为继发的感染和脏器功能衰竭,正确预防和处理并发症对提高本病的治疗效果、改善患者预后具有重要意义。我院自2008年1月~2011年8月共收治SAP患者39例,出现并发症21例,现将其护理体会总结如下。
1 临床资料
39例为我院收治SAP患者,均符合中华医学会外科学会胰腺学组的诊断标准,急性生理学与慢性健康状况评分Ⅱ(APACHEⅡ)评分>8分,且经CT及临床证实。其中男28例,女11例,年龄29~65岁,平均年龄43.6岁。发病诱因:胆源性胰腺炎21例,暴饮暴食后10例,酗酒后6例,不明原因2例。本组患者均有剧烈而持续的上腹部疼痛,恶心、呕吐、轻度发热、上腹部压痛等症状体征,化验血、尿淀粉酶明显升高,具有局部并发症(胰腺坏死、假性囊肿、脓肿)和(或)器官衰竭,并排除其他急腹症。39例患者中治愈出院33例,死亡6例,治愈率84.6%,病死率15.3%,出现并发症30例次,发生率76.9%。见表1。
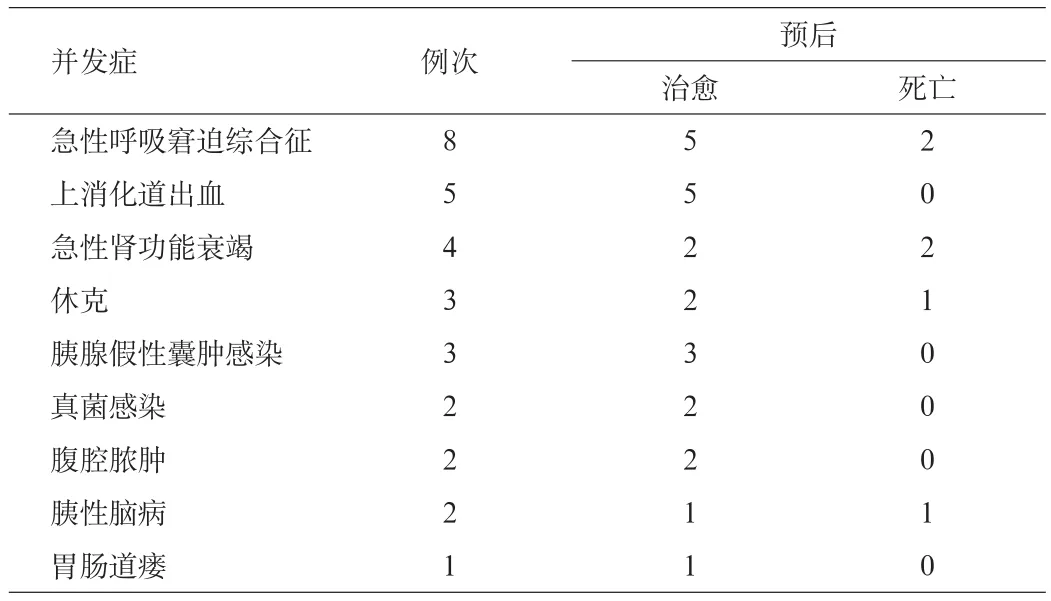
表1 39例SAP患者的并发症及预后情况(例)
2 并发症的观察及护理
2.1 急性呼吸窘迫综合征(ARDS)
SAP并发ARDS的发病率非常高,有报道发病率达12%~18%,胰腺炎并发ARDS后死亡率明显上升,达42.85%[3]。本组39例中发生ARDS8例,占20.5%;死亡2例,占25.0%。因此,在急性胰腺炎的诊治过程中,及时发现和治疗ARDS可明显降低死亡率。ARDS起病急骤,可表现为呼吸频数、呼吸困难、口唇及指端发绀,患者烦躁不安和发绀进行性加重,呼吸频率>30次/min,低氧经过一般氧疗难以缓解。当患者合并ARDS时,应采取以下护理措施:①正确评估患者心肺功能。②保持呼吸道通畅,及时清除呼吸道分泌物。③氧疗和机械通气治疗。通气宜采取半卧位,以降低呼吸机相关性肺炎的发生率。④维持有效循环,防止输液过量、过快及急性肺水肿发生。⑤加强气道护理,预防肺部感染。⑥密切观察呼吸、血氧饱和度、PaO2和PaCO2等指标的变化,并及时报告医生。⑦加强营养支持,准确记录出入量。注意纠正水电解质和酸碱平衡紊乱。
2.2 上消化道出血
SAP患者并发消化道出血的原因有急性胃黏膜病变、贲门撕裂综合征、胰源性门静脉脉高压引起的胃底静脉曲张破裂出血和坏死感染的胰腺累及消化道、弥散性血管内凝血(DIC)等[3]。主要表现有呕血和黑便,及失血性周围循环衰竭等。发生消化道出血后患者的预后不佳,因此,为了预防消化道出血的发生,一旦确诊SAP,应常规预防性使用质子泵抑制剂。注意观察患者胃液及大便的颜色及量,监测其生命体征及病情变化。早期发现出血征象,当患者出现头晕、心悸、大汗等不适时,应及时报告医生进行诊治。本组有5例患者出现上消化道出血,经精心护理和积极治疗,全部治愈。
2.3 急性肾功能衰竭
SAP患者出现急性肾损伤(AKI)的发生率在14%~43%,肾功能衰竭的发生率为23%~31%,且大多伴有其他器官的损害,并发急性肾功能衰竭的死亡率高达58%~74.7%,是SAP患者的主要死亡原因之一[3-4]。SAP并发急性肾功能衰竭的主要表现为血尿素氮和肌酐水平升高、少尿或无尿、尿钠升高、高尿酸血症和出现等渗尿等。对此类患者应留置尿管,记录每小时尿量及24h出入量,动态观察尿量变化,进行尿中物质、尿比重、渗透压的检查。在维持有效血容量基础上,当发现患者尿量明显减少,且血肌酐明显升高时,应考虑有肾功能衰竭的可能,须及时通知医生,采取有效措施进行处理。本组出现急性肾功能衰竭4例,其中2例因合并MODS而死亡。
2.4 休克
急性胰腺炎早期和后期均可发生休克。早期出现休克意味着系统性炎症反应严重,受累器官较多,病死率高,多为暴发性胰腺炎。后期出现的休克大部分由合并的感染引起。主要表现有:神志异常,脉细数>100次/min,或不能触及,四肢湿冷、皮肤发花、黏膜苍白或发绀,尿量<30mL/h或无尿;收缩压<80mmHg,脉压<20mmHg,原有高血压者,收缩压较原水平下降30%以上。对SAP患者应严密观察病情,及时发现病情变化的征兆,控制和纠正休克。监护项目包括意识和表情,皮肤色泽和温度,脉搏,血压和脉压,呼吸,体温及尿量;脉搏血氧饱和度和血气分析;进行血流动力学监测,如动脉血压、中心静脉压和肺毛细血管楔压。患者应留置导尿管,按小时计算排尿量,若尿量20~30mL/h,中心静脉压<5cmH2O,提示血容量不足;尿量<20mL/h提示血容量严重不足。经补充血容量后尿量仍<20mL/h,应进行尿量试验(甘露醇或速尿试验)来鉴别血容量不足抑或并发急性肾功能衰竭。患者一般采取卧位,下肢抬高20o~30o,及时清除呼吸道分泌物,保持呼吸道通畅,吸氧,避免过多搬动,并注意保暖。本组有3例出现休克,其中1例因合并MODS而死亡。
2.5 胰性脑病
胰性脑病是急性胰腺炎引起脑损害的并发症,可发生于病程的各个阶段。患者除出现SAP的症状体征外,还出现谵妄、意识模糊、昏迷、反应迟钝、木僵状态等精神症状及脑膜刺激征[5]。护理上应密切观察患者意识变化,严密监护生命体征及血糖、血气分析、血尿淀粉酶和电解质等。加强基础护理,给予全面充足的营养支持,做好MODS的护理。给予抑酸及持续胃肠减压,减少胃内容物进入肠道,减少胰液分泌,防止呕吐和误吸。遵医嘱灌肠或导泻,合理饮食,开始数日应禁食蛋白质,给予高热量及足够维生素饮食,限制脂肪摄入。
2.6 胰腺假性囊肿感染
为急性胰腺炎最常见的局部并发症,见于30%~50%的SAP患者,多见于胰腺体尾部,也可见于胰腺远隔部位,甚至胸腔、颈部和腹股沟等到部位。系胰腺组织经胰酶自身消化坏死后液化或在胰周渗血、渗液基础上,被肉芽及纤维组织包裹形成。临床表现为中上腹持续性胀痛不适,进食后明显。本组出现胰腺假性囊肿3例,经行囊肿穿刺引流术后,均痊愈出院。
2.7 腹腔脓肿、真菌感染
胰腺及胰周坏死继发感染而形成脓肿,脓液培养有细菌或真菌生长。患者主要临床表现有高热、腹痛、出现上腹肿块和中毒症状。护理上须密切监测体温等生命体征,遵医嘱使用抗生素。本组2例并发腹腔脓肿的患者,经行腹腔脓肿引流术后恢复良好,并发真菌感染的2例患者经加强抗感染治疗后,也痊愈出院。
2.8 胃肠道瘘
SAP并发胃肠道瘘多见于其残余感染期,其发生率为15%~20%,以结肠瘘最为多见[6]。在治疗过程中,应注意以下几个方面:①禁食、胃肠减压,持续2周左右;②纠正水电解质和酸碱平衡紊乱;③保持腹腔引流通畅,必要时行腹腔引流管冲洗;④加强抗感染治疗,根据瘘口流出液细菌培养及药物敏感试验结果调整抗生素的种类及用量,同时警惕真菌感染;⑤保持良好的营养状况及正氮平衡;⑥采用生长抑素、生长激素序贯治疗。本组发生结肠瘘1例,经放置双套管持续腹腔灌洗和负压吸引,同时采取综合治疗措施后,痊愈出院。
3 讨论
SAP除胰腺组织局部出血、坏死外,在胰腺组织的损伤过程中产生一系列炎性介质,如氧自由基、血小板活化因子、前列腺素、白细胞三烯等起着重要介导作用,这些炎性介质和血管活性物质如一氧化氮、血栓素等还导致胰腺血液循环障碍,又可通过血液循环和淋巴管途径,输送到全身,引起多脏器损害,成为急性胰腺炎的多种并发症和致死原因[7]。SAP的病情变化非常快,无论是手术或非手术治疗均不能阻断胰腺病变持续加重,部分患者病因虽然已经清除,但是病情加重仍无法控制,易出现全身并发症,死亡率高,且主要死亡原因为MODS。一旦出现并发症,会加重患者的心理负担,并使住院时间延长。因此,对本病患者除做好常规护理和并发症的预防和治疗护理外,还需重视对患者的基础护理、心理护理和健康指导。SAP患者的预后取决于病变程度及有无并发症,对并发症早期预防、早期发现、早期治疗,以及严密观察和精心护理,对提高治疗效果、降低病死率具有重要意义。
[1]刘健,魏耕富,郑康,等.49例重症急性胰腺炎的综合治疗体会[J].当代医学,2010,16(27):42-43.
[2]Gerlach H. Risk in management in patients with severe acute pancreatitis[J]. Crit Care,2004,8(6):430-432.
[3]李兆申.胰腺炎[M].北京:科学出版社,2010:85-108.
[4]Lin H,Qian Z,Liu Z,et al. Acute renal failure in severe pancreatitis: a population-based study[J]. Ups J Med Sci,2010,25(2): 225-231.
[5]申云.重症急性胰腺炎合并胰性脑病的观察及护理[J].新乡医学院学报,2010,27(3):301-303.
[6]龙跃平,王春友.重症急性胰腺炎术后胃肠道瘘的治疗[J].中国普通外科杂志,2003,12(2):94-96.
[7]陆再英,钟南山.内科学[M].7版.北京:人民卫生出版社,2010:469-478.