多平面分期手术治疗阻塞性睡眠呼吸暂停低通气综合征60例△
2011-07-31万京明刘明秋
万京明 刘明秋
目前,阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea hypopnea syndrome,OSAHS)的确切发病机制尚不明确,普遍认为与上气道狭窄和塌陷密切相关。对于合并鼻部及口咽部阻塞的OSAHS患者,采用分期手术或联合手术尚无明确标准[1],治疗策略存在一定争议。我科近几年采用分期手术,取得较好疗效,报告如下。
1 资料与方法
1.1 资料 回顾分析2008年1月~2010年1月在我科住院的60例OSAHS患者临床资料,诊断标准参照2009年OSAHS诊断和外科治疗指南[2]。术前均行耳鼻喉科常规检查及纤维喉镜检查,鼻息肉和鼻窦炎患者均行鼻窦冠状位CT检查,确认合并鼻部和口咽部阻塞[1],小下颌畸形者未列入本次研究。60例患者中,男性42例、女性18例;年龄26~62岁,平均42.8岁。术前呼吸暂停低通气指数(apnea hypopnea index,AHI)为(36.1 ±7.6)次/h,最低血氧饱和度(lowest artery oxygen saturation,LSaO2)为 0.61 ±0.12。术前诊断:轻度23例、中度32例、重度5例。合并高血压22例、高脂血症32例、糖尿病10例、冠心病5例,术前均给予相关内科治疗。5例重度OSAHS患者术前2周院外带呼吸机治疗,其中3例全身情况明显好转后手术,2例无明显好转者,术前行气管切开术。造成鼻部阻塞的鼻部疾病包括:单纯鼻中隔偏曲22例、鼻中隔偏曲合并鼻息肉10例、鼻中隔偏曲合并肥厚性鼻炎12例、鼻息肉合并慢性鼻窦炎16例。所有患者咽腔狭窄,Müller试验显示腭咽及舌咽水平阻塞;舌根肥厚采用Mallampati分级,其中Ⅱ级25例、Ⅲ级19例、Ⅳ级16例;扁桃体Ⅰ度15例、Ⅱ度38例、Ⅲ度7例。以上患者均具有鼻部、舌根及口咽部手术指征。
1.2 方法 所有患者先行鼻部相应手术,32例在基础加局部麻醉下完成,其余28例在气管插管全身麻醉下完成。鼻部手术包括鼻中隔矫正术或成形术、功能性鼻内镜手术切除鼻息肉并开放鼻窦、下鼻甲成形术或下鼻甲等离子射频消融术。单纯鼻中隔矫正或成形术22例,鼻中隔矫正及功能性鼻内镜手术10例,鼻中隔矫正及下鼻甲成形术7例,鼻中隔矫正及下鼻甲等离子射频消融术5例,功能性鼻内镜手术16例。术后3个月复查PSG及主观症状评估,疗效评定标准按照2009年OSAHS诊断和外科治疗指南[2]执行,无效者在行2期手术同时行舌根等离子射频消融及改良悬雍垂腭咽成形术(H-uvulopalatopharyngoplasty,H-UPPP)。
H-UPPP及舌根等离子射频消融采用经鼻气管插管全身麻醉,有2例重度患者采用局部麻醉下气管切开后再行气管插管全身麻醉;另有2例年轻患者不接受全身麻醉,考虑患者全身情况良好,尊重患者意见在局部麻醉下行手术治疗。先行H-UPPP:常规切除双侧扁桃体,丝线结扎严格止血后修剪多余的腭舌弓和腭咽弓黏膜,连带部分扁桃体窝内组织对位缝合腭舌弓和腭咽弓黏膜。解剖腭帆间隙,切除间隙内脂肪组织,重新塑形悬雍垂。继之同时行舌根等离子射频消融:使用牵引线将舌体牵出口外,暴露舌根,治疗区域选择在轮廓乳头后中线区,采用安泰等离子射频系统Reflex55刀头(美国)。在治疗区域内一次行4~6孔道的消融,孔道间距1.5 cm,深度约1 cm,设定主机能量为5档,每孔道持续时间10 s[2]。术后保留气管插管在麻醉恢复室监护3~6 h后,36例患者均成功拔管,6例患者因舌根肿胀及SaO2不能维持在0.90以上进入重症监护病房延迟至12~24 h拔管。
1.3 疗效评定标准 术后6个月及12个月复查多道睡眠监测(polysomnography,PSG),疗效参照2009年OSAHS诊断和外科治疗指南[2],治愈为 AHI<5 次/h,显效为AHI<20次/h且降低幅度≥50%,有效为AHI降低幅度≥50%。同时考虑主观症状程度和低氧血症的变化。
1.4 统计学处理 数据处理使用 SPSS 13.0软件。定量资料数据符合正态分布以表示,方差齐,差异比较采用重复测量的方差分析。定性资料采用χ2检验,P<0.05为差异有统计学意义。
2 结果
所有患者术后均未发生鼻中隔穿孔、开放性鼻音、严重出血及窒息等并发症。1例患者在2期H-UPPP术后第2天出现下肢静脉血栓,经抗凝治疗后恢复。
2.1 手术前后PSG检查结果比较 60例OSAHS患者术前、鼻部术后3个月、术后随访6个月及12个月PSG结果见表1。术后随访6个月、12个月AHI和LSaO2与术前及鼻部术后3个月比较,差异均有统计学意义(P值均<0.05);鼻部术后3个月与术前AHI和LSaO2之间差异有统计学意义(P<0.05);术后6个月与术后12个月AHI和LSaO2之间差异无统计学意义(P>0.05)。
表1 OSAHS患者术前、术后PSG参数比较()
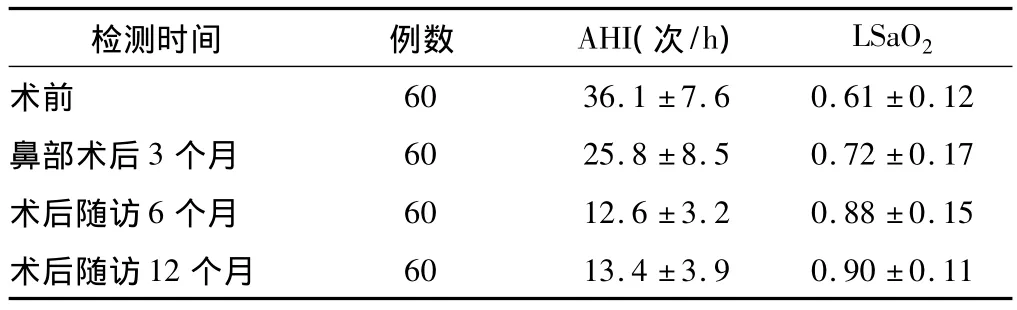
表1 OSAHS患者术前、术后PSG参数比较()
检测时间 例数 AHI(次/h) LSaO2术前60 36.1 ±7.6 0.61 ±0.12鼻部术后3 个月 60 25.8 ±8.5 0.72 ±0.17术后随访6 个月 60 12.6 ±3.2 0.88 ±0.15术后随访12个月60 13.4 ±3.9 0.90 ±0.11
2.2 手术后疗效 单纯鼻部手术、联合舌根等离子射频消融及H-UPPP均在术后6个月及12个月随访,有效率见表2。鼻部手术3个月后有效的18例OSAHS患者术后随访无复发,有效率为30%(18/60);联合手术术后6个月及12个月有效率分别为95.2%(40/42)、90.5%(38/42),与单纯鼻部手术疗效相比有效率显著提高。联合手术术后6个月与12个月疗效差异无统计学意义(χ2=0.179,P >0.05)。

表2 鼻部手术与联合手术术后疗效(n)
3 讨论
对于合并鼻部及口咽部阻塞的OSAHS患者,采用分期手术或联合手术尚无明确标准,可根据患者具体情况来决定。OSAHS患者约44%存在鼻腔狭窄因素[3-4],鼻部疾病引起鼻阻力增大,可导致张口呼吸,被动性或主动性下颌开放可使颏舌肌肌电活动减少,舌根后移使咽腔狭窄及咽部气流减少,从而使咽腔趋于闭合,上气道阻力增加。各种鼻部手术可改善和恢复鼻腔通气功能,大部分研究认为鼻部手术可使患者睡眠质量改善,但术后AHI多无明显下降。Kohler等[5]认为,鼻部手术可明显改善轻度OSAHS患者症状,而对于中重度患者无明显疗效,术后AHI无明显下降。本研究发现,鼻部手术有效的18例患者均为轻、中度OSAHS患者,且随访1年无复发,对这部分患者避免了联合手术的更大创伤,因此术前对OSAHS患者准确判断阻塞部位尤为重要。对于以鼻部阻塞为主的部分轻、中度OSAHS患者而言,单纯鼻部手术即可获得良好的远期疗效,但其手术适应证的选择缺乏客观标准,我们认为,对于合并鼻部及口咽部阻塞的OSAHS患者应先期行鼻部手术,无效者再行口咽部手术。
本研究中,对合并鼻部及口咽部阻塞的OSAHS患者行鼻部手术后的有效率不高,对无效者行2期联合手术仍是必需的,并且术后有效率显著提高。舌根等离子射频消融采用双极技术,释放出的能量使刀头和组织间的电解质形成等离子体薄层,产生足以使蛋白质变性或凝固的低热量。治疗中心区域为凝固性坏死,周围为液化性坏死,4~6周后消融组织吸收产生组织体积缩容的效果[6]。与舌根部分切除术相比,射频治疗具有手术创伤小、术后反应轻等优点,其止血作用可避免术后出血及舌根血肿等并发症。我们认为,根据患者舌根肥厚程度,治疗区域消融尽量控制在6孔道内,以减少术后肿胀及远期影响舌根、舌体活动的发生。H-UPPP完整保留悬雍垂,保留咽腔基本解剖结构,扩大了软腭成形范围,从而有效扩大咽腔及鼻咽腔,提高了H-UPPP术后疗效,并且减少术后腭咽关闭不全的发生[7]。术中止血处理采用控制性降压技术,对活动性出血均采用缝扎止血,渗血部位采用缝扎结合双极电凝,生理盐水冲洗术腔观察无明显出血后再结束手术,术后均未发生严重出血病例。
重度OSAHS患者术前应配戴持续正压通气呼吸机进行治疗,以改善全身的缺氧状态,提高手术耐受性。呼吸机治疗无效应与患者充分交流,告知气管切开的重要性和必要性,以防术后发现窒息等严重并发症。全身麻醉术后拔除气管插管时机选择尤为重要。我们采用术后保留气管插管在麻醉恢复室监护3~6 h,待患者完全清醒、肌力恢复正常、口咽部无活动性出血及SaO2维持在0.90以上后拔管,不达上述标准者均转入重症监护病房监护12~24 h后拔管,均未发生拔管后窒息。
本研究中有1例患者术后出现下肢静脉血栓,尽管发生率较低,仍须引起足够重视。大部分OSAHS患者伴有肥胖、高血压及高脂血症,这些都是下肢静脉血栓形成的高危因素,并且由于术后卧床,下肢活动减少,静脉血流缓慢及血液高凝状态,最终促使血栓形成。因此术后即应指导患者早期做下肢抬高训练,不能下床者在床上屈伸下肢做趾屈背屈运动及踝关节的环转运动。
由于OSAHS发病机制复杂,多数存在多平面阻塞,因而术前综合评估、准确定位阻塞部位尤为重要。分期手术对部分鼻部阻塞为主的轻中度OSAHS患者可获得良好的远期效果,联合手术仍是治疗多平面阻塞患者的有效方法。对于拒绝接受全身麻醉的部分患者,经解释无效,本着以人为本、满意患者的原则也可在局部麻醉下手术;但对患者配合度要求较高,且手术时间延长可能会加重口咽部肿胀。总之,个性化、综合性的治疗方案及合理选择手术适应证是提高OSAHS患者疗效的关键。
[1]胡海文,甘忠,李丽虹,等.悬雍垂腭咽成形术和鼻部手术治疗阻塞性睡眠呼吸暂停低通气综合征[J].中华耳鼻咽喉头颈外科杂志,2007,42(2):95-99.
[2]中华耳鼻咽喉头颈外科杂志编辑委员会,中华医学会耳鼻咽喉头颈外科学分会咽喉学组.阻塞性睡眠呼吸暂停低通气综合征诊断和外科治疗指南[J].中华耳鼻咽喉头颈外科杂志,2009,44(1):95-96.
[3]万京明.等离子射频联合改良悬雍垂腭咽成形术治疗阻塞性睡眠呼吸暂停低通气综合征50例[J].山东大学耳鼻喉眼学报,2008,22(4):296-298.
[4]Lofaso F,Coste A,d'Ortho MP,et al.Nasal obstruction as a risk factor for sleep apnoea syndrome[J].Eur Respir J,2000,16(4):639-643.
[5]Kohler M,Bloch K E,Stradling JR.The role of the nose in the pathogenesis of obstructive sleep apnea[J].Curr Opin Otolaryngol Head Neck Surg,2009,17(1):33-37.
[6]Stuck BA,Maurer JT,Verse T,et al.Tongue base reduction with temperature-controlled radiofrequency volumetric tissue reduction for treatment of obstructive sleep apnea syndrome[J].Acta Otolarygol,2002,122(5):531-536.
[7]韩德民,王军,叶京英,等.腭咽成形术中保留悬雍垂的意义[J].中华耳鼻咽喉科杂志,2000,35(5):215-218.
