剖宫产同时子宫肌瘤剔除的手术结局
2011-06-21赖毓冕
赖毓冕
(广州市妇女儿童医疗中心产科,广东 广州 510623)
妊娠合并子宫肌瘤发生率为0.05%~5%。随着妇女生育年龄推迟,超声诊断技术提高,妊娠合并子宫肌瘤发生率逐渐上升。剖宫产同时是否可行子宫肌瘤剔除一直存在争议。既往认为因存在难以处理的出血及术后感染的增加,剖宫产同时不宜行子宫肌瘤剔除。近年越来越多的研究认为剖宫产同时行子宫肌瘤剔除并不增加手术失血及术后感染,是安全可行的。本文总结2006年1月至2009年12月在我院剖宫产同时行子宫肌瘤剔除病例共148例,评估其手术结局。
1 资料与方法
1.1 研究对象 选取2006年1月至2009年12月在我院剖宫产同时行子宫肌瘤剔除的孕妇148例为研究对象。符合以下条件之一者为病例组,共42例:①手术中及手术后24 h内失血超过或等于500 ml;②手术中或手术后需要输血;③手术后单次或多次体温≥38℃。不符合以上条件之一的106例孕妇为对照组。
1.2 研究方法 根据病历资料记录孕妇的年龄、孕产次、分娩孕周、子宫肌瘤类型、大小、数量、部位,手术前、后血色素水平,手术失血量、输血情况、手术后发热、手术时间、手术后住院天数、手术主刀医师职称。采用病例一对照研究方法进行比较分析。
1.3 统计学方法 应用Spss For Windows 13.0统计软件,对数据进行统计学处理。计量资料结果用均数±标准差(±s)表示,数据统计采用独立样本t检验,χ2检验方法。P<0.05表示差异有统计学意义。
2 结果
2.1 两组孕妇一般情况比较 两组孕妇的年龄、孕产次、分娩孕周、最大子宫肌瘤直径、子宫肌瘤数量差异均无统计学意义,见表1。
表1 两组孕妇特点比较(±s)
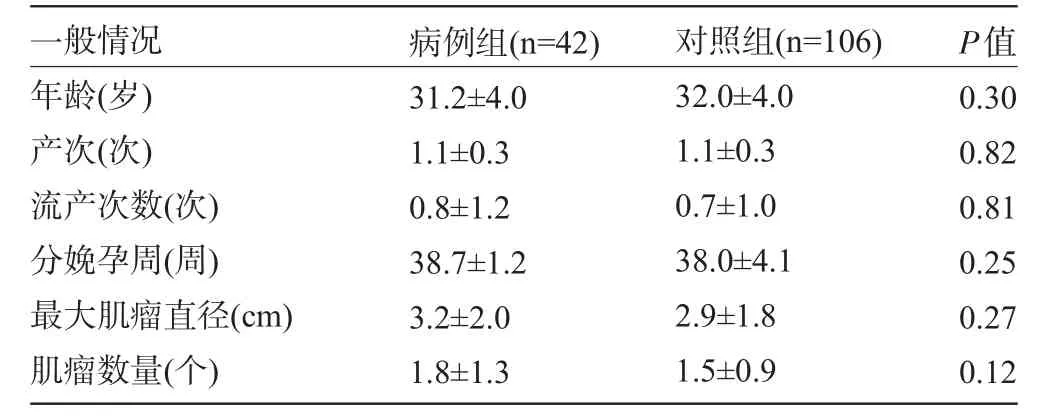
表1 两组孕妇特点比较(±s)
一般情况 病例组(n=42)对照组(n=106)P值年龄(岁)产次(次)流产次数(次)分娩孕周(周)最大肌瘤直径(cm)肌瘤数量(个)31.2±4.0 1.1±0.3 0.8±1.2 38.7±1.2 3.2±2.0 1.8±1.3 32.0±4.0 1.1±0.3 0.7±1.0 38.0±4.1 2.9±1.8 1.5±0.9 0.30 0.82 0.81 0.25 0.27 0.12
2.2 剔除子宫肌瘤特点 两组孕妇的子宫肌瘤类型、大小、部位见表2,肌壁间肌瘤、前壁肌瘤、肌瘤直径≤3 cm较常见。
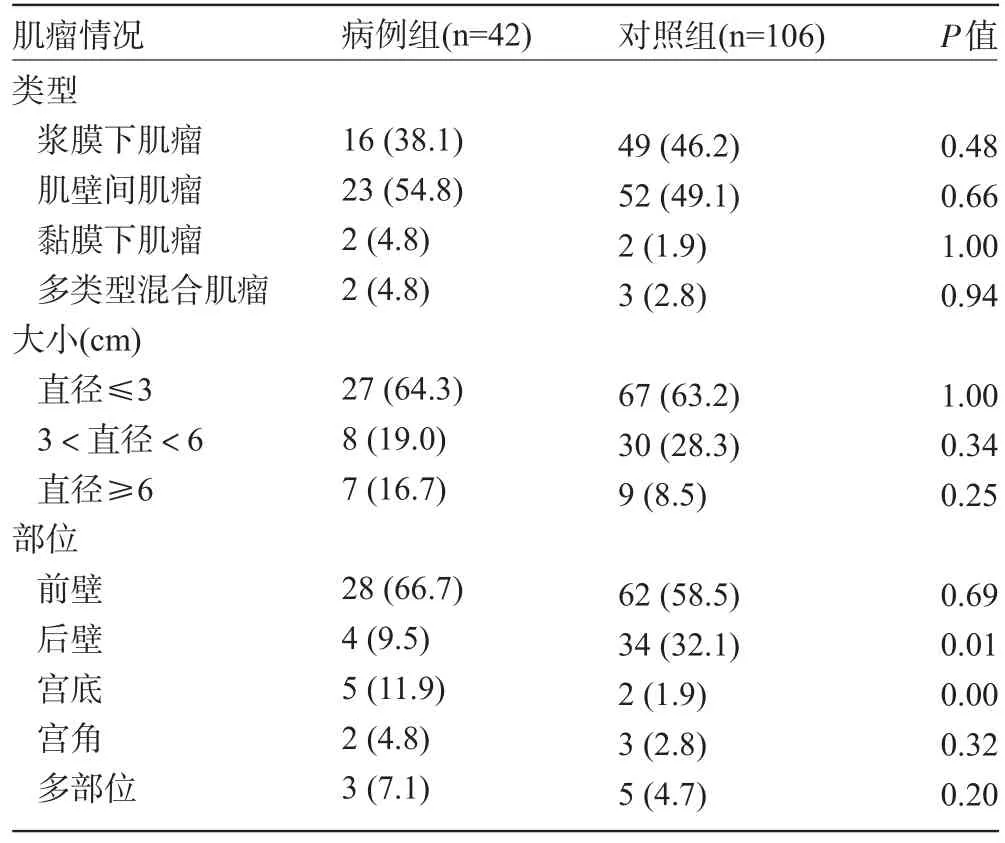
表2 两组孕妇子宫肌瘤的比较[例(%)]
2.3 孕妇手术结局 病例组孕妇失血例数、输血例数、手术后发热例数均多于对照组,手术时间亦长于对照组,见表3。病例组孕妇合并一项或以上合并症(如疤痕子宫、巨大胎、多胎妊娠、高龄、子痫前期、糖尿病、甲状腺功能亢进、前置胎盘、子宫发育异常)多于对照组孕妇(P=0.04)。两组手术主刀医师职称及住院天数差异无统计学意义(P值分别为0.14、0.56)。
表3 手术结局(±s)
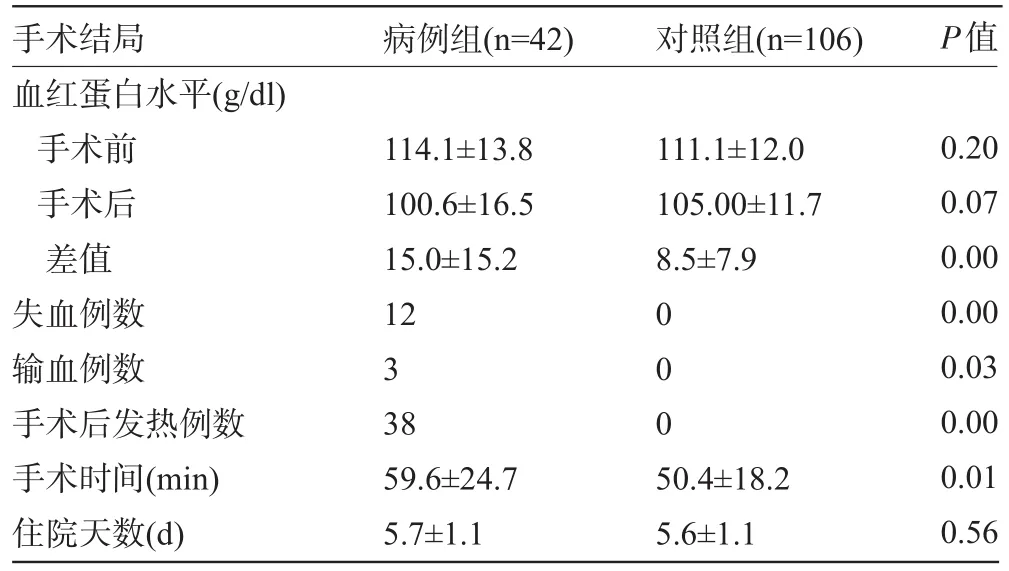
表3 手术结局(±s)
手术结局血红蛋白水平(g/dl)手术前手术后差值失血例数输血例数手术后发热例数手术时间(min)住院天数(d)病例组(n=42)对照组(n=106)P值114.1±13.8 100.6±16.5 15.0±15.2 12 3 38 59.6±24.7 5.7±1.1 111.1±12.0 105.00±11.7 8.5±7.9 000 50.4±18.2 5.6±1.1 0.20 0.07 0.00 0.00 0.03 0.00 0.01 0.56
2.4 肌瘤大小与手术失血量的关系 病例组在肌瘤直径≤3 cm及3 cm<直径<6 cm两组手术中失血量多于对照组(P值均为0.01),肌瘤直径≥6 cm时,两组手术失血量差异无统计学意义(P=0.52),见表4。
表4 肌瘤大小与手术失血量关系(±s)

表4 肌瘤大小与手术失血量关系(±s)
肌瘤大小(cm)病例组(n=42)对照组(n=106)P值直径≤3 3<直径<6直径≥6 577.4±71.0 522.5±260.0 392.1±90.90 323.0±75.3 369.5±61.3 415.0±44.6 0.01 0.01 0.52
3 讨 论
按照传统的观点,多数产科医师不建议剖宫产同时行子宫肌瘤剔除。原因有四点:(1)足月妊娠子宫高度充血,血管怒张,手术中可能造成无法控制的出血,增加输血概率,甚至子宫切除;(2)妊娠期子宫肌瘤易变性,与周围组织界限不清,剔除困难,止血不彻底,增加手术感染;(3)子宫肌瘤多为良性,产后可自行缩小,无任何临床症状;(4)剖宫产同时剔除较大肌瘤,会增加下次妊娠子宫破裂的机会[1]。近年,越来越多的学者通过实践研究,对传统观点提出挑战。他们认为剖宫产同时行子宫肌瘤剔除,可以避免子宫肌瘤对子宫缩复的影响,减少产后出血量及降低产褥感染;减少患者二次手术的机会;可以终止子宫肌瘤继续发展及恶变;而手术的失血及感染并无明显上升。故认为在谨慎选择病例的情况下由经验丰富的手术医师在剖宫产同时行子宫肌瘤剔除是安全、可行的[2-3]。
在我们总结的148例病例中,手术24 h内失血超过500 ml或手术后发热超过38℃的有42例,占总病例的28.4%。其中1例孕妇既往有剖宫产史,术中同时剔除子宫前壁一直径3 cm肌壁间肌瘤,手术中失血3 800 ml,最终行次全子宫切除。较多的失血及较高的产后发热机会说明剖宫产同时行子宫肌瘤剔除仍具有较高风险,值得我们产科医师警惕。
传统的观点认为边缘不清的肌壁间肌瘤、阔韧带内、宫角部、子宫后壁、宫颈部肌瘤,剖宫产时不宜行子宫肌瘤剔除[1]。在我们的总结中手术失血及感染与子宫肌瘤的大小、数量、类型、部位并无直接关系,这可能是由于我们的样本中这部分病例较少,术前选择病例较谨慎,故它们的差异未显示出来。增加剖宫产同时行子宫肌瘤剔除手术失血和感染的最直接相关因素是手术前是否存在其他合并症(如疤痕子宫、高龄、妊娠期糖尿病、子痫前期、甲状腺功能亢进、前置胎盘、巨大胎、多胎妊娠、子宫发育异常),若存在以上一项或以上合并症,手术失血和感染机率明显上升。故建议有其他合并症的孕妇,剖宫产是否同时行子宫肌瘤剔除需要更加谨慎选择,以不剔除为好。在两组病例中手术主刀医师职师未显示差异,可能与手术前适应证掌握较充分,多由技术水平高、经验丰富的医师操作有关。
尽管越来越多的研究认为剖宫产同时行子宫肌瘤剔除是安全、可行的,但仍具有较高的失血和感染风险,手术最好由经验丰富的医师执行。对于手术前有其他合并症的病例更须谨慎考虑,最好不同时行子宫肌瘤剔除为宜。
[1]Mukhopadhaya N,de Silva C,Manyonda IT.Conventional myomectomy[J].Best Pract Res Clin Obstet Gynaecol,2008,22(4):677-705
[2]李润先,阳茂春.剖宫产同时行子宫肌瘤剔除术75例临床体会[J].重庆医学,2010,39(03):378-380.
[3]Ma PC,Juan YC,Wang ID,et al.A huge leiomyoma subjected to a myomectomy during a cesarean section[J].Taiwan J Obstet Gynecol,2010,49(2):220-222.
