累及神经系统手足口病患儿临床特征及危重症危险因素分析
2010-01-23高媛媛杨思达陶建平郑可鲁林海生钟发展孙广超龚四堂
高媛媛 杨思达 陶建平 邓 力 郑可鲁 林海生 魏 谋 钟发展 孙广超 龚四堂
手足口病多发生于婴幼儿,多数为轻症,预后较好;但少数患儿可并发中枢神经系统损害,引起神经源性肺水肿和急性迟缓性麻痹等,病情进展迅速,病死率较高[1~3]。
手足口病并发神经系统损害依据卫生部《手足口病诊疗指南》(2008年版)(简称《指南》,http://www.gov.cn/gzdt/2008-12/12/content_1176057.htm)可定义为重症病例,是向危重症进展的主要阶段。《指南》指出具有以下特征有可能在短期内发展为危重症病例:①持续高热不退;②精神差、呕吐,肢体肌阵挛、肢体无力、抽搐;③呼吸、心率增快;④出冷汗、末梢循环不良;⑤血压升高或降低;⑥外周血WBC计数明显增高;⑦血糖升高。但临床实践中发现,《指南》对于某些危重症患儿的临床特征描述不够细化,临床医生需要具有扎实的神经系统专业和危重症专业的丰富临床经验,才能有效掌握和准确判断病情,因此进一步诠释和丰富《指南》中的相关症状、体征、实验室指标和影像学表现对那些在儿科不细分专业的医生而言有重要意义。同时,鉴于重症手足口病具有进展快、病情凶险和涉及多系统功能损害特点,不仅需要不同专业、不同层次的医务人员对病情进行早期识别和判断,而且还需要多个专业联合救治,通过对相关危险因素的具体化,有助于广大医务人员理解和掌握儿童重症手足口病危险级别,早期识别重症病例,做到早发现、早救治。本研究收集依据《指南》诊断的重症和危重症手足口病患儿的临床资料,以期尽可能量化和丰富重症和危重症手足口病的诊断标准。
1 方法
1.1 手足口病诊断标准 依据《指南》的诊断标准。重症病例:出现神经系统受累、呼吸及循环功能障碍等表现,实验室检查可有外周血WBC增高、脑脊液异常和血糖增高,EEG、脑脊髓MRI、胸部X线和超声心动图检查可有异常。神经系统受累表现:精神差、嗜睡、易惊;头痛、呕吐;肢体肌阵挛、眼球震颤、共济失调、眼球运动障碍;无力或急性弛缓性麻痹;惊厥。查体可见脑膜刺激征、腱反射减弱或消失,危重症病例可表现为昏迷、脑水肿和脑疝。患儿出现:①呼吸浅促、困难;②面色苍白、出冷汗、心率增快或减慢(与发热程度不相称)、末梢循环不良,两者之一者收住ICU 。
1.2 纳入标准 同时满足以下3条者被纳入:①2008年5~12月在广州市儿童医院住院治疗的患儿;②符合手足口病的诊断;③明确有中枢神经系统受累表现。
1.3 排除标准 查阅病史有以下任意一项者不纳入分析:①病史资料不完整者;②既往有运动、精神发育较同龄儿落后者;③有先天性心脏病或肺发育不良者;④有慢性基础性疾病者,如肾病综合征、血小板减少或免疫系统疾病等,需长期服用糖皮质激素者。
1.4 观察指标定义 ①高热(腋温):≥39℃,中热:~38.9℃,低热:<38℃;②心率增快:安静状态下HR达到窦性心动过速的标准,<1岁>140 ·min-1,~6岁>120·min-1,>6岁>100·min-1;心率减慢:<1岁<100·min-1,~6岁<80·min-1,>6岁<60·min-1;③血压升高:收缩压>(年龄×2)+100 mmHg(1 mmHg=0.133 kPa);血压降低:收缩压<(年龄×2)+60 mmHg;④呼吸频率增快:安静状态下超过同年龄段正常呼吸频率(新生儿40·min-1,婴幼儿30·min-1,儿童20·min-1);⑤典型皮疹为手、足、口伴或不伴其他部位的皮疹。
由于本研究为回顾性收集临床资料,所观察指标的采集时间以病例记录的实际情况为标准,神经系统症状为患儿起病1周内的相关记录;神经、呼吸和循环系统表现为患儿入院72 h内病情最危重的4~6 h的数据。实验室指标和影像学资料为患儿病程的第3~7天的数据。
1.5 资料提取 ①一般情况:年龄和性别等;②临床表现:发热、皮疹,神经、呼吸及循环系统临床表现等;③辅助检查:外周血WBC计数、血糖、心肌酶谱、脑脊液、影像学及病原学检查等;④治疗及转归。
1.6 分组 患儿入院3 d内按病情分为重症组(符合《指南》重症病例的定义)和危重症组(符合《指南》收住ICU指征的患儿)。
1.7 危险因素分析 对发热、皮疹,神经、循环及呼吸系统表现,实验室和影像学检查等指标先行单因素分析;对有统计学意义的变量再行Logistic回归分析,探讨重症患儿进展为危重症的危险因素。
2 结果
2.1 一般情况 研究期间收治符合《指南》入院条件的手足口病患儿168例,其中143例为重症或危重症手足口病患儿,1/143例因有免疫系统疾病被排除,余142例纳入分析。男88例,女54例,发病年龄4个月至11岁,其中<3岁110例,~5岁23例,>5岁9例。
脑炎型89例,脑膜脑炎型15例,脑膜炎型7例,脑干脑炎型19例,脑脊髓炎型12例。舌咽和迷走神经麻痹9例,三叉神经麻痹6例,动眼神经麻痹5例,面神经麻痹5例,外展神经麻痹2例。
重症组75例(52.8%),其中男45例、女30例,年龄(30.4±19.2)个月;危重症组67例(47.2%),其中男43例、女24例,年龄(25.8±16.8)个月。两组年龄和性别构成比差异无统计学意义(P分别为0.609和0.152)。
2.2 症状和体征
2.2.1 发热 141/142例患儿有发热,热程1~17 d,平均(5.68±3.19) d;其中高热82例(58.2%),中热44例(31.2%),低热15例(10.6%)。两组高热发生率、平均热程和热程>72 h的发生率差异无统计学意义(表1)。
2.2.2 皮疹 142例患儿均有皮疹表现,皮疹为椭圆形或圆形的斑丘疹或疱疹,皮疹周围有炎性红晕,疱疹内液体较少;口腔黏膜呈疱疹或小溃疡。危重症组4例患儿有反复出现的风团样皮疹。皮疹分布:典型皮疹88例(62.0%),非典型皮疹54例(38.0%)。两组典型皮疹发生率差异无统计学意义(表1)。
表1 危重症组与重症组高热及皮疹比较(n)
Tab 1 Comparison in fever and rash between intensive care group and severe illness group(n)

GroupHighfeverFeverduration(x±s)Feverduration>72hTypicalrashIntensivecare(n=67)346.1±3.54938Severeillness(n=75)486.0±3.35250χ2ort2.5480.2040.2491.487P0.1100.8390.6180.223
2.2.3 神经系统 142例患儿神经系统症状:肢体震颤107例(75.4%),精神差93例(65.5%),烦躁86例(60.6%)、惊跳(全身肢体突发式颤抖,类似受惊吓样动作)78例(54.9%)、呕吐73例(51.4%)、肢体无力26例(18.3%)、抽搐15例(10.6%)、脑神经受累14例(9.9%)、眼球运动异常(游动或上翻)12例(8.5%)、嗜睡10例(7.0%)、头痛10例(7.0%)、肢体瘫痪6例(4.2%)。142例患儿神经系统体征:双膝反射活跃或亢进79例(55.6%)、颈抵抗20例(14.1%)、肌张力增高20例(14.1%)、双膝反射减弱10例(7.0%)、肌张力降低9例(6.3%)、强迫头位2例(1.4%)。危重症组颈抵抗、肌张力增高或降低、抽搐、肢体无力和眼球运动异常(游动或上翻)的发生率显著高于重症组(表2)。
表2 危重症组与重症组神经系统表现比较(n)
Tab 2 Comparison in neurological feature between intensive care group and severe illness group(n)

NeurologicalfeatureIntensivecare(n=67)Severeillness(n=75)χ2ortPCervicalrigidity17313.359<0.001Doublekneereflexweakness550.0340.853Doublekneereflexhyperactivity41381.5890.207Hypermyotonia17313.359<0.001Hypomyotonia816.7070.010Llimbtremor47601.8490.174Fatigue43500.0970.756Restlessness43430.6940.405Irritation32462.6330.105Vomiting30432.2340.135Convulsion15018.774<0.001Limbweakness1794.2310.040Somnolence550.0340.853Headache550.0340.853Eyemovementabnormality934.0700.044
2.2.4 循环和呼吸系统 循环系统表现:心率增快35例(24.6%)、CRT 3~5 s 34例(23.9%)、CRT>5 s 19例(13.4%)、血压升高21例(14.8%)、心率减慢3例(2.1%)。呼吸系统表现:呼吸浅快31例(21.8%)、呼吸节律不规则29例(20.4%)、肺出血9例(6.3%)。危重症组心率增快、血压升高、CRT 3~5 s或>5 s、呼吸浅快和呼吸节律不规则的发生率均显著高于重症组(表3)。
表3 危重症组与重症组循环及呼吸系统表现比较(n)
Tab 3 Comparison of clinical manifestations of circulatory and respiratory systems between intensive care group and severe illness group(n)
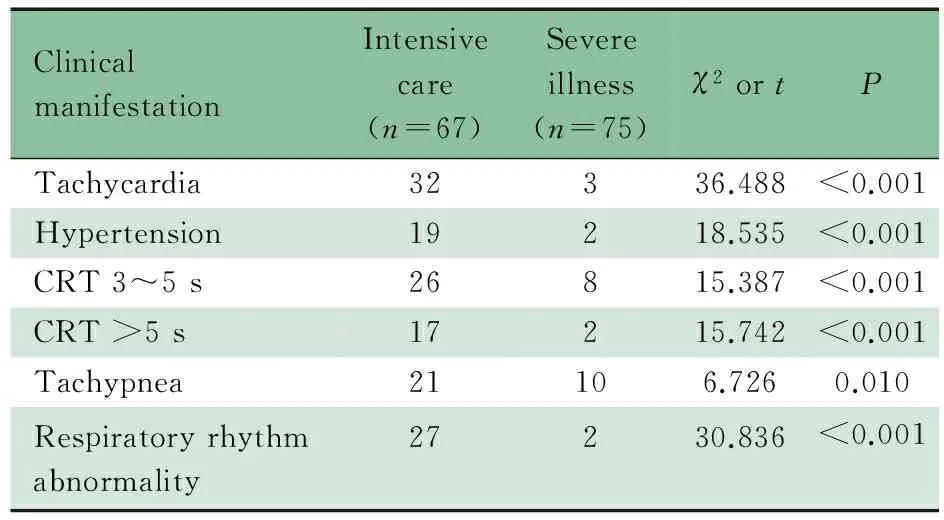
ClinicalmanifestationIntensivecare(n=67)Severeillness(n=75)χ2ortPTachycardia32336.488<0.001Hypertension19218.535<0.001CRT3~5s26815.387<0.001CRT>5s17215.742<0.001Tachypnea21106.7260.010Respiratoryrhythmabnormality27230.836<0.001
2.3 实验室检查 ①外周血WBC 1.8~24.0×109·L-1,平均(11.6±4.9)×109·L-1;WBC>12×109·L-155例(38.7%);N 0.1~0.9,平均(0.6±0.2)。②血糖:正常51例(35.9%)、>6 mmol·L-190例(63.4%)、>9 mmol·L-114例(9.9%)、<2.02 mmol·L-11例(0.7%)。③心肌酶谱:肌酸激酶同工酶(CK-MB)升高(35~121 U·L-1)16例(11.3%),其中升高1倍以上5例(3.5%)。④53例于病程4~10 d行腰椎穿刺检查,压力升高4例,脑脊液外观均无色透明,WBC 0~110×106·L-1,升高13例;糖2.60~6.97(4.02±0.90) mmol·L-1,降低1例;蛋白0.09~1.34(0.38±0.26) g·L-1,升高14例;氯化物115.0~138.9(123.20±5.22) mmol·L-1,升高19例。
外周血WBC>12×109·L-1和血糖>6 mmol·L-1的发生率危重症组与重症组差异无统计学意义(30/67例vs25/75例,χ2=1.953,P=0.162;45/67例vs45/75例,χ2=0.783,P=0.376),仅CK-MB升高发生率危重症组显著高于重症组(16/67例vs0/75例,χ2=20.185,P=0.000)。
2.4 病原学检查 142例患儿均采集粪便和咽拭子进行病毒学检查,其中53例脑脊液标本进行病毒学检查。采用肠道病毒通用引物RT-PCR法检测,17例为阳性。
2.5 影像学检查 ①胸部X线片:肺纹理增粗20例(14.1%);肺部渗出性病变36例(25.4%),其中10例为肺部感染表现、22例为肺水肿、9例为肺出血,5例同时有肺水肿和肺出血。危重症组肺部渗出性病变发生率显著高于重症组(31/67例vs5/75例,χ2=29.326,P=0.000)。②85/142例行经颅多谱勒脑血流监测,轻度异常13例,颅高压征象4例,轻度脑水肿3例。③22/142例行头颅CT检查,左外侧裂池蛛网膜囊肿、双基底节钙化1例,双额叶少许高密度灶1例,右颞、顶亚急性硬膜下出血1例,左颞叶脑沟稍加深1例。21/142例行头颅MRI检查,先天性第5、6脑室1例,脑干(中脑、桥脑及延髓交界处或延髓区)见多发小斑片状异常信号影3例,均呈T1WI稍低或等信号、T2WI高信号,右侧顶叶脑膜强化稍明显1例。
2.6 电生理检查 ①142例均行ECG检查,其中P-R间期延长3例,P-R间期缩短1例,左室高电压5例,T波切迹6例,P-R间期延长并左室高电压和Ⅰ度房室传导阻滞1例,左室高电压并期前收缩1例,室上性心动过速、同期超声心动图提示左室稍扩张、左室收缩功能下降2例;②71/142例行EEG检查,背景活动稍慢7例、弥漫性中高幅θ波或δ波活动12例;③82/142例行脑干诱发电位(BAEP)检查,刺激阈值升至50~90 dB 7例,Ⅲ波或Ⅴ波潜伏期延长,或波幅低平、分化不良14例,Ⅴ波未分化2例。
2.7 危重症患儿危险因素分析 将两组差异有统计学意义的变量行多因素Logistic回归分析,结果显示:心率增快、CRT>5 s、颈抵抗和肺部渗出性病变是重症患儿进展为危重症的危险因素(表4)。
2.8 治疗 常规治疗:①IVIG 1 g·kg-1·d-1,总量为2 g·kg-1;②甲泼尼龙10~30 mg·kg-1·d-1,冲击治疗3~5 d;③物理降温或退热药物降温。危重症:除常规治疗外,予适当镇静,加强护理,计24 h液体出入量等;在扩容的基础上予东莨菪碱改善微循环;予甘露醇,必要时与白蛋白、呋塞米和3%氯化钠合用脱水;予米力农等改善心功能;严密监测生命体征和动脉血气分析结果,必要时予机械通气。

表4 手足口病重症患儿进展为危重症危险因素的Logistic回归分析
43/142例行气管插管机械通气,其中喉梗阻(由咽喉部肌肉麻痹所致)1例、中枢性呼吸衰竭27例、肺水肿2例、肺出血9例、顽固性休克液体复苏效果不佳17例。呼吸机参数设置参照文献[4]。

3 讨论
本组142例患儿中,<3岁110例(77.5%);高热82例(57.7%),热程>72 h有101例(71.1%);非典型皮疹54例(38.0%),发生率均较高,但危重症组与重症组的差异无统计学意义,提示年龄<3岁、高热、热程>72 h和皮疹分布不能反映重症手足口病患儿进展为危重症的趋向,故不建议作为危重症的观察指标。本组4例持续高热不退患儿均死亡,认为持续高热不退作为一种非常态发热,应予以特殊关注,也是《指南》中所述重症病例的特征之一。142例患儿外周血WBC>12×109·L-155例(38.7%);血糖>6 mmol·L-190例(63.4%),提示外周血WBC增高和血糖升高可能患儿短期内病情进展的参考指标。神经系统症状以肢体震颤(75.4%)发生率最高,依次为精神差(65.5%)、烦躁(60.6%)、惊跳(54.9%)和呕吐(51.4%);神经系统体征以膝反射异常的发生率(62.7%)最高。提示上述神经系统症状和体征对于早期识别神经系统受累有重要意义。CK-MB升高16/142例(11.3%),抽搐15/142例(10.6%),发生率虽不高,但均出现在危重症组中,提示临床应对这两个指标予以重视,病情有可能进展为危重症。
危重症组颈抵抗、肢体无力、肌张力异常(增高或减低)、眼球运动异常(游动或上翻)、心率增快、血压升高、CRT 3~5 s或>5 s、呼吸浅快以及呼吸节律不规则的发生率显著高于重症组;危重症组36/67例胸部X线片示有肺部渗出性病变,发生率显著高于重症组。提示重症患儿如出现上述表现,有较大的可能进展为危重症,临床应予以注意。多因素Logistic回归分析显示,心率增快、CRT>5 s、颈抵抗及肺部渗出性病变是重症进展为危重症的高危因素。
多数学者认为在手足口病患儿中,肢体震颤是由脑干损伤引起,大多由EV71感染所致[4]。Lin等[5]认为EV71可通过神经通路侵犯中枢神经系统,在感染的2~5 d通过血液或脑神经,如面神经或下咽神经入侵中枢神经系统。经影像学和尸体解剖证实,EV71感染的手足口病患儿,几乎均有脑干脑炎,而未发现心肌炎改变[6~8],并结合肺水肿发生过程中出现的自主神经功能紊乱的表现,提示肺水肿、肺出血和心肺功能衰竭为神经源性[9~12],但确切发病机制目前尚不清楚。也有研究认为,外周血WBC和血糖升高是自主神经系统功能失调的表现之一[13],因此血糖和外周血WBC升高及急性松弛性瘫痪共同构成了神经源性肺水肿的高危因素[6]。本组病例中,肢体震颤、烦躁、肢体无力、呼吸节律不规则、脑神经受累、心率增快、血压升高、CRT 3~5 s、外周血WBC升高及血糖升高的发生率均较高。部分病例存在脑干受损的临床表现以及脑干受损所引起的自主神经功能紊乱,提示肺水肿、肺出血以及顽固性休克为神经源性。危重症组4例患儿反复出现的风团样皮疹可能也是自主神经系统功能紊乱引起的。
对照《指南》的诊断标准及处理流程,结合本组病例临床特点和相关危险因素分析,认为对于重症手足口病患儿具备以下基本危险因素:①肢体震颤、精神差、烦躁、惊跳、呕吐、头痛及膝反射异常等神经系统表现;②年龄<3岁; ③高热或热程> 72 h;④皮疹不典型;⑤外周血WBC>12×109·L-1;⑥血糖升高。其中以神经系统表现尤为重要,提示为脑炎或脑膜炎阶段,应入住普通隔离病房治疗,观察病情变化。
具备以下危重症危险因素:①肌张力异常(增高或减低)、肢体无力、眼球运动异常(游动或上翻)及抽搐等神经系统表现;②血压升高;③CRT 3~5 s;④呼吸浅快、呼吸节律不规则。提示为脑干脑炎阶段,建议收住ICU,早期干预治疗,严密观察病情变化。
具备以下危重症高危因素:①心率增快;②CRT>5 s;③颈抵抗(由脑神经受累引起);④肺部渗出性病变。提示为植物神经功能损害(神经源性)阶段,宜直接收住ICU救治。
本研究的不足之处和局限性:①因早期对重症手足口病认识不足,对神经系统受累病例的临床表现观察不够详尽、认识不够充分,如早期认为颈抵抗是脑膜刺激征的表现,随着时间和经验的累积发现可能与脑神经受累引起颈部肌肉活动异常有关,且颈抵抗的程度与病情严重程度相关,故后期症状特别明显者改称为强迫头位,使得早期病例资料的完整性有所欠缺;②除BAEP对脑干损伤的检出率较高且对定位诊断有帮助外,床旁EEG监测结果缺乏特异性,头颅、脊髓MRI检查阳性率较低,其原因可能与检查时间点的选择,及仪器限制无法行床边动态监测等有关,使得神经电生理及影像学检查资料不充足,也有部分病例入院时间<7 d,致使部分临床资料不完整;③本研究为单中心回顾性资料,缺乏前瞻性设计,样本量不大,所得结论具有一定的局限性,尚有待于多中心、大样本的研究进一步证实。
[1]Gilbert GL, Dickson KE, Waters MJ, et al. Outbreak of enterovirus 71 infection in Victoria, Australia,with a high incidence of neurologic involvement.Pediatr Infect Dis J, 1988, 7(7): 484-488
[2]McMinn P, Stratov I, Nagarajan L, et al. Neurological manifestations of enterovirus 71 infection in children during an out break of hand ,foot ,and mouth disease in Western Australia. Clin Infect Dis, 2001, 32(2): 236-242
[3]Li JL(李俊玲),Li D,Wang YQ,et al.Clinical analysis on hand-food-mouth disease with neurological symptoms: a report of 133 cases.Chinese Pediatric Emergency Medicine(中国小儿急救医学),2009,16(2):169-171
[4]Zhu QR(朱启镕),Huang LM,Yang SD, et al. Clinical staging and managing strategy of hand-foot-mouth disease. Chin J Evid Based Pedaitr(中国循证儿科杂志), 2009, 4(3): 241-248
[5]Lin TY, Chang LY, Hsia SH, et al. The 1998 enterovirus 71 out break in Taiwan: Pathogenesis and management. Clin Infect Dis, 2002, 34(12): 52-57
[6]Chang LY, Lin TY, Hsu KH, et al. Clinical features and risk factors of pulmonary edema after enterovirus-71-related hand, foot, and mouth disease. Lancet, 1999, 354(9191): 1682-1686
[7]Fu YC, Chi CS, Chiu YT, et al. Cardiac complication of ent-erovirus type 71 infection. Arch Dis Child, 2004, 89(4): 368-373
[8]Hsueh C, Jung SM, Shih SR, et al. Acute encephalomyelitis during an outbreak of enterovirus type 71 infection in Taiwan:report of an autopsy case with pathologic, immunofluorescence, and molecular studies. Mod Pathol, 2000, 13(11): 1200-1205
[9]Nolan MA, Craig ME, Lahra MM, et al. Survival after pulmonaryedema due to enterovirus 71 encephalitis. Neurology, 2003, 60(10): 1651-1656
[10]Maron MB, Holcomb PH, Dawson CA, et al. Edema development and recovery in neurogenic pulmonary edema . J Appl Physiol, 1994, 77(3): 1155-1163
[11]Wu JM, Wang JN, Tsai YC, et al. Cardiopulmonary manifestations of fulminant enterovirus 71 infection. Pediatrics, 2002, 109(2): 126-131
[12]Wang SM,Lei HY, Huang MC. et al. Therapeutic efficacy of milrinone in the management of enterovirus 71-induced pulmonary edema. Pediatr Pulmonol, 2005, 39(3): 219 -223
[13]Wang ZL(王中林). 肠道病毒71感染的研究进展. Foreign Medical Sciences(Section of Pediatrics)(国外医学儿科学分册), 2001, 28(6): 311-313
