基本医疗保险基金和公共卫生服务资金协同视角下的重点慢性病治疗保障机制优化研究
2024-10-29陈昕阳陈烨丁锦希
摘 要 国家已明确提出要统筹基本医疗保险基金和公共卫生服务资金使用,实现公共卫生服务和医疗服务有效衔接,这对于提高我国慢性病治疗率和控制率、促进社会稳定具有重要意义。本文聚焦我国重点慢性病患者的待遇保障,梳理总结当前3种基本医疗保险基金和公共卫生服务资金协同保障模式,厘清协同保障治疗病种的特点和各协同保障模式的共性,分析存在的问题。建议在国家层面明确重点慢性病病种遴选标准并建立协同保障治疗的重点慢性病病种目录,同时通过灵活调整基本医疗保险报销比例和建立公共卫生服务资金长效筹资机制来提高协同保障机制的可持续性。
关键词 慢性病 协同保障 待遇保障
中图分类号:R197.1 文献标志码:C 文章编号:1006-1533(2024)17-0009-06
引用本文 陈昕阳, 陈烨, 丁锦希. 基本医疗保险基金和公共卫生服务资金协同视角下的重点慢性病治疗保障机制优化研究[J]. 上海医药, 2024, 45(17): 9-14; 39.
Optimization of important chronic diseases treatment protection mechanism from the perspective of basic medical insurance and public health services coordination
CHEN Xinyang, CHEN Ye, DING Jinxi
(China Pharmaceutical University, Nanjing 211198, China)
ABSTRACT At present, the national lec52a5522e923b61d6f83de41c3dcfc6370743e17243dfa0a83d0c16e53eb3a6cvel has clearly proposed to “Coordinate the use of national basic medical insurance and public health funds, and realize the effective connection between public health services and medical services”, which is of great significance for improving the treatment rate and control rate of chronic diseases in China and promoting social stability. Focusing on the treatment and protection of important chronic diseases in China, we summarize the current three mainstream collaborative protection modes, clarifies the characteristics of collaborative protection diseases and the commonalities between the protection modes, and raise targeted questions, and suggest that the selection criteria of diseases should be clarified at the national level and a catalogue of core diseases should be formed to coordinate the protection of diseases. At the same time, the pressure on public health expenditure should be reduced by flexibly adjusting the reimbursement ratio of basic medical insurance and establishing a long-term financing mechanism.
KEY WORDS chronic disease; collaborative protection; reimbursement benefits
随着人口老龄化,我国慢性病的发病率不断增高[1],这不仅严重影响人民群众的健康水平和生活质量[2],而且会使患者医疗费用支出增加、收入降低、其他消费能力下降,进而可能引发患者家庭灾难性医疗支出[3],给患者家庭带来较为沉重甚至沉重的经济负担。
慢性病病程较长、进展缓慢,以门诊治疗为主[4]。随着国家医保谈判工作的规范化、制度化,许多具有高临床价值的慢性病治疗用创新药已纳入国家基本医保目录,但药品售价通常仍较高。由于我国门诊慢特病的报销封顶线多为6 000元以下[5],基本医疗保险保障下的患者用药可负担性较差,慢性病患者家庭的灾难性医疗支出风险明显偏高[6],易使患者家庭陷入因病致贫、因病返贫的境地。
2020年2月,中共中央、国务院印发了《关于深化医疗保障制度改革的意见》[7],明确提出要统筹医疗保障基金和公共卫生服务资金使用,实现公共卫生服务和医疗服务有效衔接。2021年9月,国务院办公厅又印发了《“十四五”全民医疗保障规划》[8],同样提出要统筹使用医疗保障基金和公共卫生服务资金。因此,探索将公共卫生服务资金后移以与基本医疗保险基金协同用于慢性病患者待遇保障,对减少慢性病患者家庭灾难性医疗支出风险,防止患者家庭因病致贫、因病返贫具有重要的现实意义。
本文聚焦我国正在探索的基本医疗保险基金和公共卫生服务资金协同保障治疗的重点慢性病,梳理当前3种主流协同保障模式,厘清协同保障病种的特点和协同保障模式的共性,分析存在的问题,为促进我国基本医疗保险基金和公共卫生服务资金协同保障机制建设、优化我国重点慢性病患者待遇保障提供参考。
1 协同保障模式探索
目前,我国慢性病患者诊疗及用药费用较高,导致患者就医负担较重,部分患者及家庭可能因病致贫。为加强对基本医疗保险保障后患者自付费用的保障,减轻患者就医负担,我国部分地区已开始统筹使用基本医疗保险基金和公共卫生服务资金,以协同用于慢性病患者待遇保障的探索。
我们对不同地区正在探索的基本医疗保险基金和公共卫生服务资金协同保障治疗的慢性病情况进行了梳理,发现从具体协同保障方式看,主要可分为按费用、按药品和按人群协同保障3种模式(表1)。

1.1 按费用协同保障
由于慢性病病程长,部分患者终身患病,故慢性病患者总生命年的诊断、检验和治疗费用通常高昂。在基本医疗保险门诊待遇下,慢性病患者仍面临家庭灾难性医疗支出风险。为减轻慢性病患者的就医负担,目前我国已有多个地区针对严重精神障碍、高血压、2型糖尿病、脑卒中、高脂血症等重点慢性病患者治疗进行了按费用协同保障模式的探索。
按费用协同保障是指基于基本医疗保险报销政策将疾病治疗费用分段,先由基本医疗保险基金对患者就医产生的所有符合基本医疗保险报销政策范围内的费用进行报销,随后再由公共卫生服务资金对患者的自付费用进行兜底。这是当前我国的主流协同保障模式。
在上海,2020年7月,针对登记在册的精神障碍患者,上海市卫生健康、公安、医保、财政4部门联合发布了《上海市社区严重精神障碍患者使用长效治疗药物工作方案》,对于使用基本医保目录内抗精神病注射及口服长效药物(棕榈酸帕利哌酮注射液、癸氟奋乃静注射液、癸酸氟哌啶醇注射液、五氟利多片等)且符合保障条件的患者,财政将对经基本医疗保险报销后的患者自付部分进行兜底。
从报销范围看,上海市明确规定符合抗精神病长效药物治疗的严重精神障碍患者,其接受医学评估的费用(包括挂号费、相关体检和化验费用等)和后续诊疗的费用(包括挂号费、相关体检和化验费用、抗精神病长效药物费用和缓解不良反应的药物费用等)均纳入公共卫生服务资金报销范围。
从支付方式看,严重精神障碍患者使用抗精神病长效药物治疗的费用在经基本医疗保险报销后,患者自付部分将由公共卫生服务资金兜底。上海市使用抗精神病长效药物治疗的费用报销实施“一站式服务”,即在经上海市基本医疗保险和大病保险报销后,患者自付部分先由区精神卫生中心垫付,随后由区精神卫生中心汇总并报送区卫生健康委员会和区财政局,区财政局再根据经费使用情况和年度预算,按年度及时将相关经费足额划拨至区精神卫生中心。
1.2 按药品协同保障
由于许多疗效显著优于传统治疗药物但费用高的创新药进入了基本医保目录,部分使用传统治疗药物无法满足治疗需求的慢性病患者在改用创新药后,医疗负担明显加重。为减轻慢性病患者的用药负担、提高用药可及性,部分地区针对耐药结核病、严重精神障碍等重点慢性病患者治疗进行了按药品协同保障模式的探索。
按药品协同保障是指对疾病治疗药物进行分类,由公共卫生服务资金出资并通过政府采购的方式采购原本由基本医疗保险保障的部分慢性病治疗药物,然后免费提供给相关患者使用;对于公共卫生服务保障范围外的治疗药物,由基本医疗保险进行保障。
例如,与非耐药结核病相比,耐药结核病的治疗周期更长,治疗费用昂贵[9],其中利福平耐药结核病的治疗费用高达20万元[10],患者在基本医疗保险保障下的用药负担仍较重。为加强耐药结核病防治、减轻患者用药负担,江苏省疾病预防控制中心组织采购了耐药结核病标准治疗方案(表2)[11]中除左氧氟沙星(或莫西沙星)外的其余4种耐药结核病治疗药物贝达喹啉、利奈唑胺、氯法齐明和环丝氨酸,免费提供给耐药结核病患者使用。
从支付方式看,江苏省疾病预防控制中心采购的4种耐药结核病治疗药物将免费提供给耐药结核病患者使用。至于标准治疗方案中的左氧氟沙星(或莫西沙星)或由于对标准治疗方案中的药物过敏、产生耐药性等原因而需进行个体化用药且不属于公共卫生服务资金支付范围的药物,江苏省将它们纳入门诊慢性病治疗基本医疗保险报销范围,从而形成了公共卫生服务资金和基本医疗保险基金协同保障体系。

1.3 按人群协同保障
按人群协同保障是指将患者人群按收入状态分类,由公共卫生服务资金对贫困的患者人群进行补助。这种协同保障模式并非对患者疾病治疗产生的医疗费用进行报销,而是直接通过给予低收入患者人群财政补助的方式来对当前患者疾病的多层次医疗保障进行有效的衔接或补充。
对于低收入患者人群,当前我国已形成“基本医疗保险-大病保险-商业健康保险-医疗救助”的多层次医疗保障体系。按人群协同保障的对象是经多层次医疗保障后仍因自付费用较高而导致的支出型贫困患者和低保对象、特困人员等收入型贫困患者,其不仅能对经多层次医疗保障后的患者自付费用进行托底,还可用于改善低收入患者的生活水平,对改善患者的贫困程度有一定意义。
例如,为解决农村患乳腺癌、宫颈癌(以下简称两癌)贫困妇女的治疗难题,自2011年5月起,财政部通过中央彩票公益金支持全国妇联开展农村贫困母亲两癌救助工作。2021年11月,财政部又与全国妇联联合制定了《中央专项彩票公益金支持低收入妇女“两癌”救助项目管理办法》,将救助对象扩展至低收入妇女,对认定的保障对象直接给予财政补助。除低保对象、特困人员等收入型贫困患者外,经多层次医疗保障后自付费用仍较大且导致基本生活出现严重困难的两癌患者,也可由财政一次性给予10 000元的补助。
2 协同保障模式分析
2.1 协同保障治疗的病种
2.1.1 病种类别
我国当前正在探索的公共卫生服务资金和基本医疗保险基金协同保障治疗的病种主要为国家基本公共卫生服务项目内包含的4种慢性病,以及未包含在国家基本公共卫生服务项目内的部分重点慢性病,如恶性肿瘤、心血管疾病和神经系统疾病(表3)。

2.1.2 病种特点
经对我国各地区正在探索的公共卫生服务资金和基本医疗保险基金协同保障治疗的重点慢性病进行分析,发现这些疾病有以下3大共性:
一是疾病多为严重疾病。在当前协同保障治疗的重点慢性病中,大部分若不及时进行有效诊治,将导致病情复发或进展,并引发并发症,死亡率增高。例如,宫颈癌是三大妇科肿瘤之一,全世界每年有32万多人因宫颈癌死亡,其中85%发生在发展中国家[12]。我国宫颈癌发病率高达15.6/10万,2019年因宫颈癌死亡人数超过5万人[13]。此外,对于ⅠA2~ⅡA1期的早期宫颈癌,临床上推荐采用根治性子宫切除术治疗,患者将无法保留生育功能,这会对患者的身心健康造成巨大损害。
二是疾病的药物治疗效果好,但药品费用高。例如,对于服药依从性较差的精神分裂症患者,使用抗精神病长效药物能够提高疾病的控制率。目前,我国基本医保目录已纳入多种抗精神病长效药物针剂。由于第一代长效药物针剂无法进行个体化剂量调整且有较为明显的锥体外系不良反应[14],故第二代长效药物针剂的临床适用性更好。但第二代长效药物针剂治疗的费用较高,均超过1.5万元/年(表4)。
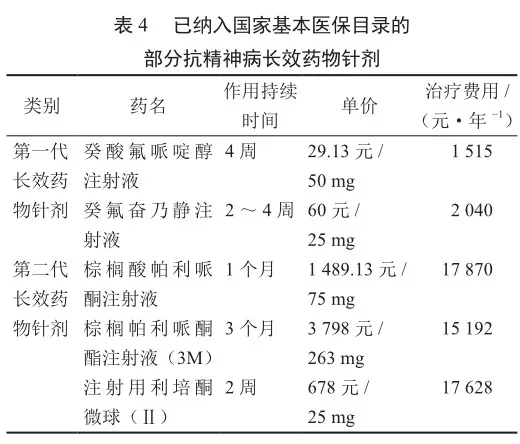
三是患者经济困难或有一定的社会危害性。一方面,部分重点慢性病患者中文化水平较低、经济收入较差的人员占比较高,这类患者在慢性病长期治疗过程中易因病致贫、因病返贫。例如,结核病患者中的低收入人员占比较高。一项辽宁省统计调查显示,在2012—2016年新发结核病患者中,农民占比高达42.3%,家政、家务和待业人员占比为31.2%[15]。又如,在严重精神障碍患者中,农民占比高达37.3%,处于无业或失业状态的人员占比为65.2%[16]。因此,部分重点慢性病患者中的低收入人员占比较大,患者总体支付能力较弱,需要公共卫生服务资金后移以与基本医疗保险基金协同保障患者的治疗。
另一方面,疾病症状可saymRT/JQYPC5asmB6zBVHox+FITew/FI0iFv1z03Hk=能导致患者用药依从性降低,由此使得疾病进展,患者表现出有一定的社会危害性。例如,严重精神障碍患者由于社会功能损害,缺乏自我认知,故多服药依从性差,严重影响疾病的药物治疗效果和预后。研究显示,约有10%的严重精神障碍患者发生过肇事肇祸行为[17];疾病未得到有效控制的严重精神障碍患者的社会危害性较大。
2.1.3 存在问题
虽然目前已有部分地区对一些重点慢性病治疗给予了公共卫生服务资金和基本医疗保险基金的协同保障,但不同地区探索的协同保障治疗的病种有较大差异,且我国大部分地区尚未统筹使用公共卫生服务资金和基本医疗保险基金。究其原因,可能与我国还未建立统一的协同保障治疗的病种目录有关。
由于没有统一的协同保障治疗的病种目录,致使出现了不同地区间重点慢性病患者待遇保障的公平性问题。例如,对于两癌救助项目,因为是全国性的救助项目,所以全国患有两癌且符合条件的低收入妇女均可得到平等的财政补助。但对于耐药结核病治疗,由于现仅有少数地区给予了公共卫生服务资金和基本医疗保险基金的协同保障,故大部分地区的耐药结核病患者因仅能享受基本医疗保险的保障而须面对高额的自付费用。医疗资源分配和公共卫生服务资金投入的差异,导致不同地区慢性病治疗费用报销政策的不一致,欠发达地区患者的医疗待遇可能较差,存在公平性问题。
2.2 协同保障治疗的模式
2.2.1 不同模式的共性
虽然3种协同保障模式在保障范围上有一定区别,但从支付方式看,3种协同保障模式均以基本医疗保险为主导,同时通过公共卫生服务(财政)资金进行兜底。
在按费用协同保障模式中,患者的医疗费用大部分由基本医疗保险报销,自付部分再由公共卫生服务资金进行兜底。在按药品协同保障模式中,公共卫生服务资金仅出资采购部分治疗药物,基本医疗保险则负担患者挂号费、检查费、护理费、材料费和其他药品费用等,基本医疗保险仍是保障主体。在按人群协同保障模式中,低收入患者的大部分医疗费用经基本医疗保险、大病保险保障后,还有医疗补助进行再保障,公共卫生服务(财政)资金补助只用于对低收入患者疾病治疗的兜底保障。
2.2.2 存在问题
当前部分重点慢性病的基本医疗保险门诊待遇保障水平较低,若以后公共卫生服务资金向后衔接对患者的自付费用进行兜底,则较高的慢性病治疗兜底费用可能会对公共卫生服务(财政)资金的平稳运行产生较大的压力。
安徽省合肥市自2021年4月起将精神障碍纳入基本医疗保险门诊慢特病病种目录管理,患者待遇保障发生相应变化(表5)。这样,若严重精神障碍患者使用抗精神病长效药物治疗,根据表4可计算得到患者须自付的费用(表6)。
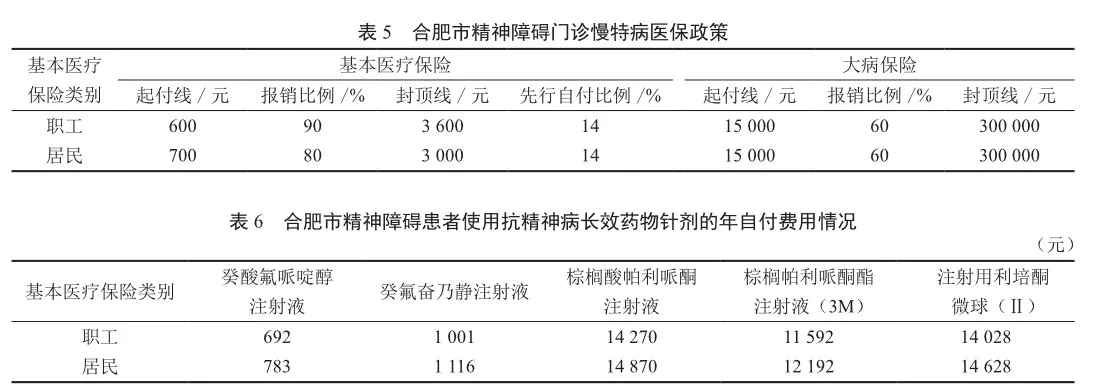
经测算,经基本医疗保险报销后,合肥市精神障碍患者使用第二代抗精神病长效药物针剂治疗的年自付费用超过1万元。由于大病保险的起付线较高,为1.5万元,若公共卫生服务资金未后移用于协同保障精神障碍患者治疗,则患者的自付费用较高。但在基本医疗保险报销水平不足的情况下,公共卫生服务资金后移用于精神障碍患者的待遇保障,那么公共卫生服务资金需对患者的1万余元自付费用进行兜底,这违背了协同保障以基本医疗保险为主导、公共卫生服务资金兜底的模式共性,会大大增加公共卫生服务资金的支出负担。
此外,当前正在探索某些重点慢性病治疗协同保障地区的财政资金投入机制并未固化,致使公共卫生服务资金来源不稳定。以我国某省抗精神病长效药物针剂使用管理项目为例,该项目资金并不是来源于长期稳定的财政拨付,而是依赖于临时性的资金调配,资金主要来自疾病预防控制管理部门的资金支持,通过其他项目的结余资金进行调配,资金来源并不稳定,且金额也不一定,2022和2023年的项目经费均达近3 000万元,而2024年仅约为680万元。不稳定的资金来源将对协同保障的持续性和扩展性造成影响。
3 有关建议
3.1 国家出台协同保障治疗的核心病种清单
针对当前大部分地区尚未进行重点慢性病治疗协同保障,而正在探索协同保障地区间的病种差异又较大等问题,我们建议国家出台协同保障治疗的核心病种清单,各地区可在此清单基础上对地域性高发疾病予以增补。
建立协同保障治疗的核心病种清单的关键机制在于遴选标准和目录形成。
在遴选标准方面,我们建议基于需予协同保障治疗的病种共性,从疾病严重性、疾病负担性、患者贫困性和社会危害性4大维度着手,形成遴选标准(表7)。
在目录形成方面,经对浙江、山东等13个省区市协同保障治疗的病种(表8)进行统计,建议以在较多地区获得协同保障治疗的乳腺癌、宫颈癌、白血病、高血压、先天性心脏病、糖尿病,以及严重精神障碍和耐药结核病为核心病种,形成国家层面的公共卫生服务资金和基本医疗保险基金协同保障治疗的核心病种目录。

3.2 形成以基本医疗保险为主导、公共卫生服务资金兜底的重点慢性病治疗协同保障模式
为强化以基本医疗保险为主导、公共卫生服务资金兜底的重点慢性病治疗协同保障模式,提高基本医疗保险基金与公共卫生服务资金协同使用的可持续性,我们建议一方面可灵活调整基本医疗保险报销政策,另一方面应建立公共卫生服务(财政)资金长效筹资机制。
在调整基本医疗保险报销政策方面,可将协同保障治疗的病种纳入门诊慢特病管理,或将治疗药物费用纳入单行支付范围,同时通过进一步调低基本医疗保险起付线、提高报销比例和封顶线来提高患者的待遇保障,以减少公共卫生服务资金兜底的负担。例如,云南省昆明市在实施协同保障精神分裂症患者使用第二代抗精神病长效药物针剂治疗前,虽然精神分裂症已纳入门诊慢特病管理,但基本医疗保险的起付线为1 200元,报销比例为60%~85%。为减轻协同保障后公共卫生服务资金的支出压力,昆明市取消了精神分裂症门诊慢特病起付线,并将报销比例统一提高至90%[18]。基本医疗保险报销政策调整后,公共卫生服务资金兜底的年费用由此前近4 300元/人降低到约1 700元/人,有效减轻了公共卫生服务资金的支出压力并提高了精神分裂症治疗协同保障的可持续性。

在建立公共卫生服务资金长效筹资机制方面,对于基本公共卫生服务项目内的重点慢性病,可将治疗环节的协同保障纳入基本公共卫生服务项目的具体服务内容中,使基本公共卫生服务资金用于重点慢性病治疗协同保障制度化、合规化。对于基本公共卫生服务项目外的重点慢性病,可通过建设民生工程以获得稳定、充足的财政补助。
参考文献
[1] 王宗凡. 促进慢性病保障和管理[J]. 中国社会保障, 2019(7): 84.
[2] 符晓, 陈馨仪, 王安石, 等. 慢性病门诊保障的国际经验及启示[J]. 卫生经济研究, 2020, 37(6): 46-48.
[3] 于新亮, 申宇鹏, 熊先军. 慢病致贫与多层次医疗保障研究[J]. 保险研究, 2019(12): 81-97.
[4] 喻月慧, 贺敬芯, 许博. 我国老年慢性病患者门诊服务利用情况、影响因素及城乡差异分析[J]. 医学与社会, 2024, 37(4): 23-29.
[5] 朱玄, 陈莉莉, 吴晶. 我国门诊慢性病保障制度实施现状分析[J]. 中国医疗保险, 2023(1): 45-50.
[6] 张楚, 王怡欢. 慢性病与灾难性卫生支出风险研究——基于2018年CHARLS数据[J].中国卫生政策研究, 2021, 14(4): 42-48.
[7] 中共中央 国务院关于深化医疗保障制度改革的意见[EB/OL]. (2020-03-05) [2024-05-05]. https://www.gov.cn/ zhengce/2020-03/05/content_5487407.htm.
[8] 国务院办公厅关于印发“十四五”全民医疗保障规划的通知[EB/OL]. (2021-09-29) [2024-05-05]. https://www.gov. cn/zhengce/content/2021-09/29/content_5639967.htm.
[9] 王泊宁, 阮云洲, 竺丽梅, 等. 2016—2022年江苏、浙江、上海三省份耐药结核病防治工作效果的监测分析[J]. 疾病监测, 2023, 38(11): 1307-1312.
[10] 刘宇红, 高孟秋, 张立杰, 等. 我国肺结核患者诊疗费用需求测算研究[J]. 中国防痨杂志, 2023, 45(12): 1134-1140.
[11] 中华医学会结核病学分会. 中国耐多药和利福平耐药结核病治疗专家共识(2019年版)[J]. 中华结核和呼吸杂志, 2019, 42(10): 733-749.
[12] 张军. 宫颈癌治疗的现状及问题:从临床指南到真实世界研究[J]. 中国全科医学, 2022, 25(3): 259-263.
[13] World Health Organization. Cervical cancer China 2021 country profile [EB/OL]. (2021-11-17) [2024-07-04]. https:// cdn.who.int/media/docs/default-source/country-profiles/ cervical-cancer/cervical-cancer-chn-2021-country-profile-en. pdf?sfvrsn=4066090b_35&download=true.
[14] 中华医学会精神医学分会精神分裂症协作组. 抗精神病药长效针剂在精神分裂症治疗中的作用[J]. 中华精神科杂志, 2020, 53(3): 163-170.
[15] 毛宁, 钟威, 丁红芳, 等. 辽宁省2012—2016年结核病患者职业分布[J]. 中国热带医学, 2018, 18(6): 592-594; 602.
[16] 胡晓龙, 陈婷婷, 梁哲, 等. 嘉定区社区严重精神障碍患者就业现状及影响因素分析[J]. 精神医学杂志, 2020, 33(1): 54-57.
[17] 李世明, 崔凤伟, 冯为, 等. 社区严重精神障碍患者肇事肇祸情况及影响因素分析[J]. 中国慢性病预防与控制, 2020, 28(11): 811-815.
[18] 云南省精神病医院. 关于申请政府长效针剂免费医疗的若干问题[EB/OL]. (2021-07-05) [2024-07-19]. https://www. ynjs.com.cn/mobile/tongzhigonggao/detail/1872.html.
