宫颈提拉缝合术在修复子宫疤痕憩室的应用疗效及对患者预后的影响
2024-05-14曾凤蓉
曾凤蓉
深圳市宝安区妇幼保健院产科,广东 深圳 518100
剖宫产是针对胎位不正、胎儿窘迫等分娩异常产妇的产科手术,可以有效提升母婴存活率,但也可能导致并发症,比如子宫疤痕憩室[1]。如果剖宫产术后,由于某种原因切口愈合不良,产生凹陷的解剖学缺陷,就会形成憩室。子宫疤痕憩室不仅会导致经期延长,还会造成宫腔感染,甚至引发不孕[2]。随着计划生育政策的放开,我国越来越多有剖宫产手术史的孕妇再次妊娠,子宫疤痕憩室发生率有所上升,引发关注。子宫疤痕憩室患者再次妊娠后不但发生子宫破裂、产后出血等并发症的风险明显上升,而且再次剖宫产手术时会面临术中缺陷处理及切口缝合问题[3]。临床实践发现该类产妇剖宫产术后极易发生切口缝合困难或前次切口缺陷修补困难等问题,所以选择良好的缝合术式十分重要。
以往子宫疤痕憩室修复时多采用传统的间断或8 字缝合修补缺陷,对于深大憩室、局部炎症、组织糟脆难以有效缝合,缺陷修补困难;不仅止血效果不好,还存在较大的术后复发风险[4]。宫颈提拉缝合术是近年新兴的缝合术式,可以通过提拉颈管黏膜和子宫下段肌层达到有效缝合和快速止血的目的[5]。对于子宫疤痕憩室,利用该术式可以有效地修补缺陷。本研究旨在探讨该缝合术在子宫疤痕憩室修复中应用的效果及对预后的影响,现将结果报告如下。
1 资料与方法
1.1 一般资料
选取2021 年1 月—2022 年12 月深圳市宝安区妇幼保健院收治的108 例子宫疤痕憩室再妊娠患者,将其分为对照组和观察组,每组各54 例。两组患者一般资料具有可比性(P>0.05),见表1。
表1 两组患者一般资料情况(±s)
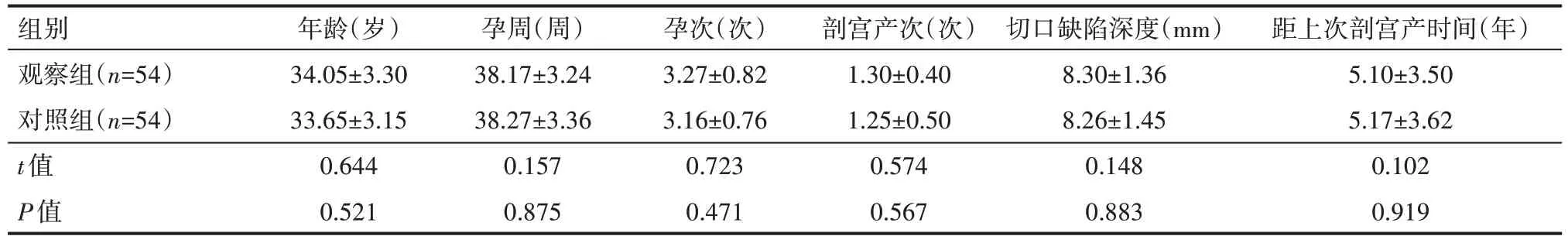
表1 两组患者一般资料情况(±s)
组别观察组(n=54)对照组(n=54)t值P值年龄(岁)34.05±3.30 33.65±3.15 0.644 0.521孕周(周)38.17±3.24 38.27±3.36 0.157 0.875孕次(次)3.27±0.82 3.16±0.76 0.723 0.471剖宫产次(次)1.30±0.40 1.25±0.50 0.574 0.567切口缺陷深度(mm)8.30±1.36 8.26±1.45 0.148 0.883距上次剖宫产时间(年)5.10±3.50 5.17±3.62 0.102 0.919
1.2 入选标准
1.2.1 纳入标准 阴道超声等检查确诊为子宫疤痕憩室;妊娠足月(≥37周);有剖宫产手术史;无胎膜早破,无规律宫缩;知晓并自愿参与研究。
1.2.2 排除标准 患者临床资料齐全,合并精神类疾病或无法正常沟通,存在严重器质性或功能性疾病,合并其他产科及严重内外科合并症,治疗依从性较差。本研究经医院医学伦理委员会批准。
1.3 方法
1.3.1 术前评估及准备 术前先行腹部产科B 超、心电图等常规检查,根据患者实际情况制定手术方案,做好术前准备,进行术前健康宣教等。
1.3.2 手术方式 两组患者均在剖宫产术中行子宫疤痕憩室修复。(1)进行腰硬联合麻醉,建立静脉通路;麻醉成功后指导患者取平卧仰卧位,常规消毒铺巾;根据前次切口状况选择合适的切口切除原手术疤痕,打开腹腔;观察子宫是否与周围组织粘连,如果有则松解盆腔内粘连,常规推离膀胱与子宫下段附着处。(2)按照胎先露高低,在原子宫前壁下段疤痕处或原疤痕上方0.5~1.0 cm 处做切口,并将切口扩大到11.0 cm 左右;做好切口周围保护后,将羊膜刺破并吸走羊水,快速娩出胎儿;延迟1 min 以上进行断脐,并将新生儿交给台下处理;子宫切口的左右顶端,切口上、下缘中间分别用四把组织钳钳夹,胎儿娩出后在子宫肌层注射20单位的缩宫素,待子宫收缩后自然娩出胎盘,并擦拭宫腔。
1.3.3 缝合方式 (1)对照组患者采用传统常规缝合:采用1-0 可吸收缝线间断或8 字缝合子宫下段憩室缺陷,尽量缩小缺陷面积。(2)观察组患者采用宫颈提拉缝合术。仔细检查子宫憩室下缘,快速用组织钳钳夹宫颈内口质韧部分,根据缺陷部位高低,将切口下缘呈“袖口”状翻起,用1-0可吸收缝线从憩室左侧顶端开始,可穿透浆膜层,采用连续腔内潜行方式缝合子宫憩室。间断加固完全缝合封闭憩室缺陷。(3)憩室修补完成后,再逐一双层缝合子宫切口、腹膜层、肌层、筋膜层和皮肤等,完成手术。
1.3.4 术后观察 术后24 h 两组患者均予以预防性抗生素,行常规促宫缩治疗。术后密切观察24~48 h,注意阴道流血量,如果出血量超过100 mL/h及时进行床旁子宫按摩,静脉泵入缩宫素及肌注卡贝缩宫素或麦角新碱,如仍未控制出血,则肌注欣母沛。
1.4 评价指标
1.4.1 围术期指标 围手术期间记录两组患者的相关指标,包括手术时间、术中出血量、住院时间等。
1.4.2 血清炎症指标 手术前和手术后3 d分别抽取两组患者3 mL空腹静脉血,并采用酶联免疫吸附试验测定其血清白介素-2(IL-2)、白介素-6(IL-6)、肿瘤坏死因子-α(TNF-α)水平。血清炎症指标检测严格按照试剂盒说明书步骤进行。
1.4.3 术后并发症 记录两组患者的术后并发症,包括感染、恶露不净、产褥病等。
1.4.4 术后月经恢复情况 记录两组患者术后首次月经情况,包括月经来潮时间、月经量、持续时间等。
1.4.5 临床疗效 术后3 个月两组患者均行阴道彩超并据此评估其临床疗效。其中子宫切口处无液性暗区,月经恢复正常为治愈;子宫切口处可见液性暗区,但深度范围不超过3 mm,经期不超过较正常时长2 d 为好转;子宫切口处液性暗区深度范围较治疗无明显变化,经期无明显改善为无效。治疗有效率=治愈率+好转率。
1.4.6 术后复发情况 术后随访6 个月,记录两组患者的术后复发情况。术后患者经期异常,阴道彩超检查显示:瘢痕液性暗区再现或其深度范围再扩大为复发。
1.5 统计学方法
采用SPSS 21.0 软件进行统计分析。计量资料以均数±标准差(±s)表示,组间比较采用t检验。计数资料以例数和百分比(%)表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者围术期情况
观察组患者术中及术后出血量均少于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组患者围术期情况(±s)
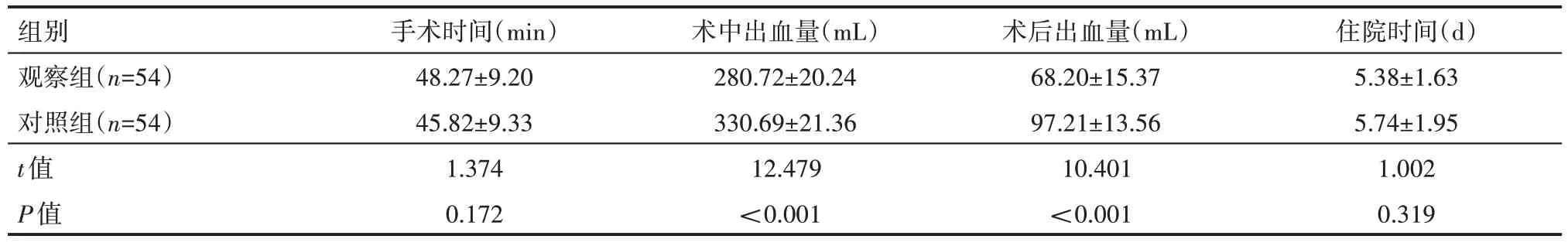
表2 两组患者围术期情况(±s)
组别观察组(n=54)对照组(n=54)t值P值手术时间(min)48.27±9.20 45.82±9.33 1.374 0.172术中出血量(mL)280.72±20.24 330.69±21.36 12.479<0.001术后出血量(mL)68.20±15.37 97.21±13.56 10.401<0.001住院时间(d)5.38±1.63 5.74±1.95 1.002 0.319
2.2 两组患者术前、术后3 d血清炎症情况
手术前,两组患者血清IL-2、IL-6、TNF-α 水平,差异无统计学意义(P>0.05);术后3 d 两组患者上述指标均低于手术前,且观察组低于对照组,差异有统计学意义(P<0.05),见表3。
表3 两组患者手术前术后3 d血清炎症情况(±s) μg/L
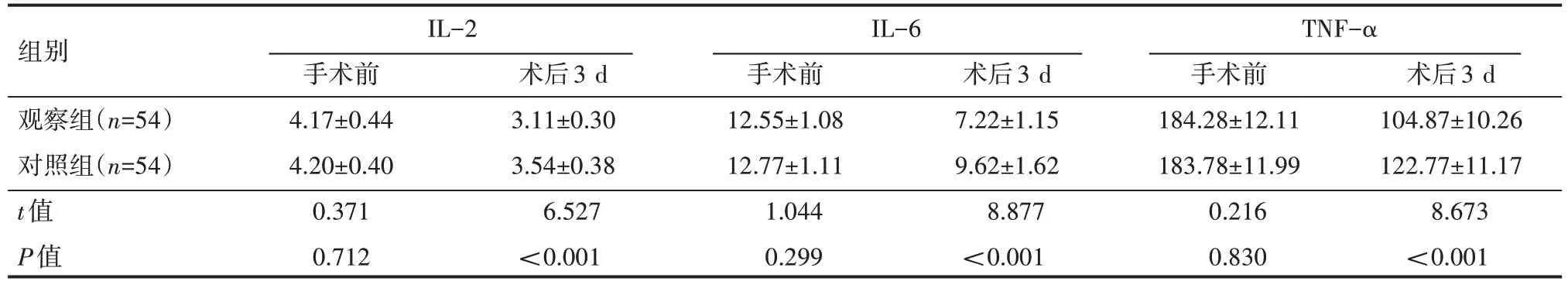
表3 两组患者手术前术后3 d血清炎症情况(±s) μg/L
组别观察组(n=54)对照组(n=54)t值P值IL-2 IL-6手术前4.17±0.44 4.20±0.40 0.371 0.712术后3 d 3.11±0.30 3.54±0.38 6.527<0.001手术前12.55±1.08 12.77±1.11 1.044 0.299术后3 d 7.22±1.15 9.62±1.62 8.877<0.001 TNF-α手术前184.28±12.11 183.78±11.99 0.216 0.830术后3 d 104.87±10.26 122.77±11.17 8.673<0.001
2.3 两组患者术后并发症发生情况
观察组患者术后并发症发生率低于对照组,差异有统计学意义(P<0.05),见表4。
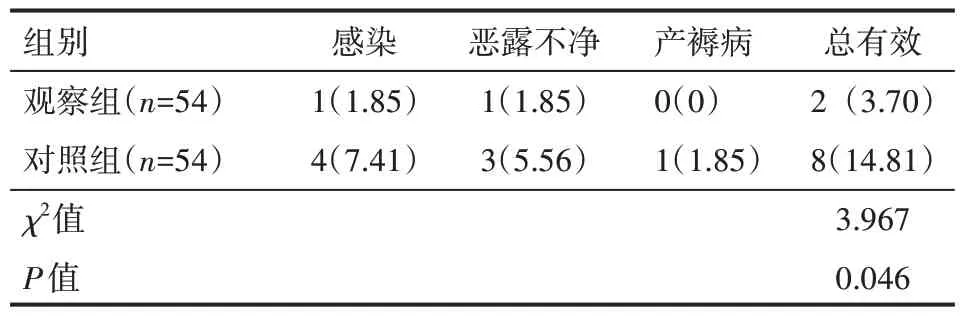
表4 两组患者术后并发症发生情况 例(%)
2.4 两组患者术后月经恢复情况
观察组患者术后月经来潮时间早于对照组、月经量多于对照组、月经持续时间长于对照组,差异有统计学意义(P<0.05),见表5。
表5 两组患者术后月经恢复情况(±s)
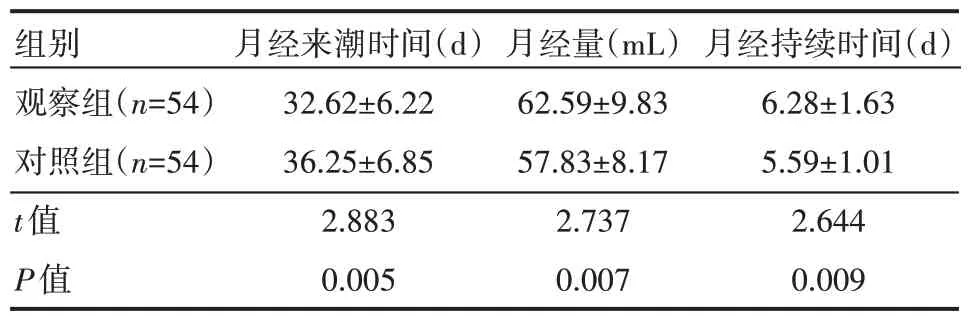
表5 两组患者术后月经恢复情况(±s)
组别观察组(n=54)对照组(n=54)t值P值月经来潮时间(d)32.62±6.22 36.25±6.85 2.883 0.005月经量(mL)62.59±9.83 57.83±8.17 2.737 0.007月经持续时间(d)6.28±1.63 5.59±1.01 2.644 0.009
2.5 两组患者临床疗效情况
观察组患者治疗有效率高于对照组,差异有统计学意义(P<0.05),见表6。
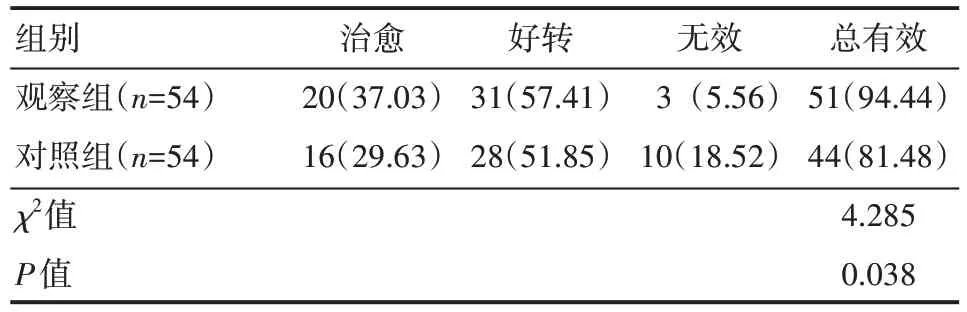
表6 两组患者临床疗效情况 例(%)
2.6 两组患者复发情况
随访6 个月,观察组复发率为3.70%低于对照组的复发率为14.81%,差异有统计学意义(χ2=3.967,P=0.046)。
3 讨论
近年,由于剖宫产技术的不断成熟,其临床应用率越来越高,导致子宫疤痕憩室的发生率不断上升[6]。子宫疤痕憩室属于临床常见的剖宫产远期并发症的一种,主要表现为阴道不规则出血、月经淋漓不尽等,甚至会影响患者受孕[7-8]。该类患者如果再次怀孕会出现子宫疤痕妊娠,不仅会影响母体健康,还不利于胎儿的生长发育,严重者还可能导致生产大出血危及母婴健康[9-11]。但随着我国计划生育政策的放开,有生育需求的子宫疤痕憩室患者越来越多,而且大部分子宫疤痕憩室患者再次分娩时仍需要剖宫产。但相比普通剖宫产孕产妇,子宫疤痕憩室患者再次剖宫产时会面临更多问题。因为子宫疤痕憩室的存在会导致子宫肌层存在不同程度的不连续,而且疤痕的止血收缩能力下降,会影响子宫的收缩,增加产后出血风险,此外再次手术还可能造成子宫切口愈合不良[12-13]。所以在该类患者剖宫产术中同时进行疤痕憩室修复非常重要。子宫疤痕憩室修复可以改善患者子宫环境,缓解疤痕憩室引发的临床症状[14]。以往子宫疤痕憩室修补术多采用操作简便的间断或8 字缝合,虽然可以节省手术时间,但止血效果不理想,且术后易出现复发情况,所以需要选择更优的缝合方式[15]。宫颈提拉式缝合术能够在直视下进行缝合,对机体的损伤更小,可以减少并发症风险和止血失败率;而且该术式可以通过向上牵拉将正常宫颈组织覆盖在创面上进行缝合,止血效果更好[16]。因止血效果好,宫颈提拉式缝合术被越来越多地用于前置胎盘剖宫产术中,并收到了较好的治疗效果[17]。但目前关于该缝合术在修复子宫疤痕憩室中的应用研究较少,为此本研究进行了对照研究。
本研究结果显示,与对照组相比,观察组术中及术后出血量更少,提示宫颈提拉式缝合术在修复子宫疤痕憩室中的应用可以减少围术期出血量。温渝[18]的研究显示,在再次剖宫产术中修补子宫疤痕缺陷中应用子宫下段提拉式缝合术简单实用,止血效果好,术后恢复快,与本研究结果相似。机体免疫应答过程离不开炎症细胞因子的参与,当创伤或感染发生时机体应激反应被激活,巨噬细胞会释放TNF-α 等细胞因子,而Th1 分泌的IL-2 和Th2 分泌的IL-6等炎症因子水平也会的升高,感染越重其分泌量就越多[19]。本研究结果显示,与手术前相比,两组患者术后3 d 的血清IL-2、IL-6、TNF-α 水平下降,且观察组下降幅度大于对照组,提示在修复子宫疤痕憩室修复时采用宫颈提拉缝合术可以改善患者子宫环境,减轻炎症反应。本研究结果还显示,观察组患者术后并发症发生率相较对照组降低,提示宫颈提拉缝合术在修复子宫疤痕憩室中的应用可以降低术后并发症。分析其原因可能是宫颈提拉缝合术的止血效果更高,可以减少术中出血量,降低术后炎症反应,进而避免并发症的发生。而且,本研究结果显示,相较对照组,观察组患者术后月经来潮时间、月经量、持续时间更优,提示在修复子宫疤痕憩室修复时采用宫颈提拉缝合术可以促进患者术后月经恢复。此外,有研究[20]显示,缝合技术会影响剖宫产愈合率,良好的缝合方式会促进患者术后恢复。而本研究结果显示,观察组患者治疗有效率相较对照组有所提高,提示宫颈提拉缝合术可以提高子宫疤痕憩室修复疗效。同时,本研究术后对两组患者进行为期6 个月的随访,观察组患者术后复发率相较对照组降低,提示在修复子宫疤痕憩室修复时采用宫颈提拉缝合术可以降低复发率。分析原因可能是宫颈提拉缝合术对宫颈解剖结构损伤较小,可以有效保全子宫,更有利于患者术后恢复,术后复发风险更小。
虽然本研究在一定程度上证实了宫颈提拉缝合术在修复子宫疤痕憩室的应用疗效,但也存在不足。比如本次研究纳入的样本数较少,结果可能存在误差,需进一步加大样本进行研究。而且本次的随访时间较短,只观察了短期预后效果,而子宫疤痕憩室一般要在剖宫产后2~3 年才会发病,所以后期可以增加随访时间,继续进行研究。
综上所述,宫颈提拉缝合术在剖宫产术中修复子宫疤痕憩室的应用可以减少围术期出血量及术后并发症,改善术后月经情况,提升临床疗效,降低复发率。
