术前多沙唑嗪准备时长对嗜铬细胞瘤和副神经节瘤患者术中血流动力学的影响
2024-04-26景晓利张富军
景晓利 陶 磊 张富军
嗜铬细胞瘤(phaeochromocytoma,PCC)和副神经节瘤(paraganglioma,PGL)是一种罕见的神经内分泌肿瘤,两者合称为 PPGL,手术是治疗该疾病最有效的方法,但术中麻醉存在一定风险。甲磺酸多沙唑嗪控释片(简称多沙唑嗪)是一种选择性α1-受体阻滞剂,常用于PCC和PGL患者术前准备,以预防PPGL围手术期并发症的发生,包括术中高血压、心动过速和血流动力学不稳定等[1-4]。但近年来,部分研究[5-6]指出,术前使用α1-受体阻滞剂对PPGL患者术中血流动力学稳定及术后早期预后并无显著影响。具有上海交通大学医学院附属瑞金医院(简称瑞金医院)特色的“理想麻醉状态和精确麻醉管理”理念在PPGL的临床麻醉管理中取得了显著成效[7]。然而,在该精确麻醉管理模式下,术前多沙唑嗪准备时长对PPGL患者术中血流动力学指标是否存在影响尚不知晓。本研究通过分析在精确麻醉管理模式下,术前多沙唑嗪准备时长对PPGL患者术中血流动力学的影响情况,以期探讨在该模式下,对于PPGL患者是否仍有必要进行充足的术前药物准备。
1 对象与方法
1.1 研究对象 采用回顾性队列研究方法,收集、分析瑞金医院2015年1月—2021年1月择期行PCC或PGL切除手术的患者资料。纳入标准:①术前服用多沙唑嗪,择期行PCC或PGL切除手术(包括开腹、使用腹腔镜或达芬奇机器人等手术方式);②ASA分级为Ⅰ至Ⅲ级;③术后病理证实为PCC或PGL。排除标准:①未收集到术前服用多沙唑嗪的具体时间,非瑞金医院检测的血浆甲氧基肾上腺素(metanephrine,MN)或血浆甲氧基去甲肾上腺素(normetanephrine,NMN)的分泌水平,术中的记录数据不完整;②ASA分级≥Ⅳ级;③同期行其他部位的手术;④伴有甲状腺髓样癌的多发性内分泌瘤;⑤复发的、双侧的和多发的PCC;⑥合并有节神经母细胞瘤的混合性PCC。根据纳入、排除标准,共有232例患者被纳入本研究。其中,PCC 199例,PGL 33例。按照患者术前多沙唑嗪准备时长[以天(T)表示]分为4组:组1T<14 d;组2T为14~28 d;组3T为<28~42 d;组4T>42 d,比较4组患者的术中血流动力学指标和术后早期预后等指标。本研究经医院伦理委员会审核、批准(审批号:KY2022-114)。
1.2 研究方法
1.2.1 麻醉管理方案 纳入患者术中均采用静吸复合全身麻醉。术前常规禁饮、禁食,无任何术前用药。入手术室后常规行心电监护,开放外周静脉通路,于超声引导下行桡动脉和颈内静脉穿刺置管。术中监测患者的有创动脉压(ABP)和中心静脉压(CVP)、5导联心电图(ECG)和ST段变异度、脉搏血氧饱和度(SpO2)和指脉搏波形、呼气末二氧化碳(ETCO2)、脑电麻醉深度(Narcotrend,NT)、体温、尿量、出血量、血电解质水平、血糖水平等。
术中实行理想麻醉状态理论指导下的精确麻醉管理模式,即实施诱导期快速容量填充策略(术前静脉输液20 mL/kg,晶体液与胶体液比值为1∶1)。术中采用七氟醚或地氟醚维持麻醉深度在D-E的范围内(NT值为35~55)。术中持续泵注瑞芬太尼[0.05~0.20 μg/(kg·min)],并间断推注舒芬太尼(0.1~0.2 μg/kg)以抑制伤害性刺激和过度应激反应,间断给予非去极化肌肉松弛(肌松)药罗库溴铵(0.10~0.15 mg/kg)或顺阿曲库铵(0.03~0.05 mg/kg),以维持良好的肌松。在切除肿瘤或阻断肿瘤的引流静脉前,持续泵注酚妥拉明和硝酸甘油以预防高血压;在切除肿瘤或阻断肿瘤的引流静脉后,持续泵注去甲肾上腺素,或间断使用肾上腺素治疗低血压。同时,术中间断给予艾司洛尔控制心率,维持术中患者心率和血流动力学稳定在生理范围[心率为55~80 次/min,收缩压(SBP)为90~120 mmHg(1 mmHg=0.133 kPa),舒张压(DBP)为60~80 mmHg,脉压差>30 mmHg],ST段变异度维持于正常范围内(<±0.2 mV)。术中通过液体治疗,维持指脉搏波形宽大,无随呼吸的周期性波动,并维持尿量>1 mL/(kg·h),以及体温、血气分析值、血电解质值等在生理范围内。
1.2.2 主要观察指标 计算4组术前多沙唑嗪准备时长患者的术中血流动力学不稳定(hemodynamic instability,HI)的发生率。HI的定义[8]:术中至少存在1次SBP≥160 mmHg,且平均动脉压(MAP)<60 mmHg。比较非HI与HI患者的一般资料、ASA分级、合并症、术前用药等相关指标。
1.2.3 次要观察指标 计算4组术前多沙唑嗪准备时长患者的术中 SBP、DBP、MAP和心率的最大值(max)、最小值(min)及波动范围,术中低血压[9-10]的发生情况(以术中SBP<80 mmHg和MAP<60 mmHg的次数表示),术中血管活性药物[酚妥拉明、硝酸甘油、去甲肾上腺素的单位体重使用剂量,以μg/(kg·min)表示]使用情况,以及术中强心药(肾上腺素、米力农和多巴胺)的使用率。
采用Clavien-Dindo评分标准[11]评估4组患者的术后早期转归情况:① Clavien-Dindo 1 级,术后发热(体温>38 ℃),或诊断为导管相关性尿路感染;②Clavien-Dindo 2级,术后需要输血,术后发生AKI、急性肝损伤(ALI)、心肌损伤、血栓形成,术后肺部并发症(PPCs),术后需要使用血管活性药物;③Clavien-Dindo 3 级,因并发症再次手术;④Clavien-Dindo 4 级,术后入住 ICU;⑤Clavien-Dindo 5 级,术后发生院内死亡。记录术后住院天数。
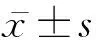
2 结 果
2.1 术中HI发生的影响因素分析 232例患者中,98例发生了HI,纳入HI组,剩余134例纳入非HI组。单因素分析显示,与非HI组比较,HI组ASA Ⅲ级患者占比、糖尿病患者占比,以及术前最高水平MN和NMN的数值均显著增高(P值均<0.05)。见表1。

表1 非HI与HI患者的单因素分析
将单因素分析中P<0.25的变量及术前多沙唑嗪准备时长纳入多因素logistic回归分析,结果显示:患者术前ASA分级高、合并糖尿病是其术中发生HI的危险因素(P值均<0.05),而术前多沙唑嗪准备时长不是术中发生HI的危险因素(P>0.05)。见表2。

表2 术中发生HI的多因素logistic回归分析
2.2 4组术前多沙唑嗪准备时长患者的一般资料比较 4组间两两多重比较发现,与组1相比,组2、组4患者合并术前高血压患者占比显著增高(P<0.05/6);4组间其他一般资料比较的差异无统计学意义(P值均>0.05/6)。见表3。

表3 4组术前多沙唑嗪准备时长患者的一般资料比较
2.3 4组术前多沙唑嗪准备时长患者的术中资料比较 4组术前多沙唑嗪准备时长患者的术中HI发生率、血流动力学各指标水平、麻醉时长、手术时长、强心药物使用情况、液体正平衡水平、各手术方式占比,以及术中使用各类血管活性药物单位剂量的差异均无统计学意义(P值均>0.05/6)。见表4。

表4 4组术前多沙唑嗪准备时长患者的术中数据比较 [M(P25,P75)或或n(%)]
2.4 4组术前多沙唑嗪准备时长患者术后早期转归的比较 4组间两两多重比较发现,与组1相比,术后组2、组4中Clavien-Dindo 2级患者的占比显著增高(P值均<0.05/6)。术后,4组间的Clavien-Dindo 1、3、4级的患者占比,以及术后住院天数的差异比较均无统计学意义(P值均>0.05/6)。见表5。4组患者均未发生术后院内死亡。

表5 4组术前多沙唑嗪准备时长患者的术后早期转归比较
3 讨 论
PCC和PGL是罕见的神经内分泌肿瘤,每年发病率约为5例/百万人[12],其中大约80%~85%为源自肾上腺髓质的PCC,15%~20%为源自胸部、腹部或盆腔交感神经节的交感神经PGL[13]。手术切除是最有效的治疗方法,但是术中的全身麻醉诱导气管插管、机械正压通气、摆放体位、切皮或建立气腹,以及手术触碰肿瘤等操作均可能刺激肿瘤释放大量儿茶酚胺,导致术中HI,甚至发生高血压危象、心律失常、心肌梗死、肺水肿和多器官衰竭等严重并发症[4,14],从而造成术后不良转归。因此,维持PCC或PGL患者术中血流动力学稳定对于改善患者术后转归具有重要意义。
多沙唑嗪是一种选择性α1-受体阻滞剂,常用于PCC和PGL患者术前准备以达到降压及扩容的效果[15]。目前,国际上推荐PCC患者术前服用α受体阻滞剂的指南[16-17]显示尚无临床随机对照试验(RCT)的研究证据或其他高质量的研究证据支持该药物的使用。当前,临床中推行的PCC和PGL患者在术前口服多沙唑嗪至少两周后再进行手术治疗的方案是基于观察性研究结果和专家经验。有研究[18]显示,大多数PCC术中的高血压危象(定义为SBP>250 mmHg)通常在术中处理肿瘤时发生,而与术前是否使用α肾上腺素能受体阻滞剂无显著相关性。同时,术前服用α受体阻滞剂并不能有效预防术中严重高血压的发生,并且用药时间长并不能有效减少术中心动过速和室性心律失常的发生[19]。随着诊断技术的改进、现代微创手术技术的普及,以及快速短效的血管活性药物对术中血流动力学的有效调控,不可靠、耗时长且有诸多不良反应的术前药物准备逐步受到学界的质疑[20]。
“理想麻醉状态指导下的精确麻醉管理”系于布为教授提出的重要麻醉理念[21-22]。该理念强调,采用强有力的麻醉手段,有效抑制疾病和手术操作对于患者生理功能的干扰,避免循环和组织灌注的激烈波动,更快、更精确地恢复患者脏器功能,从而改善患者的术后转归。对于心功能正常的PCC和PGL患者,实施诱导期急性高容量液体填充可预防麻醉诱导后血管扩张导致的血压下降,自麻醉诱导后持续泵注硝酸甘油以适度扩张外周容量血管,同时进行液体填充以恢复正常血容量,从而有效将肿瘤切除后患者发生低血压甚至休克的可能性降到最低。在手术操作刺激肿瘤的过程中,予以快速短效的α受体阻滞剂酚妥拉明控制血压,而当肿瘤切除后及时使用升压药,从而维持患者术中血流动力学的相对平稳。受限于术前的准备时间,以及手术存在一定风险,因此术中快速短效的α受体阻滞剂的使用和血容量的适量扩充是影响PCC术后转归的重要环节[7]。
一项荟萃分析[6]结果表明,PCC和PGL患者术前是否使用α受体阻滞剂对术中血流动力学稳定性及术后并发症的发生并无显著影响,但其纳入的相关研究中患者使用α受体阻滞剂的具体时间及使用的时间是否足够长并不明确。本研究基于既往研究[5-6,23-24]结果,以及本中心基于精确麻醉管理理论的实践[7],着力于探讨在精确麻醉管理模式下,术前多沙唑嗪准备时长是否对PCC或PGL患者术中血流动力学的稳定性产生影响,以期对既往研究作出进一步补充。本研究结果显示,术前多沙唑嗪准备时长不是PCC或PGL患者术中发生HI的危险因素。4组术前多沙唑嗪准备时长的患者术中HI的发生率、血流动力学各指标水平、麻醉时长、手术时长、强心药物使用情况、液体正平衡水平、各手术方式占比,以及术中使用各类血管活性药物剂量的差异均无统计学意义。同时,本研究也发现,与组1相比,组2和组4合并术前高血压的患者占比更高,这可能是因为术前合并明显高血压患者的术前药物准备时间也相对较长;与组1相比,组2和组4术后Clavien-Dindo 2级的患者占比更高,其余术后早期转归指标的差异并无统计学意义,4组均未发生术后院内死亡。本回顾性研究提示在精确麻醉管理模式下,术前多沙唑嗪使用时间的长短对PCC或PGL患者术中血流动力学的稳定性无显著影响,提示术前服用α受体阻滞剂对PCC和PGL患者可能是非必须的。这一结论的得出一方面降低了术前服用α受体阻滞剂可能导致的不良反应的发生率[25-26],另一方面也缩短了患者的住院天数和减少了住院费用,以及降低了肿瘤转移的风险。本研究强调的术中精确麻醉管理包括“理想麻醉状态”的维持、完善的血流动力学监测、目标导向的液体管理策略,以及个体化的快速、短效血管活性药物的使用皆是维持患者术中血流动力学稳定的关键。
本研究尚存在一定局限性。首先,本研究为回顾性研究,且本中心所有PCC及PGL患者术前均常规服用多沙唑嗪,因此缺乏未服药患者的对照,故目前暂得出多沙唑嗪术前使用的时间长短对PCC和PGL患者术中血流动力学无显著影响的结论。患者术前是否可以不服用α受体阻滞剂涉及该病的临床诊疗策略,需要进一步的前瞻性、大样本量、随机对照研究的确证。其次,由于术中的血压和心率是由电脑进行每5 min 1次的自动记录,不可避免地会遗漏一些信息,因此,后续的研究中需要在术中进行高密度的数据采集以进一步提高数据的准确性。而基于本研究,相关指南专家制订组应认识到PCC或PGL患者术前常规使用多沙唑嗪缺乏高质量的研究证据支持[6],应进一步在经验丰富的麻醉中心开展术前是否使用α受体阻滞剂的相关对照研究,以有效指导临床工作。
综上所述,本回顾性研究提示在精确麻醉管理模式下,术前多沙唑嗪准备时间长短对PCC和PGL患者术中的血流动力学稳定性无显著影响。“理想麻醉状态”的维持、完善的血流动力学监测、目标导向的液体管理策略,以及个体化的快速、短效血管活性药物的使用是维持术中血流动力学稳定的关键。
