内镜辅助下长轴入路血肿清除术治疗中等量幕上自发性脑出血的临床研究*
2024-04-01宗达丁大冬曹纹平
宗达,丁大冬,曹纹平
(1.宜兴市人民医院 神经外科,江苏 宜兴 214200;2.江苏省人民医院神经外科,江苏 南京 210003)
自发性脑出血(spontaneous intracerebral hemorrhage,SICH)是神经科常见的急重症,指非外伤引起的毛细血管、大脑内静脉、动脉血管自发性破裂引起的脑实质内的出血。每10万人中,每年有12~15人发生高血压性脑出血,其中75%急性期患者可能会造成残疾。SICH病死率为30%~50%,其中高血压性脑出血占65%~70%,30 d病死率达35%~50%[1-2]。相关研究指出,SICH具有致死率和致残率高、发病程度凶险、恢复缓慢、病情变化迅速等特点,严重威胁患者生命安全,迄今为止尚无有效的对症药物及干预措施[3-4]。手术治疗的目标是清除血肿,以消除血肿对脑组织的功能性压迫,避免可能导致致死性后果的脑组织受损,减少凝血酶代谢产物的毒性作用和术后血肿吸收期的水肿占位效应[5]。有研究指出,传统手术治疗方法包括开颅血肿清除术、伴有或不伴有立体定向颅内血肿穿刺引流术、骨瓣减压术等,合并后颅窝出血或脑室出血者可按照患者病情选择脑外室引流术,但传统的开颅手术因损伤重、破坏大等缺陷,已逐渐淘汰,尤其是对于中等量幕上的脑出血患者[6-8]。近年来,随着长轴理念、神经内镜技术及影像学等新概念和新技术的提出与发展,幕上SICH的手术治疗也取得重要进展,涌现了一些新的手术方法,如基于长轴理念的长轴血肿清除术和内镜下血肿清除术等[9-11]。借助内镜辅助下的手术操作,可以提高手术效率,并使血肿清除更加精确和彻底。这些创新方法为幕上颅内血肿的治疗带来了新的可能。目前内镜辅助下长轴入路血肿清除术尚无大宗病例研究尤其是前瞻性研究支持。本研究前瞻性探讨该术式治疗中等量幕上SICH患者的效果,旨在探讨一种安全有效的入路方式用于内镜辅助下血肿清除术。
1 资料与方法
1.1 一般资料
选取2018年7月—2022年9月宜兴市人民医院收治的75例中等量幕上SICH患者,根据入路方式不同分为研究组(39例)与对照组(36例)。两组患者年龄、性别构成、出血量、发病至入院时间、脑出血部位比较,经t或χ2检验,差异均无统计学意义(P>0.05),具有可比性(见表1)。本研究经医院医学伦理委员会批准,患者家属均签署知情同意书。

表1 两组患者一般资料比较
1.2 纳入与排除标准
1.2.1 纳入标准 ①临床诊断为SICH[12];②经急诊头颅CT诊断为中等量幕上出血,出血量30~40 mL;③首次脑出血发病;④年龄≥ 18岁;⑤发病至入院时间3~24 h;⑥有相关手术适应证。
1.2.2 排除标准 ①凝血功能严重障碍;②既往有相关颅脑手术史;③合并继发性脑出血(如静脉窦血栓形成、外伤性脑出血、脑血管畸形等引起的脑出血)、脑疝;④合并恶性肿瘤;⑤既往有精神障碍、身体残疾、神经功能丧失;⑥肝、肾等脏器功能严重障碍;⑦合并脑干功能衰竭或出血;⑧无相关手术指征。
1.3 研究方法
术前准备:监测患者生命体征、建立静脉通道、评估意识状态,行术前心电图、头颅CT、脑动脉CT血管造影成像(CT angiography,CTA)等检查,排除手术禁忌证等。术前接受常规药物治疗:维持水电解质平衡、止血、适量补液、预防癫痫、脱水利尿降颅压等。对照组接受内镜辅助下非长轴入路血肿清除术。经颞顶入路。气管插管,全身麻醉。取仰卧位或侧卧位,头部朝向健侧,血肿侧朝上,采用头架固定头部后确定手术切口位置。通过术前头颅CT扫描确定血肿最大层面的体表投影,根据这个投影在颞顶部做一个弧形的手术切口,骨瓣直径3 cm左右,切口长5 cm左右。打开硬脑膜,将脑穿针刺入血肿腔,内镜下实施颞叶皮层造瘘,沿着血肿长轴方向直到血肿腔。采用脑压板撑开手术路径,清除血肿后观察血肿腔,如果发现责任动脉,则使用Mini血管夹夹闭,然后填充止血纱布,放置引流管于血肿腔内,常规关闭颅骨,骨瓣还纳固定,引流管隧道贯通皮肤。研究组采用内镜辅助下长轴入路血肿清除术。经眶上锁孔长轴入路。血肿前临近额部皮层者选择此入路方式。气管插管,全身麻醉,取仰卧位,采用头架固定患者头部,使血肿长轴与地面垂直,在眉弓上缘做一个“倒S”形的横行切口,骨瓣直径3 cm左右,切口长6 cm左右,切口需要避开额窦,并打开硬脑膜。通过脑穿针垂直向下刺入血肿腔,后续操作同对照组。见图1~3。
图1 手术切口设计

图2 出血平面定位(血肿长轴垂直地面)
图3 术中切口
1.4 观察指标
1.4.1 手术相关指标 血肿清除率:术前、术后72 h采用头颅CT检查患者脑出血量,采用多田公式计算脑出血量,血肿清除率=术后72 h出血量/术前出血量×100%。记录患者术中出血量和手术时间。
1.4.2 日常生活能力与神经功能 术前、术后1个月采用日常生活活动能力量表(Activity of Daily Living,ADL)[13]和美国国立卫生研究院卒中量表(National Institutes of Health Stroke Scale,NHISS)[14]评估患者日常生活能力与神经功能。ADL评分越低(总分0~100分)表示日常生活能力越差,NHISS评分越高(总分0~42分)表示神经缺损越严重。
1.4.3 并发症 记录患者术后再出血、颅内感染、肺部感染、下肢静脉血栓形成、消化道出血等并发症发生情况。
1.4.4 预后评价 术后12个月采用格拉斯哥预后量表(Glasgow outcome scale,GOS)[15]对患者进行预后评价。轻度缺陷,但可正常生活为5分;生活自理、意识清晰,可在保护状态下进行工作为4分;意识清晰,但不能自理为3分;植物性生存为2分;死亡为1分。预后良好率=(5分+ 4分)例数/总例数×100%。
1.4.5 经济学指标 记录两组住院费用、总住院时间与ICU住院时间。
1.5 统计学方法
数据分析采用SPSS 23.0统计软件。计数资料以构成比或率(%)表示,比较用χ2检验;计量资料以均数±标准差(±s)表示,比较用t检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组手术相关指标比较
两组术中出血量、手术时间及血肿清除率比较,经t检验,差异均有统计学意义(P<0.05);研究组血肿清除率高于对照组,术中出血量少于对照组,手术时间短于对照组。见表2。
表2 两组手术相关指标比较 (±s)

表2 两组手术相关指标比较 (±s)
组别n对照组研究组t 值P 值36 39血肿清除率/%79.24±3.16 86.75±4.21 8.680 0.000手术时间/min 88.57±9.33 80.20±8.45 4.077 0.000术中出血量/mL 75.48±8.51 67.34±7.26 4.467 0.000
2.2 两组手术前后日常生活能力与神经功能的变化
两组手术前后的ADL评分差值、NHISS评分差值比较,经t检验,差异均无统计学意义(P>0.05)。见表3。
表3 两组手术前后ADL评分、NHISS评分的差值比较(分,±s)
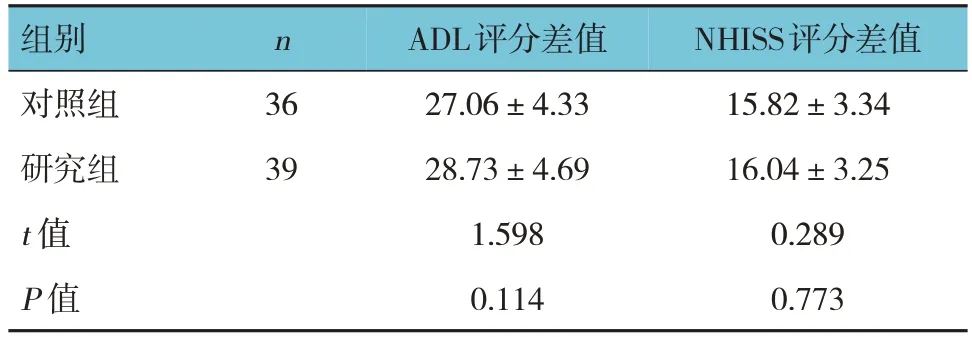
表3 两组手术前后ADL评分、NHISS评分的差值比较(分,±s)
组别对照组研究组t 值P 值n 36 39 ADL评分差值27.06±4.33 28.73±4.69 1.598 0.114 NHISS评分差值15.82±3.34 16.04±3.25 0.289 0.773
2.3 两组并发症比较
两组肺部感染及术后再出血发生率比较,经χ2检验,差异均有统计学意义(P<0.05);研究组术后再出血、肺部感染发生率均低于对照组。两组颅内感染、下肢静脉血栓形成、消化道出血发生率比较,经χ2检验,差异均无统计学意义(P>0.05)。见表4。
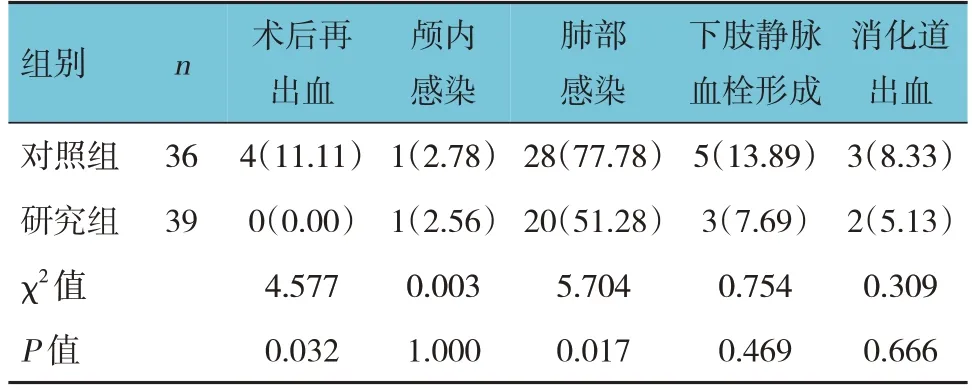
表4 两组并发症发生率比较 例(%)
2.4 两组预后情况比较
两组预后良好率比较,经χ2检验,差异无统计学意义(χ2=0.050,P=0.823)。见表5。

表5 两组预后情况比较 例(%)
2.5 两组经济学指标比较
两组住院费用、总住院时间、ICU住院时间比较,经t检验,差异均有统计学意义(P<0.05);研究组住院费用低于对照组,研究组总住院时间、ICU住院时间均短于对照组。见表6。
表6 两组经济学指标比较 (±s)
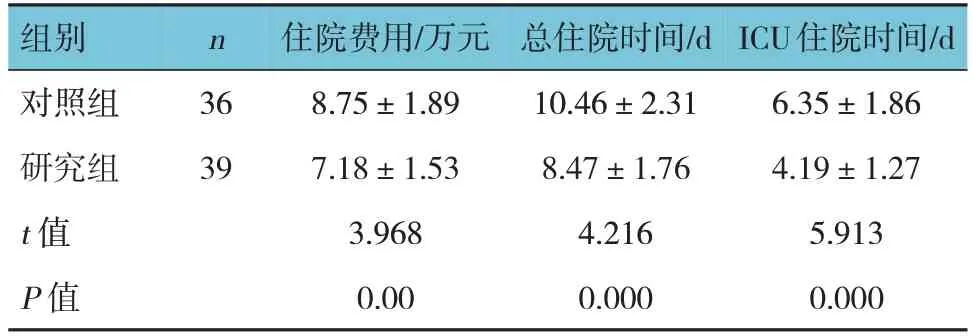
表6 两组经济学指标比较 (±s)
组别对照组研究组t 值P 值n 36 39住院费用/万元8.75±1.89 7.18±1.53 3.968 0.00总住院时间/d 10.46±2.31 8.47±1.76 4.216 0.000 ICU住院时间/d 6.35±1.86 4.19±1.27 5.913 0.000
3 讨论
SICH好发于老年人群,但近年来随着人们生活习惯、社会经济及自然环境的改变,SICH发病率呈年轻化趋势,一方面对社会和家庭造成严重影响,另一方面严重损害患者的身心健康[16-17]。脑出血的病理生理学研究指出,其引起的占位效应一方面对血肿周围白质纤维、神经传导束等进行强迫撕裂、变形、移位,同时压迫周围血管,减少血流量,从而造成继发性脑水肿及缺氧缺血,形成恶性循环;另一方面可直接破坏正常脑组织,并且脑功能损伤程度与血肿压迫时间呈正相关[18-20]。临床研究认为,继发脑水肿、血肿占位效应等因素造成的颅内压升高,不仅会阻碍脑脊液循环,而且会降低全脑血流量,严重时会形成枕骨大孔疝和小脑幕切迹疝,危及患者生命安全[21]。国外有研究表明,在脑出血发病后期,血肿液化会释放铁血红素等有害物质,这类有害物质会引发神经毒性反应,导致细胞凋亡[22]。因此,寻求有效方式清除血肿对颅内压与神经毒性反应的减轻、脑灌注的改善及占位效应的消除具有重要临床意义。
目前,手术仍然是治疗SICH的重要方法,但现阶段对于患者是否需行手术治疗及选择何种手术方式存在诸多争议[23]。国外有研究指出,相比保守治疗,开颅手术治疗并未让深部脑血肿患者受益[24]。近年来,随着神经内镜技术的广泛应用、微创理念的深入人心及影像学技术的蓬勃发展,幕上SICH手术治疗中有以下新技术被加以应用:①影像引导技术。影像引导技术是一种术前利用影像学检查进行完善、术中通过影像融合和三维重建来辅助手术的技术。通过这种技术,医生可以在术前设计好手术入路,并在术中利用导航系统进行精确定位,以判断血肿的位置,确定内镜的深度、方向和进入点,从而避免不必要的手术出血和损伤;②渗漏征、点征。术前患者实施头颅CTA检查,可按照影像中渗漏征、点征判断血肿增大征象,从而判断手术指征[25-26]。本研究中,研究组血肿清除率更高,研究组术后再出血、肺部感染发生率更低,两组颅内感染、下肢静脉血栓形成、消化道出血发生率对比无明显差异,提示内镜辅助下长轴入路血肿清除术可降低中等量幕上SICH患者术后再出血、肺部感染发生风险,提高血肿清除率。分析其原因为术中通过立体定向或导航引导,经眶上锁孔入路,内镜沿着血肿的长轴进入,有效地清除了血肿。采用长轴入路手术可以获得清晰的视野,避免死角,并且能够彻底清除血肿,从而降低术后水肿的发生风险。这种方法还能减少术后残留血肿释放血红蛋白代谢产物对脑血管及脑组织的毒性作用,并能够完全止血,有助于减少术后再出血的发生风险[27]。随着内镜技术的进步,神经内镜在治疗脑出血方面得到了广泛应用。虽然很多研究报道了神经内镜治疗脑出血的成功案例,但目前仍然缺乏大规模、前瞻性的研究和随机对照试验来验证神经内镜技术对改善脑出血的预后是否具有明确的效果。钟琦等[9]研究指出,内镜辅助下血肿清除术可降低病死率,增加血肿清除率,但对患者神经功能的影响尚不清楚。本研究观察内镜辅助下入路血肿清除术对患者神经功能、日常生活能力及预后的影响,结果显示,两组预后良好率、手术前后的ADL评分差值、NHISS评分差值对比无明显差异,提示无论采用何种入路方式,内镜辅助下血肿清除术均可改善患者预后,减轻神经损伤程度,提高日常生活能力。李元贵等[28]研究指出,神经内镜颅内血肿清除术可改善高血压脑出血患者预后,改善神经功能,提高日常生活能力,与本研究报道相符。本研究结果显示,研究组ICU住院时间及总住院时间更短,而术中出血量更少,住院费用更低,提示内镜辅助下长轴入路血肿清除术可促进患者康复,减轻患者经济负担,缩短住院时间与手术时间,减轻手术创伤。分析其原因为长轴入路因视角较小,视野清晰,术中可减少脑压板等器械压迫、拨弄脑组织,从而缩短手术时间,减轻手术创伤,而手术创伤小有助于患者术后恢复,患者住院时间短可明显降低住院费用[29]。
综上所述,与内镜辅助下非长轴入路血肿清除术相比,中等量幕上SICH患者采用内镜辅助下长轴入路血肿清除术治疗效果确切,可降低术后再出血、肺部感染发生风险,提高血肿清除率,减轻患者经济负担与手术创伤,并缩短手术时间及住院时间。
